Идите на колоноскопию, как на праздник
По статистике каждый третий пациент, который обращается к проктологу, страдает полипами толстой кишки. Недуг до поры до времени не столько выраженный, сколько коварный: у 30 процентов больных колоректальные полипы рано или поздно перерождаются в рак или сопутствуют колоректальному раку.
Как своевременно выявить полипы, как их лечить, какие меры предпринять, чтобы в дальнейшем избежать онкологического заболевания, на эти и другие вопросы корреспондент ЗОЖ Любовь Ульянова попросила ответить заведующего отделением колопроктологии поликлиники Медицинского центра УД Президента РФ, кандидата медицинских наук Анатолия Ивановича Ванина.
ЗОЖ: Анатолий Иванович, давайте начнем с начала — что такое полипы?
Анатолий Ванин: Полипы — это патоанатомические, тканевые изменения слизистых оболочек внутренних органов. Они могут появляться на слизистой желудка, шейки матки, кишечника. Мы занимаемся колоректальными полипами, то есть полипами прямой и ободочной толстой кишки.
Как правило, они возникают на фоне запоров: кал пересыхает, уплотняется и, механически воздействуя на слизистую оболочку, обдирает, эрозирует ее, способствует появлению гиперплазии и полипов.
ЗОЖ: А при жидком стуле могут быть полипы?
А.В.: Если диарея продолжительная, то она может химически воздействовать на слизистую оболочку, что тоже способствует образованию полипов.
ЗОЖ: Запоры обычно появляются в зрелом возрасте. Следовательно, полипы — болезнь старшего поколения?
А.В.: Да, в основном так. Если в 30-40 лет полипы встречаются у 5 процентов обследуемых пациентов, то среди 60-80-летних — у 50 процентов, то есть у каждого второго. Но иногда они возможны и у детей при наследственной предрасположенности.
Чаще выявляются полипы у женщин, потому что они более дисциплинированны и регулярно проходят диспансерное обследование. Хотя на самом деле мужчин болеет больше — сказываются курение, пристрастие к алкоголю, несоблюдение диеты, стрессовые ситуации, холецистит.
ЗОЖ: Получается, без обследования можно жить с полипами, даже не догадываясь об их существовании?
А. В.: Действительно, клинически полипы обычно ничем себя не проявляют. Это, как правило, «случайные находки» при профилактическом осмотре. Однако нередко полипы переходят в колоректальный рак у пожилых и стариков. Вот почему мы рекомендуем пациентам старше 40 лет проходить эндоскопическое обследование толстой кишки (колоноскопию) — один раз в три года.
Разумеется, есть другие виды обследований — пальцевое, рентгенологическое (ирригоскопия), лабораторное (анализ кала на скрытую кровь), но они менее информативны. Крупный полип толстой кишки можно уловить ультразвуком, мелкий — только глазом при эндоскопии.
ЗОЖ: Но, согласитесь, Анатолий Иванович, колоноскопия — весьма болезненная и неприятная процедура. Уже при одном ее назначении становится нехорошо.
А.В.: Действительно, приятного мало. Но теперь такое обследование, как и удаление полипов при колоноскопии, можно проводить с обезболиванием, правда, это уже платная услуга. Кстати, президент Дж. Буш, когда ему делали профилактическую колоноскопию под наркозом, на полчаса, пока длилась эта процедура, передавал управление страной вице-президенту. И ничего — все прошло нормально.
Замечу, в США такое обследование при полипе с дисплазией стоит тысячу, а удаление полипа через колоноскоп — 1,5 тысячи долларов. У нас же в большинстве лечебных учреждений колоноскопия проводится бесплатно, но пациентов часто приходится, как говорится, заставлять «из-под палки». Хоть и готовят к колоноскопии сейчас без клизм. Пациент вечером выпивает раствор фортранса (из расчета — 1 порошок на 1 л воды, исходя из веса пациента), и в течение трех часов все содержимое кишечника вымывается, как рекой. Ночью человек отдыхает, а утром идет на колоноскопию, как на праздник.
ЗОЖ: И все равно — поменьше бы таких «праздников» . А что представляют собой полипы?
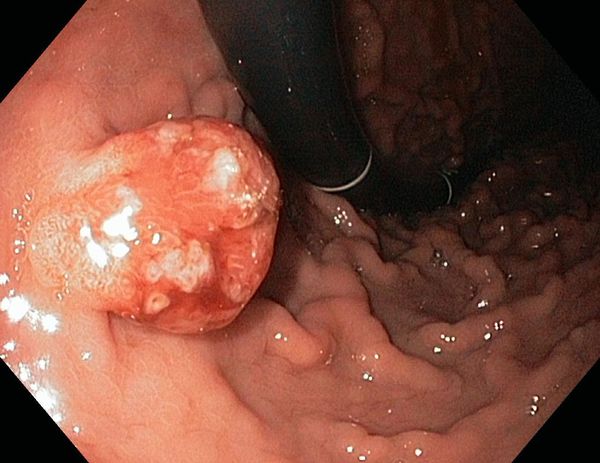
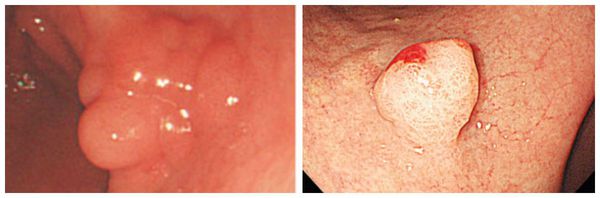
А.В.: Внешне напоминают «грибочки». Сначала на слизистой возникает образование (шляпка «гриба») полушаровидной формы, потом под воздействием кишечной перистальтики появляется ножка, в центре которой отмечается кровеносный сосуд. Вот почему, когда такой полип отрывается, не исключено кровотечение. Если полип крупный (2 см и более) и прикрывает просвет кишки, возможна кишечная непроходимость.
Когда у полипа длинная ножка и она начинает перекручиваться, могут возникнуть боль, кровяное выделение. Такое проявление недуга должно насторожить человека, заставить обратиться к врачу.
Иногда головка полипа отпадает самостоятельно, но основание ножки остается. Если ее не прижечь, может отмечаться продолженный рост полипа.
ЗОЖ: Грибы, как известно, растут семьями. А полипы?
А.В.: Полипы тоже могут образовывать «грибницы». Порой вокруг одного полипа располагается несколько других. Чаще всего они локализуются в левой половине толстой кишки. Выявление полипа в нижних отделах толстой кишки — сигнал для тщательного обследования ее вышележащих отделов.
Бывают групповые, множественные полипы, полипы, не поддающиеся счету. Диффузный полипоз в 100 процентах случаев переходит в рак. Не менее опасны ворсинчатые опухоли, стелющиеся по стенке кишки. Они с успехом устраняются оперативным путем в специализированных клиниках.
ЗОЖ: Полипы растут быстро?
А.В.: У всех по-разному. Иногда маленький полип не проявляется десятилетиями: сидит себе и сидит — крохотный, полушаровидный. А потом стрессовая ситуация, пережитая человеком, в одночасье провоцирует его рост.
ЗОЖ: И все-таки возможно ли, Анатолий Иванович, избавиться от полипов без операции?
А.В.: Ныне покойный профессор Александр Николаевич Аминев из Самары в свое время лечил полипы дистальных отделов толстой кишки микроклизмами из чистотела. Однако процесс этот — весьма долгий, и пациент иногда просто не успевал излечиться, поскольку полипы перерождались в злокачественное образование. Тем не менее отказываться от этого метода не следует.
Рецепт микроклизмы: 1 ст. ложка чистотела заливается стаканом кипятка, настаивается 15-20 минут. Вводится в прямую кишку на ночь по четверти стакана в охлажденном виде в течение 10 дней. После чего требуется контрольное обследование кишки: врач проверяет, как реагирует слизистая оболочка на такое лечение. При воспалительных полипах результат, как правило, хороший — они исчезают.
ЗОЖ: Что можете порекомендовать, кроме чистотела?
А.В.: Известны лекарственные средства целекоксиб (целебрекс), сулиндак. Первый проходит клинические испытания. Второй препарат надо использовать с большой осторожностью, так как слизистая оболочка толстой кишки «вышелушивается» вместе с полипами. Это весьма болезненный процесс, нередко сопровождающийся обильными кишечными кровотечениями.
Есть так называемые фитоиммунокорректоры — болиголов, аконит, омела белая, черемница, подморенник, травянистая бузина, которые сдерживают рост полипов. По отдельности или в сочетании 1 ст. ложка трав заваривается стаканом кипятка. Принимается внутрь от 1 ст. ложки до четверти стакана 3 раза в день до еды в течение месяца.
Для повышения иммунной защиты организма используются элеутерококк, марьин корень, родиола розовая, таволга шестилепестковая. Некоторые из них продаются в аптеках в спиртовых растворах. Травы хорошо дополняются микроклизмами из чистотела.
Недавно французские ученые обнаружили витамин В17 в зернышках яблок, вишен, груш любого сорта. Их надо вышелушивать и съедать — по 3-4 зернышка в день. Вреда никакого, зато польза огромная — очень хорошее средство для рассасывания полипов. Этот же витамин содержат и обычная гречневая каша, пищевые отруби — ешьте на здоровье! А вот к минеральным водам следует относиться осторожно: они могут провоцировать рост полипов.
ЗОЖ: Часто бывают рецидивы после удаления полипов?
А.В.: По расчетам японских ученых, на месте удаленного полипа «новый» может вырасти даже через 16 лет. Так что надо наблюдаться постоянно по разработанной программе, потому как, увы, полипы могут выявляться повторно на том же месте или в другом отделе толстой кишки у каждого четвертого пациента.
А значит, нужно следить за работой кишечника, больше двигаться, заниматься физическими упражнениями, — особенно полезно плавание, — своевременно избавляться от запоров и поносов. Вот несколько простых советов.
Утром натощак выпивать по стакану воды. Хорошее слабительное средство — 150 мл морковного сока, также натощак, сок вишни, отвары из ее свежих или сушеных плодов, свежая или моченая брусника (при хронических запорах употреблять в день 2-3 стакана), ягоды калины и черники — тоже в свежем виде.
При диарее выпивать стакан крепкого чая с 1 ст. ложкой крахмала. Эффективен настой ржаных сухарей — залить кипяченой водой, дать постоять и пить понемногу в течение дня. Или 1 ст. ложку измельченной гранатовой корки заварить стаканом кипятка, настоять, чтобы настой приобрел цвет, и выпить все сразу.
Но главное, надо, отбросив всякий страх и непонятный стыд, заставить себя пройти эндоскопическое обследование по диспансеризации. Тогда в будущем можно избежать более болезненных и затяжных лечебных процедур.
Источник
Нашла управу и на узловой зоб, и на полип в желудке
Я познакомилась с ЗОЖ в 2002 году, а помогла мне в этом наш почтальон, положив в почтовый ящик бланк, заполненный на вашу газету. И вот удача: с помощью ЗОЖ вылечила узловой зоб, правда, гипотиреоз еще остался, но гормональный анализ уже в норме (а был 155 при норме 4,0). Чем лечила? Круглый год принимала по 1 ч. ложке до еды пропущенную через мясорубку черноплодную рябину с добавлением сахарного песка по вкусу; нутряное сало прикладываю один раз в год в течение 30 дней (ЗОЖ №1 за 2002 год), перегородки грецких орехов настаивала (один стакан на 0,5 л водки – 30 дней) и принимала натощак утром 1 ст. ложку и не вставала 2 часа – этот рецепт тоже был в ЗОЖ.
Летом 2005 года я вылечила полип в желудке соком чистотела. Даже врач, проводивший фиброгастроскопию (ФГС), не поверил в то, что я без операции его убрала.
Рецепт я взяла из книги Л. Костиной «Лечение чистотелом», там дословно так написано: «Свежесрезанную траву пропускают через мясорубку. Вчетверо сложить марлю, отжать сок и смешать с водкой – стакан на стакан. Дать постоять сутки, время от времени встряхивать бутылку. Принимать по 1 ч. ложке 3-4 раза в день на пустой желудок. Срок лечения – не более 3-4 месяцев. Очень длительное и неумеренное пользование чистотелом может закончиться дисбактериозом. При необходимости курс повторить на следующий год. После каждой недели приема чистотела делать два дня перерыв. Пить до полного выздоровления, нужно помнить, что чистотел вреда человеку не приносит».
Я очень боялась начинать это лечение, но рискнула и не пожалела. Принимала чистотел 3 раза в день за 40 минут до еды или через 2 часа после еды в течение 3,5 месяца. Выпила все лекарство: брала 1 л водки и 1 л сока чистотела. Бутылки держала в шкафу в сенях на даче (темное, прохладное место). Я уже писала об этом в город Топки Кемеровской области Латыш В.А. (ЗОЖ №2 за 2006 год), но затем прочитала в рубрике «Отзовитесь!» и другие просьбы относительно лечения узлового зоба и решила написать о своем методе в вашу газету. Сок готовила в мае месяце, когда цветет чистотел. Брала траву с корнем. Корень тщательно мыла, а траву чуть споласкивала и давала обсохнуть в темном проветриваемом месте. Резала все на 3-4 см и пропускала через мясорубку. Ну, вот и все.
Лечитесь на здоровье.
Полыгалова В.Я.
ЗОЖ: Мы повторяем рецепт лечения щитовидки с использованием нутряного свиного жира, о котором упоминает Валентина Яковлевна.
Рецепт этот, опубликованный в ЗОЖ (№1 за 2002 год), нам прислала москвичка Лидия Александровна Фонарева.
«Моя проблема – щитовидка. Могу посоветовать метод, которым лечусь сама. Отрезаю тонкий кусочек нутряного свиного жира и кладу на ночь на область щитовидной железы. Сверху накрываю целлофаном или пергаментом и повязываю старым шерстяным шарфиком. Утром снимаю и промокаю шею салфеткой. Мне хватает 200 г жира. Такие компрессы нужно делать в течение месяца и лучше зимой, потому что, во-первых, легче купить нутряной жир, а во-вторых, если возникнет раздражение на коже, шею можно прикрыть шарфиком или платком – летом это делать сложнее».
Источник
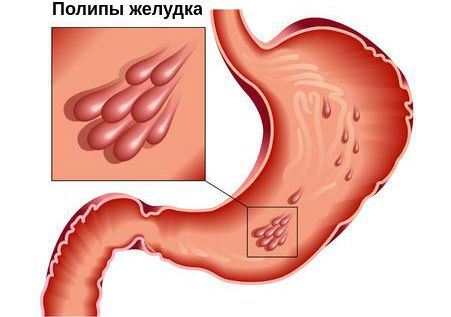
Полип желудка — симптомы и лечение
Что такое полип желудка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Прытких Ж. В., гастроэнтеролога со стажем в 7 лет.
Определение болезни. Причины заболевания
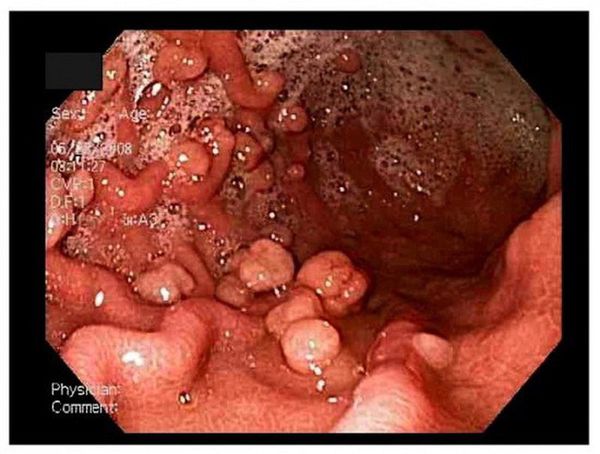
Полип — это любая опухоль на ножке, которая свисает со стенок полого органа в его просвет. Он может располагаться в любом отделе желудочно-кишечного тракта. Первое место по частоте локализации занимает желудок, на втором месте — прямая и ободочная кишка, на третьем — пищевод и тонкая кишка.
Первый полип желудка был описан ещё в середине 16 века [1] [2] . Однако от каких размеров образование следует считать полипом, не установлено до сих пор.
В основном полипы желудка — это доброкачественные образования, но некоторые из них имеют тенденцию к малигнизации, т. е. способны перерождаться в рак. Японские специалисты относят полипы желудка к предраковым состояниям (в этот список также входят атрофический гастрит с метаплазией и язва желудка) [9] .
Чаще всего полипы желудка обнаруживают у людей 45 лет, но иногда они возникают в более молодом возрасте. Причём у мужчин полипы развиваются в два раза чаще, чем у женщин [3] .
Появлению полипов способствуют несколько факторов:
- Бактериальные инфекции желудка, а именно инфицирование Helicobacter pylori. Связь этой бактерии с развитием полипа подтверждается многочисленными исследованиями. Долгое время находясь в слизистой оболочке желудка, этот микроорганизм провоцирует перестройку её клеточной структуры и заселяет луковицы двенадцатиперстной кишки. Помимо образования полипов Helicobacter pylori может вызывать эрозию и язву желудка, атрофию его слизистой оболочки, а также неоплазию — появление раковых клеток.
- Генетическая предрасположенность. При наличии определённой мутации в том или ином гене, а также при воздействии внешних факторов на клетки желудка активируется пролиферация — разрастание этих клеток. В первую очередь это касается аденоматозных и гамартомных полипов, а также диффузных полипозов (см. Классификацию). Данная предрасположенность передаётся по наследству, поэтому чем ближе степень родства с теми, у кого были полипы, тем выше риск развития этого заболевания.
- Радиационное облучение. Под действием ионизирующих излучений клетки слизистой желудка перерождаются и мутируют. Чувствительность клеток к данным излучениям связана с их быстрым делением [3] .
- Химическое воздействие некачественных продуктов, содержащих нитраты и нитриты, а также курения, алкоголя, некоторых лекарств и пр. Доказано, никотин и алкоголь раздражают слизистую желудка, из-за чего клетки начинают усиленно делиться и перерождаться. Среди медикаментов следует выделить нестероидные противовоспалительные препараты (НПВП). Они снижают защитные свойства слизистой желудка, тем самым нарушая работу клеток и способствуя их активному разрастанию [3] .
Симптомы полипа желудка
У данного заболевания нет специфических признаков, которые бы указывали только на него. Все симптомы полипа в разной степени также могут встречаться и при гастрите, язве, раке и других заболеваниях желудка.
Чаще всего болезнь начинается незаметно, постепенно. В 5-16 % случаев полипы протекают бессимптомно и случайно обнаруживаются только после эндоскопии — визуального обследования желудка [1] .
В целом клиническая картина патологии зависит от количества полипов, их расположения, размера, строения, а также от состояния желудка, особенностей изменённого строения его слизистой и длительности заболевания. Небольшие полипы (до 1 см) зачастую никак себя не проявляют. Если полип крупный (от 1 см и больше), то у пациента возникают выраженные симптомы:
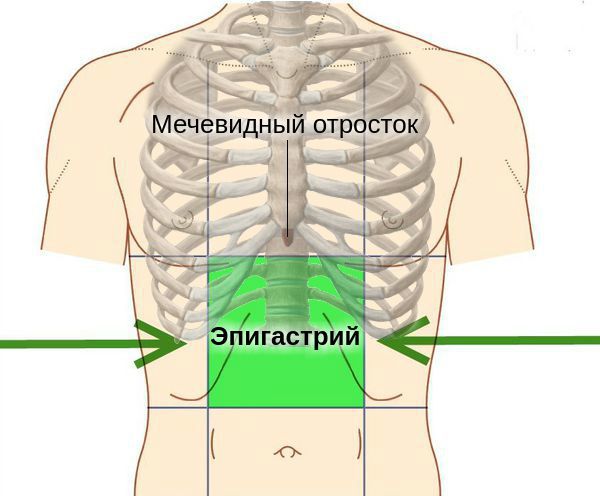
- Боли в животе — самый частый признак болезни. Обычно носят тупой и ноющий характер. Локализуются в верхней части живота под мечевидным отростком (в эпигастрии), могут отдавать в зону лопатки и поясницы. Появление боли в основном связано с приёмом пищи: она возникает спустя 1,5-3 часа после еды и может длиться около 2-3 часов, после чего стихает. В некоторых случаях боль настолько интенсивна (схожа с болью при холецистите), что способна стимулировать развитие прободной язвы.
- Тяжесть в эпигастрии, быстрое насыщение пищей, изжога, отрыжка с горьким или кислым привкусом. Кислый привкус отрыжки свидетельствует о повышенной кислотности желудочного сока. Горький привкус указывает на дуоденогастральный рефлюкс — заброс желчи из двенадцатиперстной кишки в желудок.
- Снижение или отсутствие аппетита. Этот симптом также характерен для рака желудка. Поэтому при наличии такого признака необходимо тщательно обследоваться.
- Тошнота и рвота. Эти симптомы указывают на нарушение двигательной функции желудка. Рвота встречается редко.
- Слюнотечение и неприятный привкус во рту. Связаны с повышенной кислотностью желудочного сока и нарушением переваривания пищи в желудке.
- Неустойчивый стул, метеоризм (вздутие). Вероятнее всего, обусловлены нарушением микрофлоры кишечника из-за плохого пищеварения и нарушения эвакуаторной функции желудка.
- Общая слабость, недомогание. Также связаны с нарушением пищеварения.
- Бледность кожи. Объясняется наличием хронической анемии (снижением гемоглобина) из-за периодических повреждений полипа массами пищи и кровотечения.
При осложнении течения болезни возникают другие симптомы:
- мелена (полужидкий зловонный стул чёрного цвета) — указывает на кровотечение в желудке;
- рвота с кровью;
- острая боль в животе [1][3] .
Патогенез полипа желудка
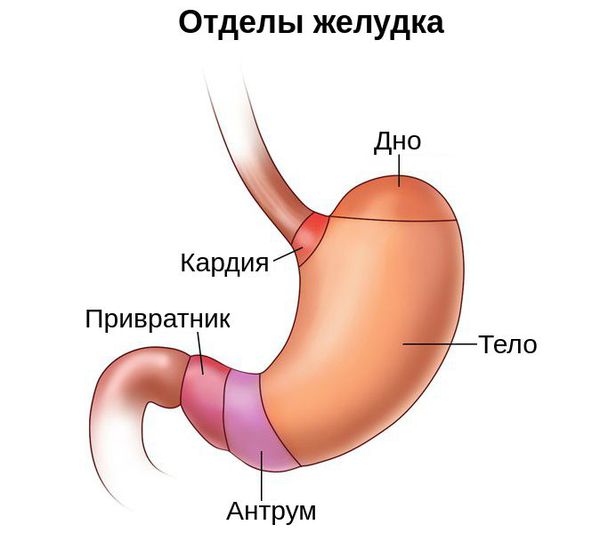
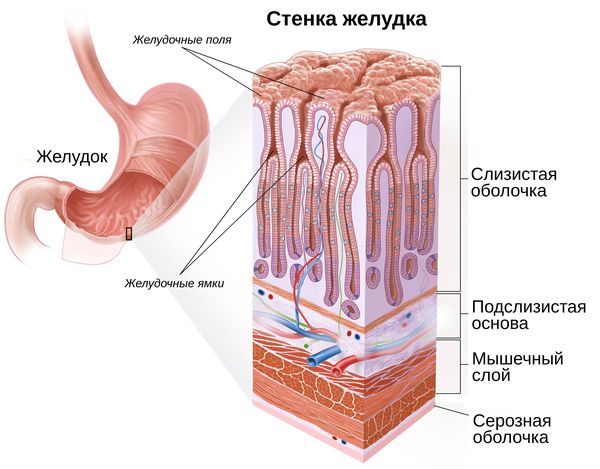
Для того, чтобы понять, как образуются полипы желудка, необходимо сказать пару слов о строении желудка. Условно его делят на пять отделов: кардию, дно (свод), тело, антрум и привратник. Чаще всего полипы образуются в привратнике и теле желудка.
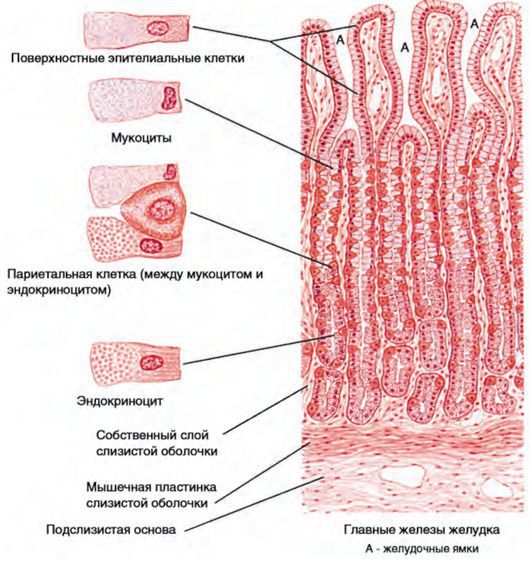
Стенка желудка состоит из четырёх слоёв: серозной оболочки, мышечного слоя, подслизистой основы и рельефной слизистой оболочки. Последний слой (слизистый) формируют несколько видов клеток, каждый из которых выполняет определённую функцию: выделяет соляную кислоту, пепсиноген или защитную слизь.
Из-за складчатости слизистая оболочка представлена желудочными полями и ямками. В последних размещены выводные протоки желудочных желёз. В зависимости от локализации они бывают трёх видов:
- Фундальные железы — расположены в дне и теле желудка. Их клетки в основном вырабатывают желудочный сок и пепсиноген, который под действием соляной кислоты превращается в пепсин, необходимый для пищеварения.
- Кардиальные железы — расположены в кардиальной части желудка. Их клетки выделяют слизь, которая защищает желудок от воздействия желудочного сока.
- Пилорические железы — расположены в антральном отделе желудка. Их клетки вырабатывают слизь и гормон гастрин, который усиливает выделение желудочного сока.
Теории появления полипов
Учитывая причины возникновения полипов, выделяют три теории их образования [1] :
- теория раздражения (воспалительная);
- дисрегенераторная теория;
- теория эмбриональной дистопии.
Теория раздражения основана на воздействии хронического воспаления слизистой оболочки желудка. Во время острого воспаления клетки покровного эпителия и эпителия желёз разрушаются. Затем в процессе восстановления клетки начинают разрастаться. В тех участках слизистой, где эпителиальная или железистая ткань разрастаются больше положенного, образуются полипы.
Дисрегенераторная теория немного схожа с теорией раздражения. Однако её сторонники видят причину появления полипа не в воспалении, а в нарушенном процессе регенерации клеток.
Слизистая желудка довольно легко и быстро восстанавливается после воспалительного процесса (например, гастрита). При этом в восстановленной оболочке возникают следы нарушения нормального хода регенерации: из-за активного размножения клеток внутренний слой слизистой становится толще. Особенно интенсивно регенерация протекает в самой нижней части желудка — привратнике. Там образуются железистые тяжи, которые выстилают стенку желудка в виде мелких полипов. Однако спустя время состояние нормализуется.
С каждым новым воспалением нарушение регенерации будет становиться всё более стойким, а разрастание эпителия — более ярким. В итоге избыточного разрастания в привратнике появятся более крупные полипы.
Теория эмбриональной дистопии предполагает, что полипы образуются в связи с неправильным развитием слизистой оболочки желудка во время внутриутробного развития. Так, неправильно расположенные ткани поджелудочной и бруннеровых желёз, которые обладают высокой потенциальной энергией роста, сохраняются в слизистой оболочке желудка. Позже, под воздействием раздражающих факторов, эти ткани перерастают в полипы. О такой врождённой предрасположенности к полипам свидетельствуют наблюдения полипов у детей.
Классификация и стадии развития полипа желудка
По количеству разрастаний выделяют:
- одиночные полипы;
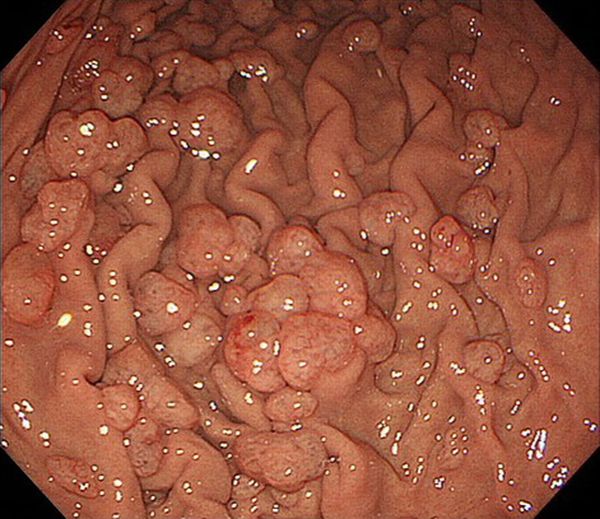
- множественные полипы;
- полипоз желудка (более 20 полипов).
По клиническому течению некоторые советские учёные выделяли следующие формы полипов желудка:
- бессимптомная форма;
- гастритная форма;
- анемическая форма;
- осложнённая форма (кровотечение полипа и его выпадение в двенадцатиперстную кишку);
- сочетанная форма (появление полипа и рака желудка).
По эндоскопическим признакам можно выделить четыре типа полипов желудка:
- I тип — плоский, приподнятый, с нечёткими краями;
- II тип — выступающий, полукруглый, с достаточно чёткими границами;
- III тип — чётко выступающий, округлый, с втянутым основанием;
- IV тип — на ножке.
Все перечисленные классификации заслуживают внимания. Однако на практике наиболее важна классификация по признакам перерождения полипов в злокачественную опухоль [1] [3] .
По классификации ВОЗ, доброкачественные опухоли желудка определены как аденомы (аденоматозные полипы). Они подразделяются на папиллярные и тубулярные формы. Отдельно выделены гиперпластические полипы, которые включены в группу опухолеподобных процессов [2] [10] .
В 2010 году Британское общество гастроэнтерологов предложило свою классификацию полипов желудка, а также выработало рекомендации по ведению пациента при каждом типе полипов желудка. Согласно этой классификации, полипы желудка делят на пять групп:
- Полипы фундальных желёз.
- Гиперпластический полип.
- Аденоматозный полип.
- Гамартомные полипы (ассоциированные с пороками развития):
- ювенильный полип;
- синдром Пейтца — Егерса;
- синдром Коудена.
- Полипозные синдромы (негамартомные):
- ювенильный полипоз;
- семейный аденоматозный полипоз.
Полипы фундальных желёз — это кистозные расширения собственных желёз желудка, составляют 16-51 % доброкачественных полипов. В диаметре обычно достигают 1-5 мм, располагаются в основном в теле или дне желудка. Имеют гладкую ровную поверхность, могут быть дольчатыми, покрыты неизменённой слизистой оболочкой. Могут появляться как самостоятельное заболевание или в составе семейного аденоматозного полипоза толстой кишки.
Не связаны с гастритом и хеликобактерной инфекцией. Могут образоваться на фоне длительного приёма ингибиторов протонной помпы (препаратов, снижающих выработку соляной кислоты). Эти лекарства повышают активность гастрина (гормона желудка), который стимулирует рост эпителиальных клеток.
Средний интервал развития полипов фундальных желёз — 32,5 месяца. Регресс наступает через три месяца после прекращения приёма ингибиторов протонной помпы [4] [7] .
Гиперпластический полип составляет 30-93 % доброкачественных полипов желудка. Может быть сидячим и на ножке, в диаметре менее 2 см. Отличается увеличением желудочных ямок, расширенными и извилистыми железами, хроническим воспалением слизистой оболочки желудка. Единичный полип чаще всего располагает ся в антральном (нижнем) отделе желудка. Множественные полипы могут возникать во всех отделах желудка.
Связан с хроническим (хеликобактер-ассоциированным), химическим и атрофическим гастритом. Возникает из-за повышенного обновления клеток (их наслаивания друг на друга) в ответ на повреждение эпителия желудка (обычно при эрозиях или язве желудка).
Сам по себе гиперпластический полип редко становится злокачественным (малигнизуется), однако он повышает риск малигнизации окружающей воспалённой ткани желудка. Поэтому при обнаружении гиперпластического полипа рекомендуется выполнить биопсию окружающей ткани (из 4-5 разных мест) [4] [5] .
Аденоматозный полип — это предраковое заболевание с высоким потенциалом перерождения в рак, особенно при полипе более 2 см. Составляет 3-26 % полипов желудка. Обычно одиночный, может локализоваться в любом отделе желудка, но чаще обнаруживается в антруме (нижней части желудка). По строению бывает трубчатым, ворсинчатым и смешанным. Возникает на фоне атрофического гастрита и кишечной метаплазии (когда желудочный эпителий заменяется кишечным) [4] .
Стоит отметить, что в одном исследовании в Витебской областной клинической больнице обнаружили гиперпластический полип с участками аденоматоза. Авторы предположили, что гиперпластические полипы могут трансформироваться в аденоматозные. Они также позволили себе выделить ещё одну гистологическую форму полипов — гиперпластический полип с очаговым аденоматозом. Он представляет собой истинную доброкачественную опухоль желудка, способную к перерастанию в рак [10] .
Гамартомные полипы встречаются редко, однако пару слов о них сказать стоит.
Одиночный ювенильный (юношеский) полип не имеет злокачественного потенциала, но, как и все полипы, может осложниться кровотечением или ущемлением, так как в основном такие полипы располагаются в нижней части желудка и подвержены травматизации.
Синдром Пейтца — Егерса — редкое наследственное заболевание, которое сопровождается появлением гамартомных полипов в желудочно-кишечном тракте, а также пигментацией в области губ, пальцев и слизистой оболочки щёк. При данном заболевании высок риск малигнизации как органов пищеварения, так и лёгких, молочных желёз, поджелудочной железы, матки. Поэтому такие пациенты должны находиться под динамическим наблюдением.
Синдром Коудена — редкое наследственное заболевание, которое сопровождается наличием полипов желудочно-кишечного тракта, доброкачественных опухолей области рта, а также пороков развития различных органов (молочных желёз, щитовидной железы и гениталий). Полипы при данном синдроме перерождаются в рак очень редко, но всё же требуют наблюдения.
Полипозные синдромы включают в себя ювенильный полипоз и семейный полипозный синдром.
При ювенильном полипозе обнаруживают множество ювенильных полипов, которые имеют злокачественный потенциал. Также это заболевание может осложняться желудочно-кишечным кровотечением и энтеропатией — заболеванием тонкой кишки, которое сопровождается потерей белка и других питательных веществ.
Семейный полипозный синдром является наследственно-опосредованным заболеванием с очень высоким риском рака желудка и других отделов желудочно-кишечного тракта. У поражённых членов семьи имеется большое количество толстокишечных и ректальных аденом, которые с вероятностью 100 % перерастают в рак, если не провести профилактическую колэктомию — полное удаление толстой кишки. Полипы желудка выявляются в 30-100 % случаев. При данном синдроме нет чёткой связи с гастритом, вызванным хеликобактерией [4] .
Конкретных стадий развития заболеваний не выделяют, так как разные виды полипов имеют различное происхождение и развитие. Но если говорить о часто встречающихся аденоматозных и гиперпластических полипах, то условно можно выделить три стадии развития [1] :
- полипозный гастрит (воспаление или атрофия слизистой оболочки желудка);
- полип желудка;
- рак желудка.
Осложнения полипа желудка
Самое серьёзное осложнение полипа — это его малигнизация. Частота перерождения всех полипов желудка в рак составляет 2-5 % [3] . Риски малигнизации различных полипов представлены в таблице ниже [4] .
Другие осложнения включают кровотечение и ущемление полипа, а также синдром мальабсорбции (потери питательных веществ) на фоне заболевания тонкой кишки.
У больших полипов слизистая повреждается, из-за чего появляются эрозии и изъязвления. Эти изменения могут спровоцировать желудочно-кишечное кровотечение, которое проявляется меленой (чёрным стулом) или рвотой с кровью.
Если полип (особенно на ножке) расположен в канале привратника — узком месте желудка, то может произойти его ущемление с нарушением продвижения пищи по пищеварительному тракту. При этом осложнении в животе возникают острые схваткообразные боли.
При множественных полипах, выходящих за пределы желудка (например, при юношеском и семейном диффузном полипозе) может развиться поражение тонкого кишечника — энтеропатия. Оно приводит к нарушению всасывания питательных веществ — синдрому мальабсорбции [1] [3] [4] .
Диагностика полипа желудка
Учитывая, что клиническая картина полипов желудка чрезвычайно разнообразна, для подтверждения диагноза необходимо пройти следующие обследования.
Фиброгастродуоденоскопия (ФГДС) — осмотр слизистой оболочки желудка и двенадцатиперстной кишки с помощью эндоскопа. Этот метод диагностики полипов наиболее эффективен.
Обычная ФГДС при белом освещении не позволяет точно отличить и диагностировать предраковые состояния (к которым относятся полипы желудка) и изменения слизистой оболочки. Для этого существуют более точные методики ФГДС — увеличительная хромоэндоскопия, узкоспектральная эндоскопия, оптическая спектроскопия. Они используются при высоком риске рака желудка, так как дают возможность определить мельчайшие образования в желудочно-кишечном тракте и выявить рак на ранних стадиях.
Хоть ФГДС и проводится строго натощак, в желудке всё же может оставаться пенистая слизь, которая затрудняет осмотр. Поэтому некоторые исследователи рекомендуют за 15-20 мин перед процедурой принимать пеногаситель — симетикон в виде эмульсии [9] [11] .
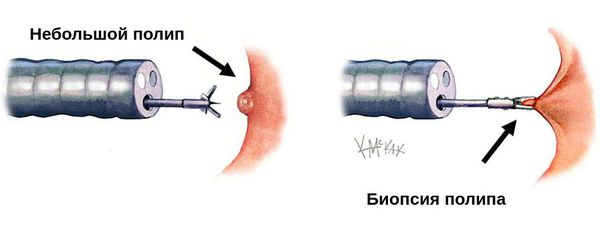
Биопсия полипа — микроскопическое исследование ткани полипа. Проводится для определения типа полипа и выявления признаков рака желудка. Забор материала для биопсии выполняется во время ФГДС с помощью специальных щипцов. При обнаружении изменений слизистой оболочки желудка (как это часто бывает при гиперпластическом полипе) необходимо выполнить биопсию по меньшей мере из четырёх точек: минимум по два фрагмента слизистой оболочки из тела и антрального отдела желудка [4] [9] .
Рентгеноскопия желудка — рентгенологическое исследование на фоне введённого в желудок контраста (обычно взвеси бария). Используется как вспомогательный метод диагностики полипа, а также при подозрении на другие заболевания желудка, пищевода или двенадцатиперстной кишки.
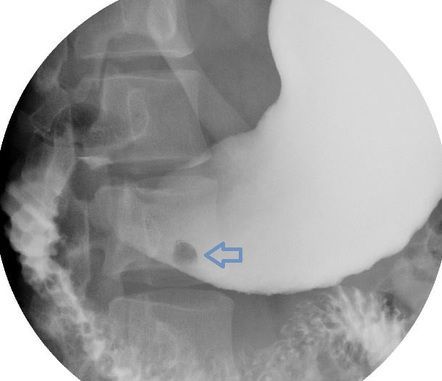
Основным рентгенологическим симптомом полипа является «дефект наполнения» в форме круга или овала с чёткими ровными контурами. Если у полипа есть ножка и он качается, как маятник, то «дефект» смещается. Иногда полип свободно входит в двенадцатиперстную кишку и выходит. При этом чётко видно перемещение «дефекта наполнения».
Ножка полипа определяется в виде нити просветления различной длины, которая направляется к округлому «дефекту наполнения» — полипу. Если полип ворсинчатый, то контуры «дефекта» изъедены и расплывчаты. Это связано с проникновением контраста в промежутки между ворсинками [1] .
Кроме вышеперечисленных обследований рекомендуется выполнять:
- Общий анализ крови — возможно снижение эритроцитов и гемоглобина при кровотечении из полипа, а также повышение СОЭ и лейкоцитов при раковом перерождении полипа.
- Кал на скрытую кровь — при обнаружении в кале скрытой крови можно говорить о наличии периодически кровоточащих образований (полипов, эрозий, язв, рака и др.) в пищеварительном тракте. Это является показанием для дальнейшего ФГДС и рентгеноскопии других органов пищеварения.
- Фиброколоноскопия — исследование толстой кишки с помощью эндоскопа. выполняется при наличии множественных полипов фундальных желёз и при подозрении на семейный полипозный синдром.
- Обследование на Helicobacter pilory.
- Определение уровня пепсиногенов (PGI, PGII) и гастрина (G-17) в крови — проводится при подозрении на атрофический гастрит.
- УЗИ органов брюшной полости — показано при подозрении на полипы желчного пузыря [3][9] .
Лечение полипа желудка
Чаще всего полипы желудка лечат хирургически, т. е. удаляют — проводят полипэктомию. Однако в некоторых случаях лечение может быть консервативным. Тактика зависит от вида полипа, его размеров, клинических проявлений, риска перерождения в рак и др.
Некоторые врачи считают, что удалению подлежат все полипы, расположенные в верхних отделах пищеварительного тракта (от полости рта до тонкой кишки) [3] . Большинство же исследователей полагают, что удалять нужно полипы более 1 см. Если у пациента небольшой полип (менее 1 см), множественные полипы или есть риск послеоперационных осложнений (желудочного кровотечения и перфорации желудка), то ему рекомендуется регулярно наблюдаться — выполнять ФГДС с биопсией.
При обнаружении множественных полипов желательно выполнить биопсию или удалить наибольший из полипов, чтобы на основании результатов биопсии определить показания к полипэктомии. Если по результатам биопсии нет признаков ракового перерождения, то более безопасной будет консервативная терапия и последующий ФГДС-контроль, нежели многочисленные полипэктомии (хотя достоверных исследований, подтверждающих это предположение, нет) [5] .
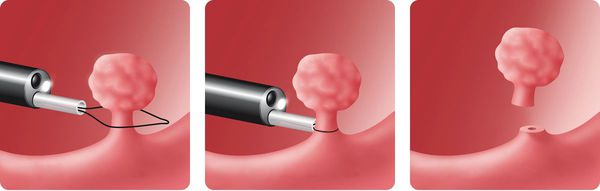
Обычно полипэктомия проводится эндоскопически, т. е. не повреждая кожу. Но в некоторых случаях приходится проводить полипэктомию открытым хирургическим путём:
- полипы более 3,5 см;
- ножка полипа более 1,5 см;
- несколько одиночных полипов, расположенных рядом;
- часто рецидивирующие полипы.
После проведённой операции пациент на какое-то время остаётся в стационаре для наблюдения. Перед выпиской обязательно проводится контрольная ФГДС [3] .
Лечение полипов разных видов
Британское общество гастроэнтерологов конкретизирует тактику ведения при некоторых видах полипов.
Полипы фундальных желёз, возникшие как самостоятельное заболевание, желательно удалить (особенно если он более 1 см), но можно и не удалять. При этом обязательно нужно выполнить биопсию — если дисплазии (патологического изменения клеток) нет, то полип можно не удалять. В случае множественных полипов желательно провести биопсию или удалить наибольший полип. Если выявлена дисплазия или пациент моложе 40 лет, необходимо выполнить фиброколоноскопию, чтобы исключить семейный полипозный синдром [4] .
Гиперпластические полипы также подлежат биопсии, причём не только из полипа, но и из других мест слизистой оболочки желудка.
При обнаружении инфекции Helicobacter pylori проводится эрадикация — уничтожение бактерии. После этой терапии регрессирует около 80 % гиперпластических полипов. Если сохранились полипы более 0,5 см, то проводится полипэктомия.
В отношении биопсии и удаления гиперпластических полипов ведутся споры. Некоторые авторы рекомендуют выполнять полипэктомию всех маленьких полипов и периодически проводить биопсию больших полипов, которые трудно удалить. Другие же, наоборот, рекомендуют удалять только крупные полипы, несмотря на риски полипэктомии [4] [5] .
В 2016 году была предложена следующая тактика ведения гипепластических полипов (ГП):
- ГП менее 5 мм и без симптомов и дисплазии — наблюдение не рекомендовано;
- ГП более 5 мм, сопровождающиеся симптоматикой, — эндоскопическая резекция (удаление полипа с захватам окружающей слизистой);
- ГП с дисплазией или раком — эндоскопическая или хирургическая резекция;
- ГП, которые не подлежат удалению из-за риска хирургических осложнений, — проведение ФГДС каждые 1-2 года с выполнением биопсии;
- ГП у пациентов с высоким риском рака желудка — гастроскопия каждые 1-2 года;
- ГП с дисплазией вне полипа — рассмотрение вопроса об удалени значительной части желудка, контроль ФГДС каждые 1-3 года [5] .
Аденоматозный полип удаляется в любом случае, если нет противопоказаний для полипэктомии:
- общее тяжёлое состояние пациента;
- тяжёлые нарушения свертывающей системы крови, которые могут привести к кровотечению;
- беременность;
- постоянное лечение хронических заболеваний — неконтролируемая артериальная гипертензия , сердечная недостаточность , цирроз печени , сахарный диабет и др.
При наличии противопоказаний пациент регулярно наблюдается. Если полип не удалось удалить полностью, то проводится контроль ФГДС через шесть месяцев [4] .
Полипы при синдроме Пейтца — Егерса удаляются, если они более 1 см. При наличии пяти полипов и более выполняется биопсия, и далее по её результатам принимается решение об их удалении или наблюдении.
При семейном полипозном синдроме и ювенильном полипозе с небольшими полипами желудка или двенадцатиперстной кишки рекомендуется выполнять ФГДС каждые 1-2 года до достижения 50 лет, после 50 лет — один раз в пять лет. Большие полипы или аденомы требуют более частого наблюдения. Отдельным пациентам в качестве лечения могут быть предложены операции:
- частичная гастрэктомия — удаление желудка;
- местная дуоденальная резекция — удаление части двенадцатиперстной кишки;
- панкреатодуоденальная резекция — удаление части двенадцатиперстной кишки и поджелудочной железы [4] .
Прогноз. Профилактика
Прогноз заболевания зависит от вида полипа и риска его перерождения в рак. В большинстве случаев прогноз благоприятный, особенно после качественной полипэктомии, однако такие пациенты нуждаются в динамическом наблюдении и периодическом выполнении ФГДС.
Первая контрольная ФГДС после выписки выполняется спустя три месяца. Если нет рецидива и новых полипов, то следующее обследование проводится через шесть месяцев, а потом через год. Если полипы появились на новом или том же самом месте, то выполняется биопсия для решения вопроса о повторном удалении полипов.
После удаления аденоматозного полипа контрольная ФГДС выполняется через год, а затем через три года.
После удаления гиперпластического полипа стоит соблюдать следующие рекомендации:
- после полной резекции полипа с дисплазией — гастроскопия год спустя, далее в зависимости от конкретной клинической ситуации;
- после полной резекции полипа с ранним раком желудка — гастроскопия год спустя, далее через три года;
- после неполной резекции полипа с раком желудка — рассмотреть вопрос о частичном удалении желудка с прилежащими лимфоузлами [5] .
При ювенильном полипозе ФГДС-контроль проводится каждые три года, при синдроме Пейтца — Егерса — каждые два года. При семейном полипозном синдроме с небольшими полипами желудка или двенадцатиперстной кишки ФГДС проводится каждые 1-2 года до достижения 50 лет, после 50 лет — раз в пять лет. Большие полипы или аденомы требуют более частого наблюдения [4] .
Для профилактики образования полипов или их повторного появления необходимо соблюдать некоторые правила [3] :
- питаться пять раз в день варёной, тушёной или пареной пищей, но не переедать;
- отказаться от употребления острой, жареной, копченой, жирной пищи, газированных напитков и сладостей в большом количестве;
- включить в свой рацион крупы, злаки, фрукты, кисломолочные продукты, нежирные сорта мяса, тушёные овощи (не злоупотреблять томатами);
- не курить и не злоупотреблять алкоголем.
Источник