Хроническая венозная недостаточность: причины, симптомы, диагностика, лечение
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Хроническая венозная недостаточность — измененный венозный отток, иногда вызывающий дискомфорт в нижней конечности, отек и изменения кожи. Постфлебитический (посттромботический) синдром — хроническая венозная недостаточность, сопровождающаяся клинической симптоматикой. Причинами бывают нарушения, приводящие к венозной гипертензии, обычно это повреждение или недостаточность венозных клапанов, что встречается после глубокого венозного тромбоза (ГВТ). Диагноз устанавливают при сборе анамнеза, с помощью физикального обследования и дуплексной ультрасонографии. Лечение включает компрессию, предотвращение травм и (иногда) хирургическое вмешательство. Профилактика включает лечение глубокого венозного тромбоза и ношение компрессионных чулок.
Хроническую венозную недостаточность регистрируют у 5 % людей в США. Постфлебитический синдром может встречаться у 1/2 — 2/3 больных с глубоким венозным тромбозом, обычно в течение 1-2 лет после острого глубокого венозного тромбоза.

Причины хронической венозной недостаточности
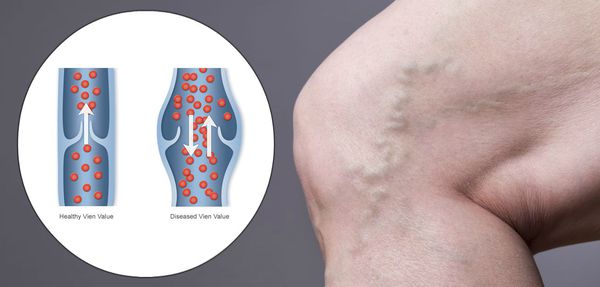
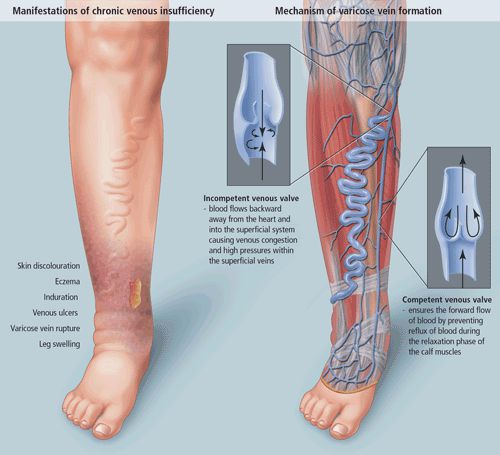
Венозный отток от нижних конечностей осуществляется при сокращении мышц голени, необходимом для проталкивания крови от внутримышечных (подошвенных) синусов и икроножных вен в глубокие вены. Венозные клапаны направляют кровь проксимально к сердцу. Хроническая венозная недостаточность встречается, когда развивается венозная обструкция (например, при глубоком венозном тромбозе), венозная клапанная недостаточность, или при уменьшенном сокращении мышц, окружающих вены (например, из-за неподвижности), что снижает венозный поток и увеличивает венозное давление (венозная гипертензия). Длительная венозная гипертензия вызывает отек тканей, воспаление и гипоксию, приводя к развитию симптоматики. Давление может передаваться на поверхностные вены, если клапаны в перфорантных венах, которые соединяют глубокие и поверхностные вены, неэффективны.
Глубокий венозный тромбоз — самый частый известный фактор риска хронической венозной недостаточности, кроме него имеют значение травмы, возраст и ожирение. Идиопатические случаи часто приписывают перенесенному «немому» глубокому венозному тромбозу.
Хроническая венозная недостаточность с клинической симптоматикой, которая следует за глубоким венозным тромбозом, напоминает постфлебитический (или посттромботический) синдром. Факторы риска постфлебитического синдрома у больных с глубоким венозным тромбозом включают проксимальный тромбоз, повторный односторонний глубокий венозный тромбоз, избыточную массу тела (ИМТ 22-30 кг/м ) и ожирение (ИМТ > 30 кг/м ). Возраст, женский пол и терапия эстрогенами также связаны с синдромом, но, вероятно, являются неспецифичными. Использование компрессионных чулок после глубокого венозного тромбоза уменьшает риск.

Симптомы хронической венозной недостаточности
Хроническая венозная недостаточность может не вызывать никаких симптомов, но всегда имеет характерные проявления. Постфлебитический синдром всегда вызывает симптомы, но может не иметь заметных проявлений. Оба нарушения вызывают тревогу, потому что их симптомы могут симулировать признаки глубокого венозного тромбоза, и оба способны привести к существенному ограничению физической активности и снижению качества жизни.
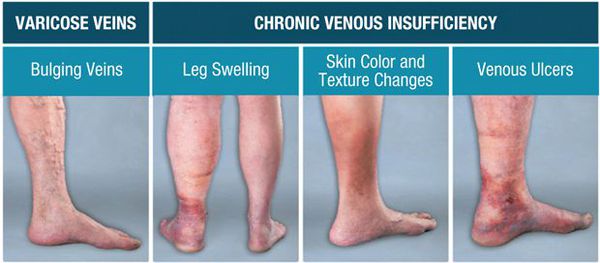
Симптомы включают ощущение переполнения, тяжести, боли, судорог, усталости и парестезии в ногах. Эти симптомы усугубляются в положении стоя или при ходьбе и уменьшаются в покое и при подъеме ног. Зуд может сопровождать изменения кожи. Клиническая симптоматика постепенно нарастает: от отсутствия изменений до варикозно расширенных вен (иногда) и далее к застойному дерматиту голеней и лодыжек, с образованием язв или без него.
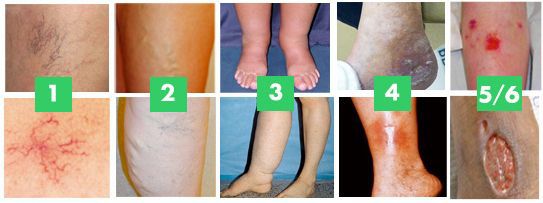
Клиническая классификация хронической венозной недостаточности
Нет признаков поражения вен
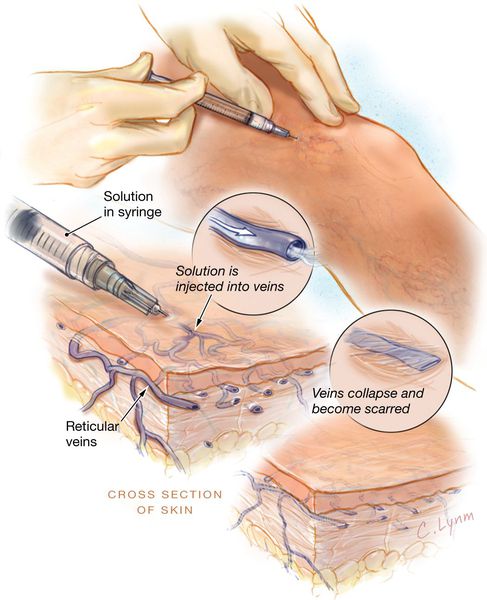
Расширенные или ретикулярные вены*
Варикозно расширенные вены*
Изменения кожи из-за венозного застоя (пигментация, застойный дерматит, липодерматосклероз)
Изменения кожи из-за венозного застоя и залеченные язвы
Изменения кожи из-за венозного застоя и активные язвы
* Могут встречаться идиопатически, без хронической венозной недостаточности.
Венозный застойный дерматит представляет собой красновато-коричневую гиперпигментацию, индурацию, расширение вен, липодерматосклероз (фиброзирующий подкожный панникулит) и венозные варикозные язвы. Все эти признаки указывают на длительное постоянное заболевание или более тяжелую венозную гипертензию.
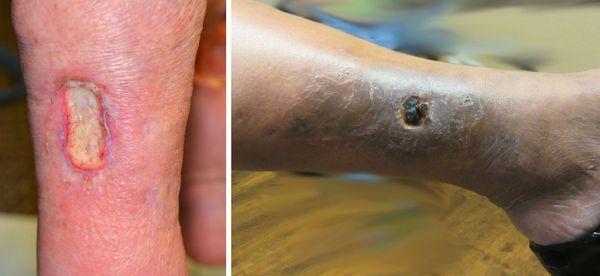
Венозные варикозные язвы могут развиться спонтанно или после того, как измененная кожа поцарапана или повреждена. Они типично встречаются вокруг медиальной лодыжки, бывают мелкими и мокнущими, могут быть зловонными (особенно при плохом уходе) или болезненными. Эти язвы не проникают через глубокую фасцию в отличие от язв, возникающих из-за заболеваний периферических артерий, которые в конечном счете затрагивают сухожилия или кость.
Отек ноги чаще бывает односторонним или асимметричным. Двусторонний симметричный отек с большей вероятностью свидетельствует о системном заболевании (например, сердечной недостаточности, гипоальбуминемии) или применении некоторых лекарственных препаратов (например, блокаторов кальциевых каналов).
Если нижние конечности не подвергать тщательному уходу, больные с любым проявлением хронической венозной недостаточности или постфлебитического синдрома подвергаются риску перехода заболевания в более тяжелую форму.
Диагностика хронической венозной недостаточности
Диагноз обычно основан на анамнезе и физикальном обследовании. Клиническая система балльной оценки, учитывающая пять симптомов (боль, судороги, тяжесть, зуд, парестезия) и шесть признаков (отек, гиперпигментация, индурация, расширение вен, краснота, боль при сжатии голени), располагается в диапазоне от 0 (отсутствие или минимальная выраженность) до 3 (тяжелая степень). Ее все более и более признают стандартным диагностическим методом. Количество баллов 5-14 при двух осмотрах, выполненных с интервалом более 6 мес, указывает на легкую или среднюю степени тяжести, а цифра > 15 — на тяжелое заболевание.
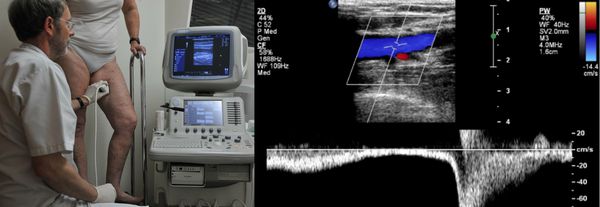
Дуплексная ультрасонография нижней конечности помогает исключить глубокий венозный тромбоз. Отсутствие отека и сниженный плече-голеностопный индекс отличает периферическую артериальную болезнь от хронической венозной недостаточности и постфлебитического синдрома. Отсутствие пульсации в области голеностопного сустава предполагает патологию периферической артерии.

Что нужно обследовать?
Как обследовать?
Профилактика и лечение хронической венозной недостаточности
Первичная профилактика предполагает антикоагулянтную терапию после глубокого венозного тромбоза и использование компрессионных чулок в течение 2 лет после глубокого венозного тромбоза или повреждения венозных сосудов нижней конечности. Изменение образа жизни (например, снижение массы тела, регулярные физические упражнения, сокращение потребления поваренной соли) также играют важную роль.
Лечение включает возвышенное положение ноги, компрессию с использованием бандажей, чулок и пневматических устройств, уход за повреждениями кожи и хирургическое лечение в зависимости от серьезности патологии. Лекарственные средства не играют никакой роли в рутинном лечении хронической венозной недостаточности, хотя многим больным назначают ацетилсалициловую кислоту, глюкокортикоиды для наружного применения, мочегонные средства для устранения отека или антибиотики. Некоторые эксперты полагают, что снижение массы тела, регулярные физические упражнения и сокращение потребления в пищу поваренной соли могут принести пользу больным с двусторонней хронической венозной недостаточностью. Однако все эти мероприятия трудно осуществимы для многих пациентов.
Подъем ноги выше уровня правого предсердия уменьшает венозную гипертензию и отек, что подходит для всех больных (это необходимо выполнять как минимум 3 раза в день на 30 мин или более). Однако большинство больных не могут соблюдать такой режим в течение дня.
Компрессия эффективна для лечения и профилактики проявлений хронической венозной недостаточности и постфлебитического синдрома, она показана всем пациентам. Эластическое бинтование используют сначала, пока отек и язвы не исчезнут, а размер ноги не стабилизируется; после этого применяются готовые компрессионные чулки. Чулки, обеспечивающие дистальное давление 20-30 мм рт. ст., назначают при малых варикозных венах и умеренной хронической венозной недостаточности; 30-40 мм рт. ст. — при больших варикозных венах и умеренной выраженности болезни; 40-60 мм рт. ст. и более — при тяжелом заболевании. Чулки необходимо надевать сразу после пробуждения, пока отек ноги не увеличился вследствие физической активности. Чулки должны обеспечивать максимальное давление в области голеностопных суставов и постепенно уменьшать давление проксимально. Приверженность к этому методу лечения изменяется: многие молодые или активные пациенты считают чулки раздражающими, ограничивающими или оказывающими плохой косметический эффект; старшие пациенты могут иметь трудности при их надевании.
Интермиттирующая пневматическая компрессия (ИПК) использует насос для циклического наполнения и выкачивания воздуха из полых пластмассовых гетр. ИПК обеспечивает внешнее сжатие и поступление венозной крови и жидкости выше по сосудистому руслу. Это мероприятие эффективно при тяжелом постфлебитическом синдроме и венозных варикозных язвах, однако по действию может быть сопоставимо с ношением компрессионных чулок.
Уход за повреждениями кожи очень важен в отношении язв при венозном стазе. После наложения повязки «Unna boot» (пропитанного цинка оксидом бандажа), покрываемой компрессионным бандажом и еженедельно меняемой, почти все язвы заживают. Компрессионные средства и приспособления [например, гидроколлоиды, такие как хлорид алюминия (DuoDERM)] обеспечивают влажную среду для заживления раны и стимулируют рост новой ткани. Их можно использовать для лечения язв, чтобы уменьшить экссудацию, но, скорее всего, они ненамного эффективнее обычной повязки «Unna» и дороги. Обычные повязки обладают абсорбирующим действием, что оказывает хороший эффект при более выраженном выпоте.
Лекарственные препараты не играют никакой роли в рутинном лечении хронической венозной недостаточности, хотя многим больным назначают ацетилсалициловую кислоту, глюкокортикоиды для наружного применения, мочегонные средства для устранения отека или антибиотики. Хирургическое лечение (например, лигирование вены, ее удаление, реконструкция клапана) также в целом неэффективно. Пересадка аутогенной кожи или кожи, созданной из эпидермальных кератоцитов или кожных фибробластов кожи, может быть выбором для больных с устойчивыми варикозными язвами, когда все другие меры неэффективны, но трансплантат может повторно изъязвиться, если не устранена первичная венозная гипертензия.
Источник
Хроническая венозная недостаточность — симптомы и лечение
Что такое хроническая венозная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 31 год.
Определение болезни. Причины заболевания
Хроническая венозная недостаточность (ХВН) — патология, возникающая вследствие нарушений венозного оттока крови в нижних конечностях. Она является одной из самых часто встречаемых болезней, относящаяся к сосудистой системе.
ХВН затрагивает больше женскую половину населения, нежели мужскую. [1] [2] У четверти жителей развитых стран мира можно выявить данное состояние.
Зачастую ХВН путают с варикозным расширением вен нижних конечностей, что является заблуждением. ХВН может существовать и без видимых проявлений расширения вен.
Наследственность, избыточный вес, гиподинамия, ранее перенесённые заболевания сосудистой системы (тромбофлебит или же тромбоз), нарушения гормонального фона и повышенное внутрибрюшное давление, могут являться причинами нарушения оттока крови в нижних конечностях.
У женщин развитие заболевания чаще начинается в период беременности и родов. Во время беременности уровень прогестерона и эстрогена значительно возрастает. Они ослабляют стенки вен. Кроме гормональных изменений, прогрессирование ХВН может быть связано со смещением венозных сосудов в малом тазу, а также с увеличивающейся маткой. Ухудшение состояния венозных стенок может быть связано с изменением давления в венах, при схватках во время родов. Высокий эстрогеновый фон, напряжение стенок вен во время родов являются основными виновниками возникновения заболевания. [7]
Частые и продолжительные статические нагрузки, подъём тяжестей приводят к началу заболевания и его прогрессированию. Пациенты считают нормальным клинические проявления ХВН, связывают их с утомлением и недостаточной физической активностью. К сожалению, больные несвоевременно обращаются к специалистам при первых симптомах заболевания. Наиболее часто ХВН подвержены спортсмены, люди с избыточной массой тела, беременные женщины.
Недооценка серьезности недуга приводит, как правило, к тяжёлым последствиям: расширение вен, их воспаление, тромбообразование, образование трофических язв на нижних конечностях (частые осложнения ХВН). [2]
Симптомы хронической венозной недостаточности
Клинические признаки ХВН многообразны и не зависят от прогрессирования заболевания.
Начальная стадия проявляется одним или сразу комплексом симптомов. Поводом для обращения к специалисту может стать лишь косметический дефект «звездочки» (телеангиэктазии — ТАЭ), а также появление дискомфорта, тяжести в ногах, усиливающейся при длительном пребывании на ногах. Значительно реже могут встречаться спазмы мышц и раздражения кожных покровов, которые могут проявляться в разной степени. Варикозно-расширенных вен может и не быть, но, как правило, при обследовании выявляются признаки поражения внутрикожных вен. [5]
В основном проявление и протекание ХВН сводятся к следующим жалобам:
- появление «звездочек», усиление к концу дня отёчности стоп и голеней;
- мышечные спазмы и ощущение бегающих мурашек;
- понижение температуры и нарушение чувствительности ног;
- появление пигментации на голенях;
- дискомфорт и усталость нижних конечностей.
По мере развития беременности у женщин начинает возрастать степень встречаемости названых признаков. Их появление сокращается в течение недели после рождения ребенка. [7]
Нередко люди с ХВН жалуются на ощущение тепла в ногах, появление зуда, жжения и чувства тяжести. Чаще всего интенсивность симптоматики ХВН усиливается ко второй половине дня или в связи с повышением температуры воздуха.
Возникновение болей в нижних конечностях обусловлено нарушением работы клапанов, приводящего к переходу тока крови из глубоких вен в поверхностные. Вследствие повышения давления в поверхностных венах происходит постепенное нарастание боли, возникает отёчность, сухость и гиперпигментация кожи. [6] Выраженные трофические нарушения могут вызвать открытие язв.
Значительный объём циркулирующей крови (ОЦК) начинает задерживать в нижних конечностях, что приводит к головокружениям, обморокам и сердечной недостаточности. Так как уменьшается ОЦК, людям с выраженным ХВН плохо удаётся справиться с физическими и умственными нагрузками.
При болезненности вен и покраснении над ними кожи в период протекания симптоматики ХВН существует риск, что они могут предшествовать тромбообразованию вен в нижних конечностях.
Патогенез хронической венозной недостаточности
Патогенез ХВН очень специфичен. У здорового человека отток крови происходит через глубокие вены голени. Благодаря совместной работе постоянно сокращающейся и расслабляющейся скелетной мускулатуры и клапанного аппарата кровь направляется к сердцу, где она насыщается кислородом. В процессе этой работы гладкая скелетная мускулатура усиливает давление на вены, а клапанная система, которая состоит из смыкающихся створок, не позволяет крови поддастся силе тяжести.
Из-за длительно существующих факторов риска возникает венозная гипертензия, происходит расширение и выпячивание стенки вен. Створки клапанов расходятся и не могут препятствовать патологическому оттоку крови. Увеличенный объём крови сильнее давит на стенку вены, поэтому вена расширяется. Если не начать лечение, вена продолжит расширяться. Стенки сосудов начнут стремительно терять свою эластичность, их проницаемость увеличится. Через стенки в окружающие ткани будут выходить элементы крови, плазма. Таким образом возникает отёк тканей, что еще больше обедняет их кислородом. В тканях накапливаются свободные радикалы, медиаторы воспаления, запускается механизм активации лейкоцитов. Это нарушает питание и обмен веществ тканей. Конечным итогом становится образование «венозных» трофических язв, что существенно снижает качество жизни пациента. [4] [6]
Классификация и стадии развития хронической венозной недостаточности
По клиническим признакам выделяют следующие стадии ХВН:
- 0 стадия — косметический дефект, появление ТАЭ, которая не вызывает никаких клинических проявлений;
- I стадия — отечность голеней и стоп, усиливающаяся ближе к вечеру;
- II стадия — боль по ходу варикозно-расширенной вены, нарастающая ночью. При пальпации вены могут быть болезненными;
- III стадия — постоянная отёчность мягких тканей, чувство онемения и похолодания ног, значительно увеличивается болезненность, присоединяются судороги которые так же нарастают ночью;
- IV стадия — кожные изменения, пигментация, венозная экзема, липодерматосклероз (варикозный дерматит);
- V стадия — кожные изменения, указанные выше, и зажившая язва. При данной стадии может начаться кровотечение, вены закупориваются тромбами, возникает тромбофлебит.
- VI стадия — кожные изменения, указанные выше, и активная язва.
Тромбофлебит можно вылечить только путём хирургического вмешательства. [3] [5]
Осложнения хронической венозной недостаточности
К осложнениям ХВН можно отнести кровотечение из расширенной вены, тромбофлебит и венозную язву. Все эти осложнения возникают на поздних стадиях ХВН при длительном течении заболевания.
Кровотечение из расширенной вены может наступить после травматизации или начаться самопроизвольно. Причиной является нарушение целостности изъязвленных кожных покровов над веной. Как правило, эти вены располагаются в области щиколотки. Эта зона отличается очень высоким давлением в венах, особенно в вертикальном положении тела. Венозная кровь имеет низкую свертываемость, поэтому данные кровотечения при поздней диагностике бывают очень обильными. Неотложная помощь заключается в немедленном переводе больного в горизонтальное положение, конечности придают возвышенное положение и накладывают давящие повязки, если есть возможность выполняется эластичное бинтование. Флебологи могут прошить кровоточащий сосуд или склеить его специальными препаратами. [6]
Трофическая язва развивается в нижней трети голени, в зоне максимальных нарушений кожи. Сначала там появляются коричневые пятна — пигментация. Затем в центре возникают белесоватые уплотнения, напоминающие натёк парафина. Это рассматривается как предъязвенное состояние. Даже малейшая травма этого участка может привести к возникновению дефекта кожи.
Возникший дефект кожи начинает прогрессивно увеличиваться, вокруг начинается воспаление кожи. Происходит инфицирование язвы. Она начинает мокнуть, тем самым зона воспаления увеличивается. При сохранении причин, вызвавших образование язвы, она возникает вновь и вновь. Поэтому оптимальная тактика лечения — первоочередное устранение причин, вызвавших язву, и профилактику её рецидива. Консервативное лечение заключается в адекватной эластической компрессии, подборе компрессионного трикотажа для пациентов с трофическими язвами, использовании специальных раневых покрытий для различных стадий воспаления трофической язвы. [3]
Диагностика хронической венозной недостаточности
Важно знать, что в лечении любого заболевания главным является выявление его на ранних сроках, тем самым можно предотвратить возможные осложнения, минимизировать затраты и значительно сократить время лечения.
Проведение диагностики ХВН на ранних стадиях способствует ускорению лечения. При диагностике важно определить стадию заболевания. После общего клинического осмотра врач проводит дуплексное ангиосканирование вен нижних конечностей, чтобы определить тактику лечения. Дуплексное ангиосканирование поможет оценить состояние исследуемых сосудов, увидеть места их сужений или расширений, а также выявить тромбообразования.
Для самостоятельной диагностики ХВН достаточно просто посмотреть на свои ноги. Такие симптомы, как отёчность, боли и судороги, а также появление на ногах сосудистых сеток и вен, являются «тревожным звонком» для похода к флебологу.
Одним из самых доступных методов диагностики данного заболевания является УЗИ, главным преимуществом которого является многоразовость применения без рисков для здоровья, безболезненность, а также возможность выявить нарушения в текущей работе венозного аппарата. [3]
Для получения лучшего результата обследование рекомендуется проводить во второй половине дня. Поскольку именно после дневной нагрузки на ноги можно провести более точную оценку состояния клапанов, диаметра вен и степени поражённости стенок. На тактику лечения влияет наличие тромба в просвете вен, который приводит к нарушению тока крови и несёт наибольшую угрозу для жизни пациента.
Лечение хронической венозной недостаточности
Способов лечения ХВН достаточно много. В специализированных клиниках основное место занимаю малоинвазивные методы лечения, то есть оперативные вмешательства с минимальным повреждением кожного покрова.
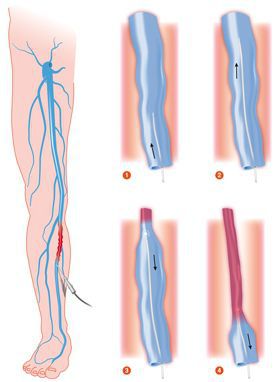
Эндовазальная лазерная коагуляция (ЭВЛК)
В развитых странах помощь с использованием лазерной техники получают до 40% пациентов, страдающих данным заболеванием. При ранней диагностике лечение занимает немного времени и не оставляет следов.Во многих клиниках используется флебологический водяной лазер с длиной волны до 1500 нм, поддерживающий радиальные световоды. Данная технология позволяется закрыть вены любого диаметра через небольшой прокол кожи.
Склеротерапия
Метод склеротерапии основывается на введении склерозанта в просвет поражённого сосуда. Благодаря этому веществу вена заращивается и в дальнейшем исчезает полностью. При более глубоком расположении варикозных вен, применяется методика эхо-склеротерапии. Для более точного внутривенного введения лекарства, процедуру выполняют под контролем УЗИ. С помощью данной методики происходит замещение соединительной тканью, которая исчезает в течение нескольких месяцев. Склеротерапия используется также для устранения наружных косметических проявлений варикоза.
Методика диодной люминесцентной склеротерапии заключается в подсвечивании люминесцентной лампой телеангиоэктазий (до 0,4 мм) или ретикулярных вен (до 2 мм), в просвет которых вводится специальный раствор.
Перспективным направлением в эстетической флебологии является сочетанное применение диодного лазера и склеротерапии — лазерной криотерапии (ClaCS). Данный метод позволяет устранить ретикулярные вены и телеангиоэктазии без особых неприятных ощущений.
Консервативная терапия ХВН заключается в:
- приёме препаратов флеботоников, которые улучшают реологические свойства крови, поддерживают тонус вен;
- устранении факторов появления ХВН (снижение массы тела пациентов, увеличение физической активности и др.);
- ношении компрессионного трикотажа. [4][6]
Пациенту не стоит волноваться о выборе метода лечения, так как флеболог подберёт индивидуальный вариант терапии в зависимости от возраста и вида деятельности пациента, от формы его заболевания и наличия патологий. Обычно при обращении в крупные флебологические центры специалисты для лечения одного пациента одновременно применяют множество методов. Например, для наиболее эффективного и результативного лечения ХВН выполняют лазерную операцию в сочетании с инъекционными способами лечения вен. [4]
Прогноз. Профилактика
Существуют несколько методов, способствующих снижению риска развития патологии и остановке прогрессирования ХВН.
Наибольший положительный эффект даёт увеличение физической активности. Ежедневные пешие прогулки (желательно 2-3 км), спортивная ходьба, бег, плавание, езда на велосипеде повышают венозное давление. Если для вашей работы характерны длительные ортостатические нагрузки, то старайтесь в течение рабочего дня делать 10-15 минутные перерывы, во время которых разминать мышцы ног или же принимать горизонтальное положение, при этом ноги должны быть приподняты.
При ХВН принятие горячих ванн, посещение бани и сауны строго противопоказано, поскольку вызывает увеличение вен, их переполнение и нарушает отток крови.
Снизить риск усиления симптомов ХВН позволяет сокращение времени пребывания на солнце и в солярии, из-за которых снижается мышечный и венозный тонус.
В остановке прогрессирования ХВН немаловажную роль играет постоянный мониторинг массы тела, ведь чем больше вес человека, тем большей нагрузке поддаются сосуды ног. Из рациона питания следует максимально исключить жиры, соль и сахар, все острое и пряное. Употребление пикантных и солёных блюд вызывает задержку жидкости в организме, отложение жира и увеличение веса. Необходимо употреблять как можно больше грубой клетчатки и пищевых волокон.
Женщинам рекомендуется как можно реже ходить в обуви на высоком каблуке (выше 4 см). Из-за высокого каблука мышцы нижних конечностей поддаются непрерывному напряжению, тем самым увеличивая нагрузку на вены. Чтобы восстановить естественный отток крови, ногам нужно давать отдых в течение нескольких минут, снимая обувь каждые 2-3 часа. Помните, что выбирая свободную, устойчивую и удобную обувь, можно избежать возникновения проблем с сосудами.
Людям, входящим в группу риска развития данной патологии, следует носить исключительно свободную одежду и носки без тугой резинки. Для людей, имеющих склонность к ХВН, рекомендуется носить компрессионный трикотаж, подобранный с помощью консультации специалистов-флебологов. [5] [6]
Источник