Статьи
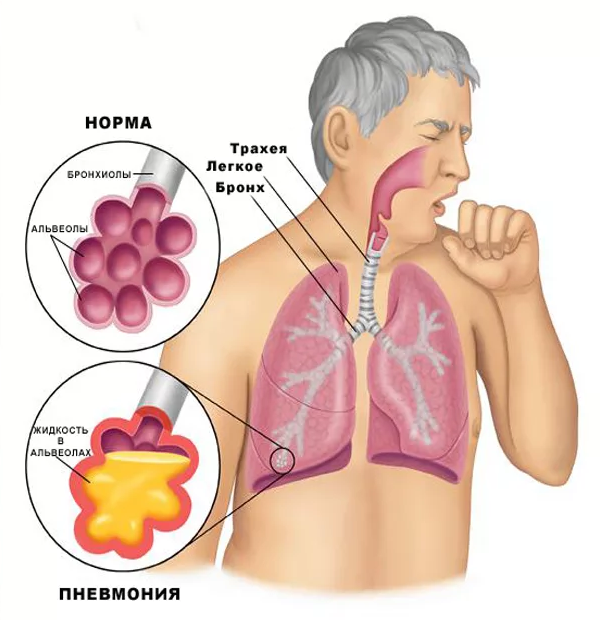
Для того, чтобы понять, как «работают» витамины при COVID-19, прежде всего следует разобраться в изменениях, которые вызывает в организме этот коронавирус. Даже среди врачей до сих пор распространена точка зрения о коронавирусной пневмонии как основной причине летальности. То есть, вирус поражает эпителий альвеол, соответственно кислород не может проникать в кровь, падает сатурация (насыщение крови кислородом) и человек попросту задыхается.
Однако это не совсем так — хотя пневмония действительно имеет место быть, но не она чаще всего приводит к смерти.
В самом начале пандемии мне довелось прочитать историю болезни пациента с COVID-19 из госпиталя в Пекине — куда его привезли из Уханя. У этого пациента сатурация поддерживалась на уровне 95% — при помощи кислородной маски. Температура нормализовалась и состояние вроде бы стабилизировалось, хотя и оставалось средней тяжести. Внезапно, на 28-й день болезни в 13.10 сатурация резко упала до 60% и через несколько минут наступила остановка сердца. Реанимационные мероприятия не дали результата и была констатирована смерть. Вскрытие показало воспалительные изменения в правом легком, однако левое легкое не было затронуто воспалением. Отчего же он умер, задал я себе вопрос? Ведь одного легкого достаточно для дыхания. Кроме того, внезапное падение сатурации не характерно для пневмонии. Ответ такой, что пациент умер от тромбоэмболии сосудов легких. Этот тип коронавируса вызывает поражение сосудов различных органов и прежде всего сосудов легких. Кровь в них сворачивается, закупоривает и уже не может доставить кислород органам человека. Именно этот процесс вызывает характерные изменения на компьютерной томографии.
Второй причиной смерти служит так называемый цитокиновый шторм. Цитокины вырабатываются специальными клетками — макрофагами. Цитокины бывают противовоспалительными и провоспалительными, т.е. некоторые виды цитокинов могут вызывать воспаление. Это нормальная реакция организма, но при COVID-19 она иногда приобретает чрезмерные масштабы и огромное количество цитокинов просто разрушает органы и системы — вызывая т.н. полиорганную недостаточность.
Теперь вернемся к витамину D3. Известно, что этот витамин стабилизирует иммунную систему. Если его не хватает, то макрофаги выделяют провоспалительные цитокины, которые поражают органы человека. Доказано, что у людей с дефицитом витамина D3 намного чаще возникают сахарный диабет 1 типа, неспецифический язвенный колит, ревматоидный артрит и другие аутоиммунные заболевания. С другой стороны, люди с нехваткой витамина Д чаще болеют респираторными вирусными инфекциями. А недостаток витамина Д сейчас у большинства населения.
Таким образом, витамин D3 с одной стороны предотвращает цитокиновый шторм, с другой — повышает устойчивость иммунной системы к различным инфекциям, в том числе вирусным.
Это означает, что препараты с витамином Д действительно полезны при новой коронавирусной инфекции.
Проблема в том, что витамин Д медленно накапливается в организме, поэтому начинать его прием после появления симптомов COVID поздно. Понятно, что лучше поздно, чем никогда. Тем не менее, лучше принимать витамин D3 в качестве профилактики COVID-19.
Какая оптимальная доза витамина Д для профилактики вирусных инфекций ( в т.ч. коронавирусной)? Вопрос непростой, т.к. передозировка витамина Д тоже опасна. Лучше всего периодически определять его уровень в плазме крови. Считается, что оптимальным с точки зрения профилактики является концентрация 50 — 100 нг/мл.
Верхним пределом потребления витамина Д в сутки согласно законодательству РФ является 4 000 МЕ, однако за рубежом выпускаются препараты витамина D3 с суточной дозировкой 10 000 МЕ.
Таким образом, вопрос дозировки витамина Д остается открытым.
Витамин С при COVID действует примерно таким же образом, как витамин D3. Аскорбиновая кислота «помогает» клеткам иммунной системы атаковать клетки, зараженные вирусами (это называется апоптозом и фагоцитозом), при этом не разрешая перейти границы нормального иммунного ответа. Кроме того, аскорбиновая кислота стимулирует выработку активных форм кислорода, которые убивают бактерии и вирусы.
Оптимальная доза витамина С для профилактики вирусных инфекций (в том числе коронавирусной): 100 — 200 мг/сутки. Однако в активную фазу вирусной инфекции потребности организма в аскорбиновой кислоте значительно увеличиваются и составляют не менее 1000 мг/сутки.
Резюмируя вышеизложенное: витамины D3 и С весьма эффективны с точки зрения профилактики тяжелого течения коронавирусной инфекции, т.е. даже если Вы заболеете — вероятность серьезных осложнений будет намного меньше.
Для того, чтобы понять — какой Ваш статус в настоящее время, рекомендуем проверить концентрацию витамина Д в плазме крови.
Для профилактики вирусных инфекций мы разработали и выпускаем комплекс витаминов «АЛАКРИВИТ», который содержит витамин D3, витамины С, РР, В6, В2, В5, В9 а также магний и лецитин.
«АЛАКРИВИТ» обладает высокой биодоступностью, так как выпускается в форме геля для приема внутрь. Его не нужно растворять или запивать, а еще он вкусный)))
Приобрести «АЛАКРИВИТ» можно на:
Источник
Современные методы терапии воспаления легких
Комплексный подход к лечению заболевания — основополагающий аспект терапии. Её объем зависит от тяжести состояния пациента. Лечение включает назначение медикаментов как антибактериальных, так и иных препаратов, направленных на устранение причины пневмонии и профилактику осложнений. Немедикаментозное лечение подразумевает режим, питание, физиопроцедуры. Тяжелое течение воспаления легких сопровождается дезинтоксикационной, гормональной противовоспалительной и госпитальной терапией, реанимационными мероприятиями.
Медикаментозная
При лечении пневмонии в первую очередь после постановки диагноза выбирают антимикробный препарат (АМП). На начальном этапе болезни невозможно применение этиотропной терапии. Это значит, что назначить лекарство, которое будет действовать непосредственно по плану на возбудителя не удается, по причине необходимости идентификации микроорганизма в течение минимум 18-24 часов.
Дополнительно необходимо определить чувствительность возбудителя к антибактериальным препаратам. На данный анализ потребуется 5-6 дней.
На основании возраста и жалоб пациента, анамнеза заболевания, тяжести воспаления и наличия осложнений, сопутствующих патологий, врач выбирает одну из рекомендованных схем (согласно клиническим протоколам).
Группами выбора для антибиотикотерапии являются макролиды, фторхинолоны и некоторые β-лактамы. Эти препараты способны обезвредить большинство бактерий, являющихся причинами внебольничной пневмонии. Эмпирическая терапия, исходя из тяжести течения заболевания, может проводится дома или в стационаре. При назначении перечня медикаментов на дому выбирают следующие средства:
• у пациентов без сопутствующих патологий, не принимавших последние 3 месяца АМП, — амоксициллины или макролиды (медикаменты на основе азитромицина, кларитромицина);
• у больных с интеркуррентными заболеваниями, отягощенным течением воспаления, принимавших последние 3 месяца АМП, — защищенные амоксициллины клавулановой кислотой) или макролиды (азитромицин, кларитромицин), или фторхинолоны (левофлоксацин, моксисифлоксацин, гемифлоксацин).
Антимикробные препараты для лечения пневмонии:
β-лактамные антибиотики
• Незащищенные амоксициллины (Амоксициллин, Амоксикар, Флемоксин солютаб)
• Защищенные амоксициллины (Амоксиклав, Аугментин, Амоклав)
• Цефуроксим аксетил (Зиннат, Зинацеф, Аксеф, Цефоктам)
Макролиды
• Кларитромицин (Фромилид, Клацид, Клабакс)
• Рокситромицин (Рулицин, Рулид, Ромик)
• Азитромицин (Азибиот, Сумамед, Азимицин)
Фторхинолоны (при легочной патологии)
• Левофлоксацин (Таваник, Лебел, Левоксимед)
• Моксифлоксацин (Моксифур, Авелокс, Симофлокс)
• Гемифлоксацин (Фактив)
Эффективность терапии оценивается по прошествии 48-72 часов. Если наблюдается положительная динамика, лечение продолжают. При ухудшении состояния врач меняет основной АМП.
Важно! Частая смена антибиотиков во время лечения может стать причиной развития резистентности и в будущем снизить эффект от антибиотиков.
Осложненные и тяжелые разновидности пневмонии купируются только в условиях стационара, и включают введение лекарственных средств в мышцу или в вену с целью ускорения действия средств.
Этиотропная
Если должного эффекта от лечения не наблюдается, и известен возбудитель, используют более точную этиотропную терапию.
Структура возбудителей воспаления легких разнообразна, классифицируют микроорганизмы следующим образом:
1. Пневмококки (St. pneumoniae), золотистый стафилококк (MRSA, MSSA), синегнойная палочка (Ps.aeruginosa) — составляют до 60% всех случаев заболевания.
2. Внутриклеточные микроорганизмы (М. pneumoniae, С. pneumoniae). Микоплазмы и хламидии инициируют 20-30% пневмоний и имеют атипичное течение.
3. Гемофильная палочка (Н. influenzae), Klebsiella pneumoniae, Legionella pneumoniae у взрослых вызывают пневмонию в 5% случаев.
В структуре возбудителей внебольничной пневмонии лидирует пневмококк. Лечение подразумевает назначение защищенных β-лактамов, например, Аугментина, Амоксиклава, Уназина, Сулациллина. Спектр их активности включает стафило- и стрептококки, кишечную группу бактерий, гемофильную палочку, анаэробы.
При отсутствии устойчивости применяют цефалоспорины 3 поколения (цефотаксим, цефтриаксон, цефиксим, цефтибутен). Применяют и альтернативные вспомогательные препараты: макролиды (кларитромицин, азитромицин), фторхинолоны для лечения легочной патологии (левофлоксацин, моксифлоксацин, гемифлоксацин). В тяжелых случаях назначают резервные АПМ: ванкомицин, линезолид.
Важно! Применение нереспираторных фторхинолонов (пефлоксацин, ципрофлоксацин, норфлоксацин и др.) считается нерациональным.
Схожие принципы лечения и у внебольничной пневмонии, вызванной гемофильной палочкой или кишечной группой бактерий.
В случаях, когда возбудителем выступает золотистый стафилококк, особое внимание уделяют такому фактору, как MRSA/MSSA (метициллинрезистентный/чувствительный стафилококк). При чувствительной к метициллину разновидности MSSA применяют стандартную терапию, и выбирают один из следующих препаратов:
амоксициллин/клавуланат (Аугментин, Амоксиклав),
амоксициллин/сульбактам (Уназин, Сулациллин), цефалоспорины 3 поколения (цефотаксим, цефтриаксон, цефиксим, цефтибутен), линкозамиды (линкомицин, клиндамицин).
Если же форма пневмонии тяжёлая и обнаружен MRSA, то используют препараты резерва: линезолид, ванкомицин. Атипичные формы пневмонии лечат медикаментами из группы макролидов или тетрациклинов (доксициклин), или респираторных фторхинолонов.
Патогенетическая
Специфическая патогенетическая терапия актуальна при выявлении тяжелых и затяжных форм внебольничной пневмонии у взрослых. Патогенетическая терапия подразумевает:
• иммунозаместительную терапию;
• дезинтоксикационную терапию;
• лечение сосудистой недостаточности;
• лечение гипоксии или эффективная респираторная поддержка;
• коррекция перфузионных нарушений;
• лечение бронхиальной обструкции;
• противовоспалительная терапия.
В тяжелых случаях течения внебольничной пневмонии целесообразно усиление защитных сил. С данной целью ее можно вылечить применяя препараты иммуномодулирующего назначения (интерфероны, Левамизол, Зимозан, Диуцифон, Т-активин, Тималин, Полиоксидоний, Изопринозин).
Иммунозаместительная и иммуномодулирующая терапия назначается только по рекомендации врача, так как при сильном ослаблении организма пациента данный вид препаратов может ухудшить состояние.
При ассоциации бактерии и вируса в организме пациента целесообразно назначить антигриппозный у-глобулин, противовирусные средства (Рибавирин, интерфероны). Вирусную гриппозную пневмонию лечат препаратом Тамифлю.
В случае тяжелого стафилококкового воспаления проводят пассивную иммунизацию сывороткой (гипериммунная антистафилококковая) или стафилококковым антитоксином.
Из других способов патогенетической терапии важным является коррекция бронхиальной обструкции.
Возбудители пневмонии способствуют тому, что проходимость бронхов значительно уменьшается за счет сужения их просвета, особенно при атипичных формах воспаления.
Назначают Беродуал, Пульмикорт, Беротек, Сальбутамол, Атровент. Средства с бронхолитическим действием, т.е. направленные на расширение бронхов, лучше вводить ингаляционно. Так повышается их эффективность. Из таблетированных препаратов эффективны Теопэк и Теотард.
Используют средства, разжижающие мокроту: амброксол, АЦЦ, бромгексин Средство сочетанного действия Джосет позволяет расширить бронхи и облегчить выведение мокроты. Благоприятно воздействует и теплое щелочное питьё: молоко, минеральная вода.
К средствам неспецифической терапии относятся витамины А, С, Е, группы В. Также благоприятно влияют на восстановление организма адаптогены: элеутерококк, настойки лимонника и женьшеня.
Дезинтоксикационная
Данный вид терапии проводится с целью устранения токсического влияния на организм продуктов распада бактерий. Специфические процедуры, такие как внутривенные капельные вливания физиологического раствора, глюкозы проводятся при тяжелом состоянии. В большинстве случаев эффективным является обильное питьё.
Немедикаментозная
Наряду с лечением антибактериальными препаратами актуальна немедикаментозная поддержка организма. В первую очередь больным рекомендуют обильное щелочное питьё. Можно использовать теплое молоко или минеральную воду.
Эффективны дыхательные упражнения. Они улучшают дыхательную подвижность грудной стенки, укрепляют дыхательные мышцы. ЛФК проводят с помощью различных специальных приборов или непосредственно гимнастикой. Упражнения, так же как и другие вспомогательные мероприятия, начинают проводить не раньше 3 дня после нормализации температуры.
Возможно применение массажа (вибрационного или вакуумного). Данные процедуры проводятся также после стабильного улучшение состояния. Вибрационный массаж выполняется с помощью специальных вибромассажёров с заданной амплитудой. Для вакуумного массажа используют банки, которые благодаря созданию отрицательного давления улучшают местное кровообращение и вызывают рефлекторное раздражение, расширение сосудов. Такие процедуры облегчают дренирование лёгких, и уменьшают воспалительный процесс в альвеолярной ткани.
Физиотерапия
В качестве мероприятий, целью которых считается восстановление дренажной способности бронхов, улучшение отхождения мокроты и нормализация резистентности организма, используют физиотерапию.
Данное вспомогательное лечение назначается только после достижения показателей температуры 37°С. Среди процедур наиболее эффективными считаются:
• ингаляции бронхолитиков через небулайзер или ультразвуковой ингалятор;
• местная УВЧ терапия;
• местное УФО;
• электрофорез антимикробного препарата.
Источник