Нейтропения
Нейтропения (агранулоцитоз) – это патологическое состояние, при котором в организме резко снижается количество нейтрофильных гранулоцитов. В норме нейтрофилы составляют 45-70% всех лейкоцитов Нейтрофилы принимают активное участие в обезвреживании микроорганизмов, их обнаруживают в большом количестве в очагах гнойного воспаления. Нейтропения может выступать в качестве самостоятельной патологии, но чаще – это следствие других заболеваний и внешних причин, то есть носит характер осложнения. По статистике, смертность от осложнений, провоцируемых нейтропенией, может достигать 60% при тяжелых формах иммунодефицита. Существует несколько видов нейтропении, которые различают в зависимости от этиологии:
- первичная или хроническая доброкачественная – возникает у детей первого года жизни;
- вторичная – поражает организм взрослого, перенесшего аутоиммунные заболевания.
По степени тяжести и клинической выраженности выделяют легкую, умеренную и тяжелую форму заболевания.
Симптомы
Симптомы нейтропении могут быть очень разнообразны. Проявления заболевания возникают по причине недостаточности иммунитета. Клиническая картина
— общая слабость, недомогание, повышенная потливость,
— язвенно-некротические поражения ротовой полости (ангины, стоматит, гингивит),
— кожные изменения (гнойничковый высыпания, фурункулез),
— воспалительные процессы в легких, кишечнике и других внутренних органах,
— нарушение ритмов сердца,
— лихорадка и другие симптомы интоксикация,
Лекарственная нейтропения нередко протекает стремительно: быстро повышается температура до значительного уровня, возникает головная боль, боль в костях и суставах, сильная слабость.
Причины
Одной из основных причин являются бактериальные и вирусные инфекции. Ключевую роль в развитии заболевания играют воспалительные процессы, химиотерапия, авитаминоз, травма костного мозга, апластическая анемия и продолжительный прием медикаментозных препаратов (химиотерапия, длительное лечение гормональными препаратами и т.д.). Иногда первопричину заболевания установить достаточно сложно, поэтому оно диагностируется как самостоятельная патология. Однако основной причиной возникновения болезни является снижение активности гранулоцитов, что вызвано их разрушением в кровотоке, снижением пролиферации (синтеза) клеток-предшественников, стволовых клеток костного мозга и нарушениями на стадии дифференциации протоклеток.
Лечение нейтропении
Классической схемы лечения нейтропении не существует по причине разнообразия симптоматики и причин патологии. Интенсивность терапии зависит от общего состояния пациента, его возраста, характера микрофлоры, вызывающей воспалительный процесс. При инфекционных осложнениях назначаются антибактериальные, противовирусные и противогрибковые средства. Транзиторная нейтропения у больных злокачественными опухолями, вызванная химиотерапией или облучением, требует назначения антибиотиков до момента восстановления минимального уровня нейтрофилов. В последнее время популярность приобретает применение колониестимулирущих фокторов (филграстим) в сочетании с препаратами, улучшающие обменные процессы и регенерацию (метилурацил, пентоксил) или препарата Нуклеоспермат натрия, оказывающего комплексное влияние как на активацию эндогенных колониестимулирующих факторов (КСФ) и клеточного противовирусного и противобактериального иммунитета, так и стимулирование процессов регенерации ткани. Одним из вариантов радикального лечения некоторых наследственных и приобретенных (онкология) форм нейтропении является пересадка донорского костного мозга.
Прежде чем назначить схему лечения, врачу необходимо получить результаты клинических исследований, на основании которых определяется степень тяжести вторичного заболевания.
Источник
Нейтропения (агранулоцитоз, гранулоцитопения)
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Нейтропения (агранулоцитоз, гранулоцитопения) — это уменьшение числа нейтрофилов (гранулоцитов) крови. При выраженной нейтропении риск и тяжесть бактериальных и грибковых инфекций увеличивается. Симптомы инфекции могут быть неявными, но лихорадка проявляется при большинстве серьезных инфекций. Диагноз определяется подсчетом числа лейкоцитов, но необходимо также определение причины нейтропении. Наличие лихорадки предполагает присутствие инфекции и необходимость эмпирического назначения антибиотиков широкого спектра действия. Лечение гранулоцитарно-макрофагальным колониестимулирующим фактором или гранулоцитарным колониестимулирующим фактором в большинстве случаев эффективно.
Нейтрофилы являются главным защитным фактором организма против бактериальной и грибковой инфекции. При нейтропении воспалительный ответ организма на данный вид инфекции неэффективен. Нижняя граница нормального уровня нейтрофилов (общее число сегментоядерных и палочкоядерных нейтрофилов) у людей белой расы составляет 1500/мкл, несколько ниже у людей черной расы (около 1200/мкл).
Степень тяжести нейтропении связана с относительным риском развития инфекции и распределяется следующим образом: легкая (1000-1500/мкл), средняя (500-1000/мкл) и тяжелая ( 30 %, назначение ростовых факторов показано (оценивается при числе нейтрофилов 75 лет). В целом наибольший клинический эффект достигается при назначении ростовых факторов в течение 24 часов после завершения химиотерапии. Больным с неитропениеи, вызванной развитием реакции идиосинкразии на лекарственные препараты, показаны миелоидные ростовые факторы, особенно если ожидается задержка восстановления. Доза Г-КСФ составляет 5 мкг/кг подкожно 1 раз в день; для ГМ-КСФ 250 мкг/м 2 подкожно 1 раз в день.
Глюкокортикоиды, анаболические стероиды и витамины не стимулируют продукцию нейтрофилов, но могут оказывать влияние на их распределение и разрушение. При наличии подозрений на развитие острой нейтропении в ответ на лекарственный препарат или токсин все потенциальные аллергены отменяются.
Полоскание физиологическим раствором или перекисью водорода каждые несколько часов, обезболивающие таблетки (бензокаин 15 мг через 3 или 4 часа) или полоскание хлоргексидином (1 % раствор) 3 или 4 раза в день облегчают дискомфорт, вызванный стоматитом или изъязвлениями в полости рта и глотке. Кандидоз полости рта или пищевода лечится нистатином (400 000-600 000 ЕД орошение полости рта или проглатывание при эзофагите) или системным применением противогрибковых препаратов (например, флуконазол). В период стоматита или эзофагита необходима щадящая, жидкая диета для минимизации дискомфорта.
Лечение хронической нейтропении
Продукция нейтрофилов при врожденной циклической или идиопатической нейтропении может быть усилена назначением Г-КСФ в дозе от 1 до 10 мкг/кг подкожно ежедневно. Эффект может поддерживаться назначением ежедневно или через день Г-КСФ в течение нескольких месяцев или лет. Больные с воспалительным процессом в полости рта и глотки (даже небольшой степени), лихорадкой, другими бактериальными инфекциями нуждаются в приеме соответствующих антибиотиков. Длительное назначение Г-КСФ может применяться у других больных с хронической нейтропенией, включая миелодисплазию, ВИЧ и аутоиммунные заболевания. В целом уровень нейтрофилов повышается, хотя клиническая эффективность недостаточно ясна, особенно у больных, не имеющих тяжелой нейтропении. У больных с аутоиммунной нейтропенией или после органной трансплантации может быть эффективно назначение циклоспорина.
У некоторых больных с повышенным разрушением нейтрофилов, обусловленным аутоиммунными заболеваниями, глюкокортикоиды (обычно преднизолон в дозе 0,5-1,0 мг/кг внутрь раз в сутки) повышают уровень нейтрофилов крови. Это повышение часто может поддерживаться назначением через день Г-КСФ.
Спленэктомия повышает уровень нейтрофилов у некоторых больных со спленомегалией и секвестрацией нейтрофилов в селезенке (например, синдром Фелти, волосатоклеточный лейкоз). Однако спленэктомию не рекомендуется выполнять больным с тяжелой нейтропенией (
Copyright © 2011 — 2021 iLive. Все права защищены.
Источник
Клинический анализ крови: лейкопения и нейтропения после химиотерапии
Чем опасна лейкопения?
Побочные действия свойственны всем видам противоопухолевого лечения, даже если оно проводится по современным стандартам. Большая часть осложнений, в том числе и связанных с подавлением кроветворения, таких как лейко- и нейтропения, развивается отсрочено, когда пациент уже не находится в условиях стационара, а выписан под амбулаторное наблюдение.
Лейкопенией называется такое состояние, которое характеризуется снижением уровня лейкоцитов в крови.
Лейкоциты – это белые кровяные тельца. Одна из разновидностей форменных элементов крови наряду с эритроцитами и тромбоцитами.
Главная функция лейкоцитов — это защита организма от инфекций, чужеродных белков и инородных тел, способных нанести ему вред и нарушить баланс биохимических реакций.
Содержание лейкоцитов в крови не является постоянным, оно динамически изменяется в течение дня в зависимости от времени суток и функционального состояния организма. Например, уровень лейкоцитов повышается не только во время наличия какого-либо воспаления в организме, но и обычно несколько повышается к вечеру, после приёма пищи, а также после физического и эмоционального напряжения.
Но мы говорим о тех случаях, когда количество лейкоцитов снижается.
Этому всегда имеется какая-то причина, в том числе это закономерное осложнение противоопухолевого лечения.
Почему это состояние имеет для нас значение?
Лейкоциты отвечают за иммунитет и сопротивление различным неблагоприятным факторам, поэтому при снижении их уровня в крови в первую очередь страдает «оборона» организма.
В этом случае человек становится более уязвим для любой инфекции: бактериальной, вирусной или грибковой.
В большинстве случаев при развитии инфекционных осложнений специализированное противоопухолевое лечение должно быть отложено. Следовательно, помимо главной опасности для человека, которая заключается именно в инфекционном процессе, мы еще сталкиваемся и с тем, что приходится откладывать лечение онкологического заболевания на неопределенный срок до тех пор, пока мы не разберемся с инфекцией.
Почему важно знать о лейкоцитарной формуле?
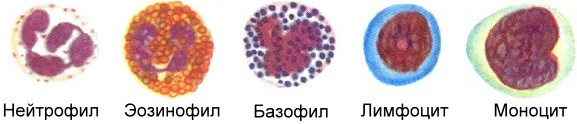
Существует так называемая лейкоцитарная формула, которая формируется из подвидов лейкоцитов: моноцитов, эозинофилов, базофилов, лимфоцитов и нейтрофилов.
Каждый из видов выполняет собственную специфическую для него функцию, хотя в основе лежат именно иммунные процессы.
Когда мы получаем результаты клинического анализа крови, уровень лейкоцитов в нем может быть нормальным, но какую часть от этого общего показателя составляет тот или иной подвид, сказать навскидку невозможно. При этом для планирования системного лечения это очень важно. Именно поэтому онкологи требуют, чтобы в анализах крови было указано абсолютное число всех подвидов лейкоцитов. Обращать на это внимание должен и пациент, когда получает результаты анализов.
Наибольший интерес для химиотерапевтов представляют нейтрофилы. Этот подвид лейкоцитов играет очень важную роль в защите организма от бактериальных и грибковых инфекций и сравнительно меньшую — в защите от вирусных инфекций. В противоопухолевой или антигельминтной защите нейтрофилы практически не играют роли, в этих процессах участвуют другие клетки.
При проведении химиотерапии уровень нейтрофилов критично важный показатель. Если количество нейтрофилов падает ниже 0,5х10*9/л, то нормальная микрофлора, которая присутствует, например, во рту или кишечнике, может вызывать инфекции. Если количество снижается до Можно ли поднять уровень лейкоцитов и нейтрофилов?
Химиопрепараты – это токсичные вещества. К их применению существуют показания и противопоказания, потому что они могут как помочь пациенту, так и очень сильно навредить, если использовать их бездумно. Единственным подходящим и разумным методом повышения уровня лейкоцитов и нейтрофилов является ожидание.
Да, это действительно так.
Во-первых, потому что каждый организм имеет свои особенности и не всегда способен восстановиться к тому времени, которое предусмотрено рекомендациями.
Интервалы между циклами являются оптимальными, но при этом отклонение от сроков на 1-2 недели (иногда и больше, если потребуется) является допустимым, если имеются противопоказания к проведению химиотерапии.
Во-вторых, любые препараты, которые стимулируют повышение уровня лейкоцитов и нейтрофилов опасны тем, что после нескольких таких стимуляций резерв костного мозга может быть истощен, и после этого восстановление будет проходить намного дольше и будет сопряжено с возможными осложнениями.
Если лейко- и нейтропения постоянная, и организм не восстанавливается должным образом даже при увеличении интервалов между циклами, то назначаются специализированные препараты, которые должны применяться только под наблюдением врача в строго показанных ситуациях.
Любые так называемые иммуномодуляторы, стимуляторы иммунитета никакой пользы не принесут, эффекта от них не будет, потому что лейкоциты все равно будут снижаться на фоне химиотерапии, так и должно быть, но при этом такие препараты могут спровоцировать развитие нежелательных реакций.
Фебрильная нейтропения
Сочетание повышения температуры тела со снижением количества нейтрофилов носит термин фебрильной нейтропении. Это угрожающее жизни пациента состояние, внезапно и остро развивающееся у больных на фоне снижения числа циркулирующих в крови нейтрофилов ниже 0,5х10*9/л.
- количество нейтрофилов в периферической крови 9 /л;
- двукратное за сутки повышение температуры тела >38.0 0 С или однократное повышение температуры >38.3 0 С при измерении температуры во рту. Это значит, что при измерении температуры в подмышечной впадине вас и вашего врача должна начать беспокоить температура выше 37.5 0 С.
Основная проблема состоит в том, что врачам-онкологам очень трудно контролировать это осложнение и своевременно принимать необходимые меры, поскольку у большинства пациентов фебрильная нейтропения развивается в период, когда они уже не находятся в условиях стационара.
Поэтому пациент также должен быть внимателен к своему состоянию и своевременно принимать меры: связаться с врачом, как можно скорее сдать кровь и неукоснительно следовать тому, что рекомендует лечащий врач.
При повышении температуры тела выше 38.0 0 С необходимо как можно скорее сдать клинический анализ крови. Это важно! Без его результата невозможно сказать наверняка есть ли фебрильная нейтропения у пациента, нужны ли какие-либо срочные мероприятия.
Помните, что это осложнение может обернуться большой бедой, если его не распознать и не начать вовремя лечить.
Если имеет место сочетание обоих критериев (количество нейтрофилов в периферической крови 0 -38.3 0 С), необходимо как можно скорее связаться с лечащим врачом или обратиться в онкологическое учреждение по месту жительства.
В отсутствие своевременного лечения в течение 48 часов после развития фебрильной нейтропении летальный исход имеет место в 50% случаев! Даже при проведении антибактериальной терапии риск смертельного исхода сохраняется в 10% случаев.
Это говорит о том, что это очень опасное осложнение, нельзя относиться к нему легкомысленно.
Около 80 % фебрильных эпизодов на фоне сниженного уровня нейтрофилов в крови связаны с развитием инфекции, которая протекает с отсутствием классических симптомов (боль, гиперемия, отёк, жар), а основным критерием инфекционного процесса является высокая температура тела.
До последнего времени лихорадка, возникающая у больного с нейтропенией, являлась основанием для обязательной госпитализации и проведения лечения в стационаре. Однако в результате проведения клинических исследований была создана система оценки осложнений у больных с фебрильной нейтропенией. Врач согласно этой шкале считает баллы и может оценить существуют ли риски при проведении лечения амбулаторно.
Что рекомендуется делать пациентам, у которых развилось данное осложнение
1) При повышении температуры тела срочно сдать анализ крови. Сообщить лечащему врачу о результатах анализа.
При наличии критично низкого уровня лейкоцитов и нейтрофилов очередное введение химиопрепаратов будет отложено до момента полного восстановления.
2) Старайтесь придерживаться полноценного рациона, исключите сырые продукты (то есть мясо, рыбу, яйца, фрукты и овощи) – все продукты без исключения должны быть термически обработаны.
3) Соблюдайте режим работы и отдыха, не нагружайте себя, дайте возможность организму восполнить силы и энергию для скорейшего восстановления.
4) Тщательно соблюдайте личную гигиену, потому как любая инфекция может стать причиной ухудшения состояния.
5) Не посещайте места большого скопления людей без необходимости. Соблюдайте самоизоляцию. Это актуально не только во время нынешней пандемии, ведь риски присоединения инфекций во время фебрильной нейтропении колоссальные – даже ваши домочадцы могут представлять опасность, что уж говорить о большом количестве незнакомцев, например, в магазинах.
6) Если вы вынуждены посетить место с большим количеством людей, например, чтобы сдать анализ крови, то обязательно носите защитную маску. Старайтесь соблюдать дистанцию с окружающими.
К основным препаратам, которые используют при лечении фебрильной нетропении, относятся антибиотики, также используются специализированные препараты для стимуляции повышения уровня лейкоцитов и нейтрофилов – это колониестимулирующие факторы (Г-КСФ).
Эти препараты применяются для ускорения образования, созревания и выброса нейтрофилов из костного мозга в периферическую кровь, где они начинают выполнять свои функции и защищать организм.
Что следует знать пациентам о применении колониестимулирующих факторов
1) Применение Г-КСФ сразу после ХТ (в первые сутки) или на фоне ХТ строго запрещено, это может привести к развитию тяжелой лейко- и нейтропении. К сожалению, иногда такое происходит, поэтому пациенты тоже должны быть осведомлены, что так делать нельзя.
2) Применение этих препаратов должно быть прекращено как минимум за 48 часов до начала цикла химиотерапии.
3) Г-КСФ не применяются для лечения афебрильной нейтропении (то есть если уровень нейтрофилов низкий, но повышения температуры тела нет).
4) Не применяют их также при осложнениях и инфекциях, которые не связаны с нейтропенией (например, если развилась пневмония, но при этом уровень лейкоцитов и нейтрофилов в норме или повышен).
5) В некоторых случаях разрешается введение колониестимулирующих факторов с целью профилактики развития фебрильной нейтропении, если у пациента имеются факторы высокого риска развития этого осложнения. Наличие этих факторов должен перед каждым циклом химиотерапии оценивать лечащий врач.
Участие самого пациента в процессе лечения – это неоценимая помощь врачу в борьбе с онкологическим заболеванием. Когда пациент внимателен к себе, интересуется происходящим и стремится к командной работе с врачом, выполняя его рекомендации, то лечение проходит легче. И с осложнениями, которые, к сожалению, нередки, справляться тоже становится проще.
Источники литературы:
- Пристман Т. Практическая химиотерапия / Пер. с англ. Под. ред. А.М. Гарина. – М.: Практическая медицина, 2011. – 192 с.
- Корман Д. Б. Основы противоопухолевой терапии. – М.: Практическая медицина, 2006. – 512 с.
- Руководство по химиотерапии опухолевых заболеваний / Под. ред. Н. И. Переводчиковой, В. А. Горбуновой. – 4-е изд., расширенное и дополненное. – М.: Практическая медицина, 2017. – 688 с.
- Сакаева Д. Д., Орлова Р. В., Шабаева М. М. Практические рекомендации по лечению инфекционных осложнений фебрильной нейтропении и назначению колониестимулирующих факторов у онкологических больных. Злокачественные опухоли : Практические рекомендации RUSSCO #3s2, 2019 (том 9). С. 585–594.
- https://rosoncoweb.ru/calculators/febrile_neutropenia/
- (Общий алгоритм назначения Г-КСФ для профилактики фебрильной нейтропении (ФН) (на основании рекомендаций RUSSCO))
Авторская публикация:
Бриш Н.А.
Врач-онколог отделения краткосрочной химиотерапии
ФГБУ «НМИЦ онкологии им.Н.Н. Петрова»
Источник