Витамины после защемления нерва
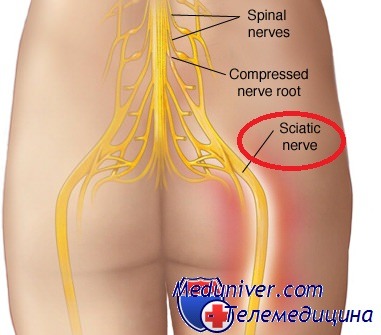
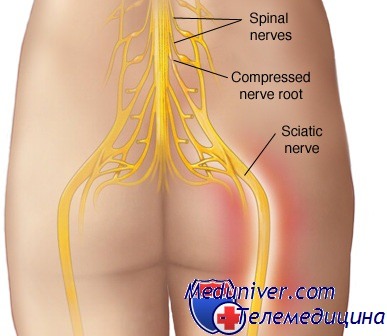
Защемление седалищного нерва или ишиас — является неврологическим заболеванием, которое заключается в сжатии и последующем воспалении корешков либо самого нерва на уровне выхода из позвоночного канала, поясницы, ягодичной области, задней поверхности бедра. В связи с вышесказанным становиться понятно, что непосредственной причиной заболевания может стать любое явление или процесс, ведущий либо к отеку, либо к оказанию давления на окружающие ткани. Поэтому ишиас может сопровождать такие заболевания как радикулит, остеохондроз поясничного отдела позвоночника, грыжи межпозвоночного диска, опухоли в области поясницы, механические травмы позвоночника и окружающих нерв мышц, воспаление окружающих нерв тканей, сопровождающихся их отеком. Кроме того, воспаление седалищного нерва может наступить и без ущемления, из-за банального локального переохлаждения.
Чаще всего защемление седалищного нерва происходит при радикулите. Этим и объясняется наиболее распространенное описание начала заболевания: «начал поднимать тяжесть, резко дернулся, и тут как меня прострелит болью от поясницы до пятки». При радикулите происходит истончение межпозвоночных дисков, что ведет за собой «оседание» позвоночного столба и сужение межпозвоночных отверстий, откуда выходят корешки спинномозговых нервов. При резкой нагрузке происходит кратковременное сжатие корешков седалищного нерва с их повреждением, после чего возникает отек нерва, который способствует дальнейшей компрессии. Приступ заболевания длится до тех пор, пока не сходит отек и характеризуется болью в конечности и пояснице с пораженной стороны, нарушениями иннервации и нейротрофики бедра и голени, поэтому при длинных или частых приступах защемления седалищного нерва становится заметным изменение толщины конечности — пораженная нога становится более тонкой.
Несмотря на всю явную симптоматику и, зачастую, даже временную полную нетрудоспособность человека во время приступа ишиаса, больные редко обращаются к врачу. Это связано с тем, что в начальной стадии радикулита защемление седалищного нерва происходит не более одного-двух раз в год, длиться приступ около 3-4 дней, поэтому человек считает, что лучше пересидеть эти дни дома, либо ходит на работу приняв уйму обезболивающих препаратов. Правда, со временем приступы происходят все чаще и тяжелее, поэтому, чаще всего, больной к врачу попадает уже с застарелым трудноизлечимым заболеванием.
При защемлении седалищного нерва другого происхождения симптомы гораздо более выражены, зачастую возникают однократно и уже не пропадают, поэтому требуют срочного лечения в стационаре, иногда даже в хирургическом.
Непосредственную причину (например, радикулит) больной не может вылечить дома, эффективна лишь профилактика данного заболевания в виде лечебной физкультуры, массажа, мануальной терапии. Однако ослабить симптомы ишиаса в домашних условиях вполне по силам каждому.
В первую очередь, это прием нестероидных противовоспалительных средств (диклофенак натрия, индометацин, ибупрофен). Их благотворный лечебный эффект имеет две составляющие — во-первых, они непосредственно ослабляют боль при любом воспалении, обладая анальгезирующим действием. Во-вторых, они блокируют некоторые звенья процесса воспаления и ослабляют его, в случае защемления седалищного нерва это уменьшает проявления отека и снижает компрессию, что ведет к более быстрому выздоровлению. При приеме данных препаратов нужно соблюдать некоторую осторожность — как и почти все препараты этой группы они раздражают слизистую оболочку желудка и могут провоцировать гастриты и обострения язвенной болезни, поэтому попутно необходимо проводить терапию протекции слизистой желудка — принимать по одной капсуле Омепразола.
Для того чтобы немного защитить желудок можно вводить противовоспалительные лекарственные средства трансдермально (наружно). Очень хорошо себя зарекомендовали пластыри Олфен, содержащие диклофенак. Их использование приводит к тому, что действующее вещество проникает в организм малыми дозами и почти сразу попадает в очаг воспаления. Так обеспечивается максимальный лечебный эффект.
Наружно также можно принимать различные мази, кремы и гели, содержащие противовоспалительные, согревающие и отвлекающие компоненты. Примером противовоспалительного геля может служить «Диклак-гель», согревающей мази — «Финалгон». Согревающий эффект необходим для улучшения микроциркуляции в очаге воспаления, что приводит к более быстрому течению воспалительного процесса и, как следствие, к скорейшему окончанию приступа. Единственное что надо учитывать — нежелательно применять согревающие мази (равно как и согревающие компрессы) в первые 15-20 часов после начала защемления седалищного нерва, это приведет к более сильному приливу крови к месту поражения и усилению явлений отека и компрессии. Также полезно знать что эти мази нельзя смывать водой — это приведет к сильному жжению. Необходимо сначала обильно смазать участок применения растворителем на жировой основе (массажным маслом, в крайнем случае подойдет и обычное растительное) и только после этого промыть участок с мылом или гелем для душа.
Кроме того, наружно можно применять различные методы народной медицины. Они малоэффективны при очень резкой и сильной боли, однако ускоряют выздоровление и быстрее устраняют последствия защемления седалищного нерва. В первую очередь к этим методам относятся различные ванны — отвлекающие и согревающие (например, ванна с корнем хрена) или противовоспалительные (ванны с корой ивы или сосновой хвоей). Вода для ванн должна быть не горячей, а немного теплой и, как уже было сказано, все согревающие процедуры не рекомендуются в первые часы заболевания. Неплохие результаты показывает использование компресса с прополисом и медом. Кроме того, многие утверждают о целебном эффекте при радикулите пчелиного или змеиного яда. Но эти экстремальные виды лечения можно практиковать только после консультации врача.
Из общих методов лечения нужно отметить, что больной нуждается в физическом покое, тепле, хорошем и регулярном питании. Рекомендуется пить много жидкости, можно теплых настоев трав (например, мяты).
Защемление седалищного нерва — довольно распространенное состояние. Как было написано выше, оно может быть симптомом многих заболеваний, а его постепенное исчезновение до следующего приступа характерно только для радикулита. Поэтому если вы лечитесь дома, но эффекта нет более 7 дней — вам прямой путь к кабинет доктора, это может быть признаком опасных заболеваний.
Учебное видео анатомии поясничного сплетения
— Вернуться в оглавление раздела «Неврология.»
Источник
Витамины после защемления нерва
Одним из самых распространенных неврологических заболеваний человека является воспаление седалищного нерва или ишиас. Это заболевание возникает в результате защемления нерва или его корешков, после чего развивается воспаление. Характеризуется воспаление седалищного нерва болями в ягодичной области, бедре, голени, стопе — все зависит от уровня поражения нерва. Часто болевой синдром сопровождается нарушениями чувствительности, мышечной слабостью с пораженной стороны.
Причин данного состояния довольно много — грыжа межпозвоночного диска, радикулит, остеохондроз позвоночника. Иногда даже симптомы воспаления седалищного нерва могут служит признаками серьезных и опасных заболеваний — тромбоэмболии, опухоли в малом тазу. Поэтому желательно чтобы с причинами воспаления разбирался врач.
Наиболее частые причины ишиаса — радикулит и грыжа межпозвоночного диска. Именно при данных заболеваниях возникает типичная клиническая картина — приступ начинается во время поднятия тяжести и другого напряжения позвоночника в виде резкой, стреляющей боли. Длительность приступа — около недели, в течении которой симптомы заболевания постепенно исчезают. В домашних условиях можно в значительной степени ослабить симптомы воспаления седалищного нерва и добиться более быстрого окончания приступа.
В первую очередь от чего хочет избавиться человек при ишиасе — это болевой синдром. Боль при воспалении седалищного нерва может быть очень сильной, человек «не может найти себе места», она может быть как только в ягодичной области, так и распространяться на всю ногу. Болевой синдром при ишиасе можно в значительной мере ослабить путем приема нестероидных противовоспалительных средств, таких как Диклофенак натрия, Ибупрофен, Индометацин. Эти препараты можно вводить как внутрь, так и наружно, в виде гелей и мазей. Очень хороший эффект дает распространенные в наше время пластыри с Диклофенаком — одев такой пластырь, человек практически на сутки избавляется от этой изнуряющей боли. Преимуществом приема нестероидных противовоспалительных средств служит еще и то, что они уменьшают проявления воспаления (боль, отек тканей) непосредственно в очаге поражения, что способствует более быстрому выздоровлению и окончанию приступа.
Однако при всех преимуществах нестероидных противовоспалительных средств у них имеются и серьезные побочные эффекты, особенно при их приеме в виде таблеток и инъекций. Во-первых, эти препараты в значительной степени разжижают кровь, что может приводить к повышенной кровоточивости (кровоизлияниям под кожу, кровотечениям из десен, носа). Также широко известна их способность негативно влиять на слизистую оболочку желудка, что приводит к гастритам и язвам на фоне приема НПВС. При введении путем инъекций на некоторые препараты может возникать аллергия, и кроме того, возможно токсическое поражение печени или почек.
В виду всего вышесказанного становиться понятно, что у нестероидных противовоспалительных средств имеются и строгие противопоказания. К ним относиться язвенная болезнь желудка и двенадцатиперстной кишки, анемия, склонность к кровотечениям и поражения сердца, печени и почек различного происхождения.
Конечно, лечение воспаления седалищного нерва не ограничивается одним приемом противовоспалительных средств. Весьма эффективны и различные физиопроцедуры — в домашних условиях можно использовать наложение холода или грелки на пораженную сторону. Как правило, в первые сутки заболевания желательно приложить холод — он ослабит симптомы острого воспаления и не даст распространяться патологическому процессу. Затем нужно прикладывать грелку — тепло улучшит кровообращение в очаге воспаления, что приведет к быстрому уменьшению отека и болевого синдрома. Иногда хорошие результаты показывает методика, когда чередуют наложение холода и тепла.
Кроме того, можно использовать и поддерживающее лечение, как при других неврологических заболеваниях. Оно включает в себя прием витаминов, ускоряющих заживление нервной ткани (В1, В12).
Для облегчения болей при воспалении седалищного нерва можно принять особую позу. Например, лежать на твердой поверхности с подложенной под колени подушкой. В таком случае уменьшается натяжение седалищного нерва, что и приводит к облегчению состояния. Также в острый период заболевания необходимо воздержаться от резких движений и нагрузки на позвоночник.
Как видим, ишиас достаточно просто лечить и дома. Однако так стоит делать только тогда, когда вы уверены в причине этого состояния (например, радикулит). Если воспаление седалищного нерва возникло у вас впервые — рекомендуем обратиться к врачу, так как ишиас может быть симптомом весьма опасных заболеваний.
— Вернуться в оглавление раздела «Неврология.»
Источник
Какие уколы помогают от защемления нерва в пояснице
Главный плюс лечения уколами – быстрый и надежный лечебный эффект. Лекарственные вещества сразу попадают в очаг поражения, не разрушаются в пищеварительном тракте и не вызывают побочных эффектов со стороны органов пищеварения.
В отличие от таблеток и мазей, укол помогут справиться с сильной болью, а блокады – заблокировать распространение болевых импульсов и устранить причины ее появления:
- ликвидировать воспаление;
- убрать отек;
- улучшить трофические и обменные процессы.
Защемление нерва может произойти под влиянием различных факторов, поэтому методы медикаментозной терапии также не будут одинаковыми. Чаще всего в лечении применяют обезболивающие инъекции. Поэтому уколов бояться не нужно – они помогают снять боль за короткий промежуток времени.
Защемление седалищного нерва – не самостоятельная болезнь. Чаще всего такое состояние появляется, как осложнение при воспалении нервного волокна и следующих состояниях:
- остеохондроз поясничного отдела позвоночника, который приводит к деформации позвонков и защемлению нерва с последующим воспалением;
- появление остеофитов – костных наростов на позвонках;
- сдавление нервных корешков спинного мозга в поясничной области или частей самого нерва при интенсивной физической нагрузке;
- межпозвонковые грыжи в пояснично-крестцовой области;
- спондилолистез – смещение (соскальзывание) позвонков;
- болезнь Бехтерева;
- травмы позвоночника;
- длительное нахождение в неудобном положении при выполнении работы;
- наличие опухоли в области позвоночника;
- воспалительные заболевания, приводящие к отеку тканей;
- непроизвольные сокращения мышц, мышечные спазмы, возникающие при воспалении.
Седалищный нерв – самый крупный и длинный периферический нерв. Он начинается в области поясничного отдела и проходит по всей ноге до самой стопы. Именно поэтому часто при защемлении и воспалении жгучая боль распространяется по всей нижней конечности. У больного появляются прострелы от поясницы в ягодицу, бедро, голень и стопу.
При длительном сдавливании в пораженном участке возникает воспаление, а при отсутствии лечения:
- боль становится хронической;
- чувствительность уменьшается, на коже появляется чувство легкого покалывания или онемения;
- возникает перемежающаяся хромота из-за спазма сосудов;
- возможны вегетативные нарушения: потливость стопы, появление отеков, покраснение кожи.
Препараты для внутривенного или внутримышечного введения назначает врач. Основная задача медикаментозного лечения – купировать боль и устранить ее причины: убрать воспаление и отек. Для этого назначают НПВС (нестероидные противовоспалительные препараты), анальгетики, витамины группы В, миорелаксанты, глюкокортикостероидные гормоны.
При сильной боли, когда системные уколы при защемлении нерва в пояснице не помогают – врач делает блокаду. Это инъекция, при которой лекарство поступает прямо в очаг боли, обволакивает пораженный нерв и «выключает» болевой рефлекс.
Инъекции при ишиасе необходимы для уменьшения боли и воспаления. Их всегда назначают при остеохондрозе и его осложнениях. Они снимают почти все симптомы защемления нерва: воспаление, боль и отек.
К самым назначаемым относят:
- Мелоксикам (аналог – Мовалис, Мовасин);
- Вольтарен (Диклофенак, Ортофен);
- Кеторол (Кетонал, Кеторолак, Кетанов).
Но к приему нестероидных противовоспалительных средств следует относиться с осторожностью, если есть язва желудка, заболевания крови, связанные с составом, проблемы с давлением, тяжелые патологии сердечно-сосудистой системы, печени и почек.
Именно поэтому бесконтрольное введение НПВС опасно. Чтобы предотвратить возможные осложнения со стороны желудочно-кишечного тракта, врач назначит не только правильную дозировку и длительность курса, но и препараты, защищающие желудочно-кишечный тракт от негативного воздействия.
Это простые обезболивающие препараты, предназначены непосредственно для уменьшения болевого синдрома. Они бывают:
- ненаркотические для купирования слабой и умеренной боли – Баралгин, Ибупрофен, Бутадион;
- наркотические.
Препараты данной группы назначают, как дополнительное лечение для улучшения трофических процессов, питания тканей на клеточном уровне. Они улучшают работу сердечно-сосудистой и нервной системы, повышают качество обмена веществ, восстановление нервных окончаний.
Для устранения миотонических синдромов применяют миорелаксанты:
Глюкокортикостероидные гормоны обладают активным антигипоксическим действием и снимают аллергическую реакцию в месте инъекции. Если препарат вводят в истонченные и больные ткани, они препятствуют образованию соединительной ткани и созданию новых клеток. Но при бесконтрольном применении приводят к ее разрушению.
Гормоны вводят непосредственно в место защемления. Они снимают боль, отек и воспаление, продлевают действие анестетиков, если применяются в составе обезболивающей смеси для блокады. Ее назначают, когда простые уколы не помогают.
При остром ишиасе, когда заболевание сопровождается резкой и невыносимой болью, применяется эффективный метод — блокада седалищного нерва. После процедуры боль постепенно проходит, а при прохождении курса блокад – сохраняется надолго.
Для блокады при защемлении нерва в пояснице используют местные анестетики (Новокаин, Лидокаин) и гормональные средства – чаще всего из смешивают. Укол делают в определенную точку ягодицы или нижней части спины, что зависит от локализации пораженного участка.
Назначение и выполнением блокады занимается врач. Процедуру проводят в стерильных условиях, в процедурном кабинете, а при необходимости контроля введения иглы при помощи УЗИ или рентгена – в операционной.
Обезболивающий эффект наступает быстро – уже через 15 минут боль затихает. Через несколько часов болезненность может вернуться, но с меньшей интенсивностью, а со временем проходит совсем. Сохраняется эффект надолго – от 2 до 6 месяцев в зависимости от особенностей организма и степени поражения нерва в области поясницы.
Блокадные уколы отличаются от обычных инъекций не только сложностью выполнения, но и эффектом:
- мгновенным действием после введения анестетика;
- комплексным лечебным эффектом;
- устранением боли и ее причин;
- минимальным риском развития побочных эффектов со стороны органов пищеварения.
Более того, лечебные блокады можно проводить многократно – при каждой вспышке боли.
Врачи не всегда и не всем пациентам назначают блокаду. У манипуляции есть противопоказания:
- тяжелое заболевание печени;
- индивидуальная непереносимость лекарственных средств;
- серьезные патологии сердца;
- беременность и грудное вскармливание;
- детский возраст до 12 лет;
- аллергия на составляющие блокадной смеси;
- психические заболевания;
- терминальное состояние;
- отсутствие контакта с пациентом – алкогольное опьянение, глухонемота, отсутствие сознания.
Обезболивающее действие наступает быстро, двигательная активность и функциональность восстанавливается. Улучшается микроциркуляция крови на местном уровне, к пораженным тканям поступает кислород и питательные вещества, проходят неврологические симптомы – восстанавливается чувствительность, проходит чувство жжения и покалывания.
Наиболее существенные преимущества:
- возможность повторного использования;
- быстрый эффект сразу после процедуры;
- уменьшается отек в крестцово-копчиковой области;
- постепенно исчезают признаки воспаления;
- облегчение от боли на «кончике» иглы, практически мгновенно;
- системные побочные эффекты встречаются редко;
- действие препарата местное, отсутствует контакт с кровью;
- нет привыкания к процедуре.
Правильные действия специалиста исключают нежелательные осложнения.
Инъекции, как и многие методы лечения, имеет ряд недостатков. Каждый человек индивидуален, поэтому одни и те же препараты могут действовать по-разному – в зависимости от функционального состояния организма.
При нарушении техники проведения возможны следующие осложнения:
- попадание иглы в сосуд и развитие гематомы;
- повреждение нерва;
- поломка иглы;
- инфицирование места прокола;
- нагноение, абсцесс.
Каждому больному нужно запомнить, что даже острая боль не является показанием для проведения укола без назначения врача. Только специалист сможет подобрать правильную и безопасную дозировку, которая не вызовет серьезных осложнений и побочных эффектов. Только следуя рекомендациям врача можно ускорить процесс выздоровления.
После прекращения острого процесса:
- Не забывайте регулярно заниматься спортом, выполняйте несложные упражнения в домашних условиях. Сядьте на ягодицы, двигайтесь по комнате, сделайте «велосипед», вращайте ногами и бедрами, после чего потянитесь.
- Регулярно делайте обычный или баночный массаж, используя противовоспалительную мазь.
- Выполняйте аппликации с подогретым воском.
- Натирайте спину настойкой из сосновых почек. Такое средство можно купить в любой аптеке.
Для предотвращения повторного защемления нерва:
- полезно спать на ортопедическом матрасе средней жесткости;
- необходимо избегать сквозняков и переохлаждения;
- не прогревать поясницу в первые дни обострения, а также посещать баню – это приведет к усилению воспаления;
- следить за осанкой, избегать тяжелых физических нагрузок;
- совершать ежедневные прогулки, чтобы укрепить суставы и сухожилия;
- правильно поднимать тяжести: для этого нужно сесть и осторожно встать вместе с предметом, в этот момент спина должна оставаться прямой;
- избегать малоподвижного образа жизни;
- правильно питаться;
- своевременно лечить хронические и простудные заболевания;
- выполнять лечебные упражнения, направленные на укрепление позвоночника;
- избегать стрессов и нервного перенапряжения.
Если защемило нерв и появилась боль – терпеть ее неправильно. Острая боль ухудшает качество жизни, а отсутствие своевременного лечения приводит к ее переходу болевого синдрома в хроническую стадию. Чем раньше обращение к врачу – тем больше шансов на быстрое и полное выздоровление.
Источник