Препараты, используемые для укрепления костной ткани
Авторы: врач, к. м. н., Толмачева Е. А., e.tolmacheva@vidal.ru
врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Кальций
Кальций играет очень важную роль в обмене веществ и участвует в обеспечении работы сразу нескольких механизмов, включая функционирование нервной системы, передачу мышечных сокращений, механизм свертывания крови.
В дополнение к своей роли — механической опоры, кости служат огромным резервуаром кальция. При недостаточном поступлении кальция с пищей организм начинает сам «добывать» кальций, вымывая его из костной ткани. В результате кости утончаются, становятся более ломкими. Вот почему очень важно употреблять в пищу продукты, богатые кальцием, или употреблять пищевые добавки или лекарственные препараты, содержащие кальций.
Кости состоят в основном из коллаген-протеиновых волокон. Кальций и фосфаты в виде кристаллов находятся между волокнами и придают костям силу и прочность. Состав костной ткани подвержен изменениям в зависимости от нагрузки; в состоянии динамического равновесия процессы образования и резорбции (разрушения) костной ткани уравновешены. Если поступление кальция с пищей недостаточно для того, чтобы обеспечить все жизненно важные процессы в организме, активируется механизм резорбции (извлечения) кальция из костной ткани в кровь.
Молочные продукты, такие как молоко, сыр, йогурты, мороженое (включая продукты с низким содержанием жиров), содержат большое количество кальция. Как правило, люди старшего возраста потребляют с пищей от 500 мг до 1000 мг (1 г) кальция ежедневно. Но исследования показывают, что дополнительное потребление 500-1000 мг кальция в день может существенно замедлить потерю кальция из костей. Это требует, по меньшей мере, употребления 4-6 порций богатой кальцием пищи в день. Многие люди старшего возраста чувствуют дискомфорт от употребления такого количества молочных продуктов и поэтому предпочитают принимать пищевые добавки или препараты, содержащие достаточное количество кальция.
Людям старшего возраста с повышенным риском развития остеопороза рекомендуется принимать 500-1000 мг кальция в день в виде пищевых добавок или лекарственных препаратов. В ассортименте аптек представлено большое количество пищевых добавок и препаратов, содержащих кальций в различных формах. Существуют противоречивые данные, которые как доказывают, так и опровергают мнение, что кальций в растворимой форме усваивается легче, чем в форме малорастворимых солей, например, в форме карбоната кальция.
Прием только кальция не может полностью остановить потерю костной массы, но может замедлить этот процесс.
Витамин D
Полноценное всасывание и усвоение кальция организмом происходит только при наличии достаточного количества витамина D. В отличие от других витаминов, основное количество витамина D восполняется не из пищи, а образуется в коже под воздействием солнечного света. Большинство людей старшего возраста не получают достаточного количества витамина D, так как лишены возможности проводить необходимое количество времени на открытом воздухе, и их кожа не подвергается воздействию солнца. Но, к счастью, недостаточность витамина D возможно восполнить с помощью пищевых добавок.
Дневная доза 500-1000 МЕ (Международных Единиц) может быть восполнена при употреблении рыбьего жира (жир печени тресковых рыб или палтуса) или мультивитаминных препаратов. Как вариант, возможно применение 1 таблетки в месяц с содержанием 50 000 МЕ витамина D (кальциферола).
Если вы не уверены в том, достаточное ли количество витамина D вы употребляете, попросите врача провести анализ крови, который покажет уровень содержания витамина в вашем организме.
Кальцитриол
Кальцитриол вырабатывается в почках. Это наиболее активная, образующаяся в организме форма витамина D. Кальцитриол регулирует абсорбцию (всасывание) кальция из пищи. Ранее в ряде стран он использовался для лечения остеопороза.
Однако эффект применения Кальцитриола невысок и уступает эффективности применения других методов лечения: заместительной гормональной терапии (ЗГТ) или терапии бисфосфонатами. Получены противоречивые данные о частоте переломов костей на фоне терапии кальцитриолом. Поэтому сейчас более предпочтительными являются другие, разработанные в последнее время, более эффективные способы терапии.
Заместительная гормональная терапия (ЗГТ)
После наступления менопаузы в организме женщины снижается уровень содержания половых гормонов, продуцируемых в яичниках. Уровень содержания гормонов в крови напрямую связан с прочностью костной ткани. Поэтому все женщины старшего возраста подвержены уменьшению плотности костной массы. Заместительная гормональная терапия (ЗГТ) компенсирует недостаточность естественных гормонов и может восстановить уровень их содержания до уровня, соответствующего периоду до наступления менопаузы.
Эстроген – гормон, который влияет на плотность костной ткани. Однако в большинстве случаев более предпочтительным является прием комбинации эстрогена и прогестерона, т.к. прогестерон предотвращает развитие рака матки. Если в течение ряда лет применять препараты, содержащие только эстроген, могут появляться нерегулярные кровотечения и возрастает риск развития рака эндометрия (слизистой матки). Поэтому препараты эстрогена обычно назначают женщинам с удаленной маткой.
Начало применения ЗГТ во время менопаузы предотвращает постменопаузную потерю костной массы, уменьшает риск переломов, который развивается позднее, в течение последующих 5-10 лет. Однако даже если ЗГТ начата спустя несколько лет после наступления менопаузы, эффективность терапии очевидна: увеличивается прочность костей и уменьшается риск переломов.
Все препараты для ЗГТ назначаются врачом после тщательного медицинского обследования, так как существует ряд противопоказаний к применению данного вида терапии. При проведении ЗГТ следует неукоснительно выполнять указания врача и следовать инструкции по применению, содержащейся в каждой упаковке.
Селективные модуляторы эстрогеновых рецепторов (СМЭР)
СМЭР – химические вещества негормональной природы, которые избирательно действуют на клетки, оказывая действие, подобное действию эстрогенов. Поскольку СМЭР не обладают гормональной активностью, они не оказывают тех серьезных побочных эффектов, которые свойственны эстрогенам. Например, они не повышают риск развития рака матки и молочных желез. Сейчас для проведения терапии СМЭР доступны препараты, содержащие в качестве действующих веществ тамоксифен, ралоксифен или торемифен.
Однако действие СМЭР на плотность костей не так велико, как действие собственно эстрогена. Длительное изучение применения этой группы препаратов у женщин с постменопаузным остеопорозом продемонстрировало уменьшение количества переломов позвоночника. Но риск переломов других костей (например, бедра) не уменьшался. Препараты, относящиеся к группе СМЭР, не назначают в период менопаузы женщинам, страдающим мучительными приливами. Препараты данной группы назначаются врачом после тщательного медицинского обследования, так как существует ряд противопоказаний к применению данного вида терапии. Во время приема СМЭР следует неукоснительно выполнять указания врача и следовать инструкции по применению, содержащейся в каждой упаковке.
Бисфосфонаты
Бисфосфонаты – соли фосфора, которые активируют образование костной ткани и помогают предотвратить ее резорбцию (распад). Бисфосфонаты не только предотвращают последующую потерю костной массы и уменьшают риск переломов, но во время первых лет применения они действительно увеличивают прочность костей. Бисфосфонаты – наиболее изученная группа препаратов для лечения остеопороза.
Бисфосфонаты, как и другие препараты для лечения остеопороза, назначаются врачом после тщательного медицинского обследования, так как существует ряд противопоказаний к применению данного вида терапии. Во время приема бисфосфонатов следует неукоснительно выполнять указания врача и следовать инструкции по применению, содержащейся в каждой упаковке.
Подчеркнем лишь одно из свойств препаратов этой группы и связанные с ним предостережения.
Бисфосфонаты очень плохо растворимы, поэтому следует соблюдать ряд требований для лучшего усвоения препарата и уменьшения риска побочных эффектов.
- Принимать препарат утром, натощак, как минимум за полтора часа до еды, запивая полным стаканом воды.
- Запивать нужно только водой! Молоко, чай, кофе, фруктовый сок препятствуют всасыванию бисфосфонатов.
- Необходимо сохранять вертикальное положение (сидя или стоя), по меньшей мере, в течение полутора часов после приема таблетки. Это способствует лучшему прохождению таблетки через пищевод и предотвращает появление раздражения слизистой оболочки.
Тиазидные диуретики
Тиазидные диуретики уже много лет используются для лечения повышенного кровяного давления. Один из побочных эффектов их приема – уменьшение выведения кальция с мочой. В результате наблюдается незначительное увеличение плотности костной ткани. Тиазидные диуретики не достаточно эффективны для использования в качестве монотерапии остеопороза, но могут использоваться в сочетании с другими препаратами.
Тиазидные диуретики назначаются врачом после тщательного медицинского обследования, так как существует ряд противопоказаний к применению данного вида терапии. Следует неукоснительно следовать инструкции по применению.
Кальцитонин
Кальцитонин – гормон, продуцируемый щитовидной железой.
Как лекарственный препарат может применяться в виде инъекций или назального спрея, т.к. разрушается при приеме внутрь.
Кальцитонин может быть назначен врачом только после тщательного медицинского обследования, так как существует ряд противопоказаний к применению данного вида терапии. Следует неукоснительно следовать инструкции по применению.
Фториды
Соли фтора использовались в прошлом для лечения остеопороза. Очевидно, они увеличивали плотность костей, но это не всегда приводило к уменьшению числа переломов. Известно, что прием фторидов в больших дозах может наносить ущерб нормальной структуре и прочности костей.
В результате, фториды больше не находят широкого применения в лечении остеопороза, но прием низких доз в комбинации с другими препаратами может оказаться эффективным.
Фториды могут быть назначены врачом только после тщательного медицинского обследования, так как существует ряд противопоказаний к применению данного вида терапии. Следует неукоснительно следовать инструкции по применению.
Источник
Остеопения
Остеомаляцию, остеомиелити остеоартрит нередко путают с остеопенией, так как на слух они чем- то похожи. Остеомаляция является нарушением минерализации вновь образованной кости, что приводит к ослаблению кости и склонности к переломам. Существует много причин остеомаляции, в том числе это дефицит витамина Д и низкий уровень фосфатов крови. Остеоартроз — это воспалительные изменения в суставах, обусловленные дегенеративными изменениями в хрящевой ткани, что не вызывает остеопению, остеопороз или уменьшение минеральной плотности костей.
Пациенты с остеопенией не так подвержены переломам костей, как пациенты с остеопорозом, однако, в связи с тем людей с остеопенией гораздо больше, чем с остеопорозом, то с учетом большого числа пациентов количество переломов может быть значительным.
Примерно у 50% женщин европейской расы отмечаются переломы костей в течение жизни. Переломы костей, обусловленные остеопенией и остеопорозом, имеют большое значение, потому что они могут быть очень болезненными, хотя компрессионные переломы позвонков могут быть безболезненными. Кроме болевых проявлений, например при переломах бедра, возникают серьезные проблемы, так как эти переломы требуют хирургического вмешательства, а почти 30 % пациентов с переломом шейки бедра требуют длительного сестринского ухода.
Переломы бедра, особенно у пожилых людей, сопровождаются высокой смертностью. Примерно 20% людей умирают в течение года после перелома шейки бедра, из-за осложнений, таких как тромбозы, застойные пневмонии и других осложнений, обусловленных обездвиженностью пациентов. Например, потери здравоохранения из-за переломов, связанных с остеопений и остеопорозом в США достигают 15 миллиардов долларов. В связи с тенденцией старения населения количество переломов шейки бедра будет увеличиваться.
Причины остеопении
По мере старения кости становятся тоньше и это естественный инволюционный процесс, так как начиная со среднего возраста процессы разрушения костных клеток начинают превалировать над процессами образования новой костной ткани. Когда это происходит, кости теряют минералы, уменьшается масса костной ткани, структура костной ткани ослабевает и увеличивается риск переломов. У всех людей после достижения пика роста костей (в 30 лет) начинаются потери костной массы.И чем толще были кости в возрасте около 30 лет, тем больше времени требуется для формирования остеопении или остеопороза.
У некоторых людей может быть остеопения без потери костной ткани. Просто изначально у них может быть более низкая плотность костной ткани. Остеопения может быть результатом множества состояний или заболеваний. Женщины гораздо более склонны к развитию остеопении и остеопороза, чем мужчины. Это происходит вследствие того, что женщины имеют более низкий пик плотности костной ткани к 30 летнему возрасту, а также потому, что потеря костной массы ускоряется в результате гормональных изменений, происходящих во время менопаузы.
Но, тем не менее, пожилым мужчинам тоже необходимо периодически проверять плотность костной ткани, так как снижение уровня тестостерона тоже способствует потере костной массы и уменьшению плотности костей.
Развитию остеопении способствует много причин. Общие причины и факторы риска включают в себя:
- Генетические предпосылки (семейная предрасположенность к остеопении или остеопорозу);
- Гормональные причины, в том числе снижение уровня эстрогена (например, у женщин после менопаузы) или тестостерона;
- Курение
- Злоупотребление алкоголем
- Диета с низким содержанием кальция и витамина D.
- Принадлежность к европейской расе
- Субтильное телосложение
- Длительная обездвиженность
- Длительное применение кортикостероидов, таких как преднизолон или гидрокортизон при воспалительных процессах или противосудорожных препаратов, таких как карбамазепин (Tegretol), фенитоин (Dilantin) или габапентин (Neurontin)
- Нарушение всасывания минералов (например, при целиакии);
- Хроническое воспаление вследствие заболевания (например, ревматоидный артрит).
- Химиотерапия
- Воздействие излучения
Симптомы
Остеопения, как правило, не вызывает боли, пока нет перелома костей. Кроме того, даже переломы при остеопении могут протекать бессимптомно. Остеопения или остеопороз могут протекать в течение многих лет до постановки диагноза. Многие переломы костей вследствие остеопороза или остеопении, такие как перелом бедра или переломы позвонков, очень болезненны. Однако некоторые переломы, особенно переломы позвоночника, могут быть безболезненными, следовательно, остеопения или остеопороз могут не диагностироваться в течение многих лет.
Любому человеку, которому поставлен диагноз остеопении следует осуществить изменение образа жизни и подобрать с врачом медикаментозную коррекцию остеопении.
Диагностика
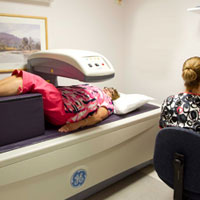
Наиболее достоверным методом диагностики остеопении является денситометрия с помощью аппаратов с использованием двойной энергии рентгеновской абсорбциометрии. Проводится сканирование плотности костной ткани в бедре позвоночнике и иногда запястья. Эти зоны выбраны потому, что именно в них чаще всего бывают переломы костей. Денситометрия является очень точным методом исследования для прогнозирования возможных переломов в будущем. Другими методами измерения плотности костной ткани являются количественная компьютерная томография (ККТ), а также количественная ультразвуковая денситометрия. Иногда обычная рентгенография выявляет диффузную остеопению или остеопению в определенном месте, например, в позвоночнике. Периартикулярная остеопения является показателем воспаления вокруг определенного сустава (сочленения). Такую картину можно наблюдать, например, при ревматоидном артрите и это не означает, что есть снижение плотности костной ткани всего скелета. Но рентгенография позволяет только качественно оценить наличие снижения плотности костной ткани, а денситометрия позволяет определить и количественные показатели снижения минеральной плотности костей. Денситометрия показана следующей группе людей:
- Женщины в возрасте 55 лет и старше и мужчины 70 лет и старше
- Женщины и мужчины 50-69 лет с повышенным риском остеопороза
- Взрослые, у которых есть переломы костей после 50 лет
- Взрослые с медицинскими состояниями, связанными с потерей костной массы (например, ревматоидный артрит), или те, кто принимает медикаменты, которые могут привести к потере костной массы (например, преднизон или другие стероиды)
- Пациентам, получающим лечение от остеопении или остеопороза для мониторинга результатов лечения
Лечение остеопении
Наличие остеопении требует изменения образа жизни и обеспечения диеты, с достаточным содержанием кальция и витамина D в рационе. Лечение основного заболевания, вызывающего нарушение всасывания, например, целиакии, может увеличить плотность костей. Не каждому пациенту с остеопенией требуется специализированное медикаментозное лечение, так как далеко не у всех пациентов остеопения приводит к перелому костей или переходит в остеопороз, а длительный прием специализированных препаратов, имеющих побочные действия, может привести к нежелательным осложнениям.
Тем не менее, при наличии остеопении, врач может назначить медикаментозное лечение. Решение о выборе тактики лечении проводится в каждом конкретном случае на индивидуальной основе, в зависимости от особенностей отдельного человека. С учетом всех факторов риска (наличие генетических факторов риска, изначально субтильного телосложения, наличие хронических соматических заболеваний) врач определяет риск возможности переломов в ближайшие 10 лет и проводит подбор лечения. Диагноз остеопения это серьезный звонок для внесения определенных изменений образа жизни. Изменения стиля жизни являются важной частью профилактики и лечения остеопении. Эти изменения образа жизни включают в себя регулярные физические нагрузки (например, ходьба или поднятие тяжестей), отказ от курения, умеренность в употреблении алкоголя, а также обеспечение адекватного ежедневного потребления кальция и витамина D. Если рацион не является адекватным, то возможно применение добавок.
Витамин D
- 800 МЕ (международных единиц) в день для женщин в возрасте старше 71
- 600 МЕ в день для женщин в других возрастных групп, мужчин и детей
- 400 МЕ в день для детей в возрасте до 12-месячного возраста
Кальций
- 1200 мг (миллиграмм) в день для взрослых женщин в возрасте старше 50 и мужчин 71 лет и старше. Кальций необходимо принимать дробно, не более 600 мг одновременно, что обеспечит оптимальную кишечную абсорбцию.
- 1000 мг в день для женщин старше 45 лет и мужчин старше 55 лет.
Специализированные медикаменты для лечения остеопении и остеопороза
- Бисфосфонаты (в том числе алендронат [Fosamax], ризедронат [Actonel], ибандронат [Бонива] и золедроновая кислот [Reclast])
- Кальцитонин (Miacalcin, Fortical, Calcimar)
- Терипаратид (Forteo)
- Деносумаб (Prolia)
- Заместительная гормональная терапия эстрогенами и прогестероном
- Ралоксифен (Evista)
Алендронат (Фосамакс), ризедронат (Actonel), золедроновая кислота (Reclast), и ралоксифен (Evista) назначаются также для профилактики остеопороза и для лечения остеопороза.).
Побочные эффекты алендроната (Фосамакса) и других бисфосфонатов (ризедронат, золедроновая кислот и ибандронат) имеют определенные особенности (например, асептический некроз челюсти), но встречаются достаточно редко. Как правило, эти препараты используются только тогда, когда преимущества профилактики переломов костей значительно перевешивают возможный риск побочных действий препаратов.
Часто остеопения не требует лечения лекарствами. В таких случаях необходимо проводить динамическое наблюдение за плотностью костной ткани с помощью денситометрии.
Профилактика остеопении
Лучшим способом профилактики развития остеопении является здоровый образ жизни. Профилактика включает обеспечение адекватного поступления кальция с пищей или с использованием добавок, обеспечение адекватного потребления витамина D,уменьшение потребления алкоголя, исключение курения и достаточные физические нагрузки. В молодом возрасте необходимы проводить мероприятия по укреплению костной ткани,так как плотность костной ткани достигает максимума к 30 годам.
Если же человек старше 30 лет, еще не слишком поздно, для того, чтобы провести изменения образа жизни. Сбалансированная диета и регулярные физические упражнения помогут замедлить потерю плотности костной ткани, задержать развитие остеопении и отсрочить или предотвратить развитие остеопороза
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Источник