Заболевания поджелудочной железы: лечение и профилактика
Поджелудочная железа — мощнейшая биохимическая фабрика организма. Именно там вырабатывается гормон инсулин, который регулирует не только уровень глюкозы в крови, но и контролирует практически все обменные процессы внутри клеток. Эта функция поджелудочной железы называется эндокринной.
Но в повседневной жизни люди гораздо чаще встречаются с нарушением другой функции поджелудочной железы — экзокринной. Так называется ее способность вырабатывать пищеварительные ферменты, которые затем поступают в тонкий кишечник. Без расщепления крупных и сложных молекул белков, жиров и углеводов на простейшие «кирпичики» усвоение питательных веществ невозможно. А недопереваренные продукты, раздражая слизистую оболочку, вызывают неприятные ощущения, именуемые «несварением»: вздутие живота, бурление, боли и внезапные непреодолимые позывы посетить туалет. Такое состояния называется внешнесекреторной недостаточностью поджелудочной железы.
Диагностика заболеваний, связанных с недостатком ферментов
Поджелудочная железа способна вырабатывать до двух литров панкреатического сока в сутки [1] . Конечно же, это в разы превышает потребности организма. Поэтому недостаток ферментов начинает клинически проявляться только если их количество опускается ниже 10% от первоначального уровня [2] . Чаще всего подобное происходит при хроническом панкреатите или других заболеваниях поджелудочной железы, а также при муковисцидозе, когда нарушается выработка всех секретов внутренних органов. В таком случае ферментная недостаточность называется панкреатической.
Нередко бывает, что поджелудочная железа могла бы вырабатывать пищеварительные соки в нормальных количествах, но нарушается регуляция секреции. Чтобы запустился механизм выделения панкреатического сока нужно, чтобы pH кишечного содержимого упал до 4,5. Это происходит, когда в двенадцатиперстную кишку из желудка поступает очередная «порция» пищи. Тогда клетки кишечника начинают вырабатывать особый гормон секретин, который и запускает секрецию пищеварительных ферментов поджелудочной железы. Если из-за атрофических процессов кислотность желудочного сока недостаточна для того, чтобы повлиять на уровень pH внутри кишечника, секретина вырабатывается меньше, а, значит, не синтезируются и панкреатические ферменты — поджелудочная железа просто не получает «команды» к работе. Эта форма экзокринной недостаточности называется гастрогенной.
Ферментная недостаточность поджелудочной железы может развиться и из-за нарушений функций печени, желчного пузыря и желчевыводящих протоков. Чтобы пищеварительные ферменты могли нормально работать, им нужен определенный pH-уровень (кислотности — щелочности) среды и возможность равномерно перемешаться с субстратом для обработки. Для адекватного расщепления жиров, за которое отвечает панкреатическая липаза, нужно, чтобы они были обработаны желчью, превратившись в особые структуры — мицеллы. Только тогда липаза может «подобраться» к каждой молекуле жира, расщепляя ее на «кирпичики» короткоцепочечных жирных кислот. Если желчи в кишечник поступает недостаточно, для нормальной работы липазы просто не создается условий — а проявляется это симптомами внешнесекреторной недостаточности поджелудочной железы. Такая ситуация наблюдается у более чем 70% пациентов с заболеваниями печени и желчевыводящих путей [3] .
Таким образом, ферментная недостаточность по происхождению может быть:
- Первичной— вызванной заболеванием самой поджелудочной железы.
- Вторичной— из-за изменений в других органах.
По времени возникновения:
- Врожденной— связанной с генетической «поломкой», нарушающей нормальный синтез фермента.
- Приобретенной— вызванной болезнями, появившимися в течение жизни.
Главные симптомы внешнесекреторной недостаточности поджелудочной железы:
- диарея;
- стеаторея (избыточное количество жира в каловых массах);
- полифекалия (более 200 г кала в сутки);
- боли в животе, вздутие;
- снижение массы тела у взрослых, задержка роста у детей.
Чтобы подтвердить или опровергнуть заболевание поджелудочной железы и внешнесекреторную недостаточность, назначают лабораторно-инструментальные исследования, в частности:
- Копрологическое исследование. При изучении кала под микроскопом после окрашивания специальными красителями, выявляются частицы непереваренного жира, а если патологический процесс зашел далеко — непереваренные мышечные волокна и внеклеточный крахмал.
- Определение содержания жира в кале. Кал превращают в однородную массу и центрифугируют при скорости 15 000 об./мин., разделяя таким образом жировую и водную фазы. В норме жировая фаза должна составлять до 10% объема кала.
- Исследование калана содержание эластазы-1. Если количество этого фермента в норме, симптомы внешнесекреторной недостаточности вторичны, а не вызваны заболеванием самой поджелудочной железы. Снижение активности эластазы в кале менее 200 мкг/г обычно трактуется как слабовыраженная экзокринная недостаточность, менее 100 мкг/г — как тяжелая [4] .
- Обычные общеклинические исследования — полный анализ крови с лейкоцитарной формулой, биохимический анализ на содержание в крови белка — позволяют косвенно оценить поступление в организм белка и общее состояние организма. Дело в том, что нарушение переваривания неизбежно влечет за собой нарушение всасывания жизненно важных элементов.
- Анализы на содержание в организме жирорастворимых витаминов (A, D, E, K) назначают по возможности и при необходимости — при нарушении всасывания жиров нарушается и их усвоение. Если содержание витаминов снижено — это показание к заместительной терапии ферментами даже при отсутствии явных жалоб на стеаторею и полифекалию.
- С помощью УЗИ, КТ или МРТ оценивается состояние самой поджелудочной железы.
Лечение при заболеваниях поджелудочной железы
Поскольку основная причина внешнесекреторной недостаточности поджелудочной железы — хронический панкреатит, лечение заболеваний поджелудочной железы будет рассмотрено в контексте именно этой патологии. Остальные проблемы либо встречаются реже, либо, как острый панкреатит, нуждаются в неотложном лечении в хирургическом стационаре.
Традиционно считалось, что начинать лечение заболеваний поджелудочной железы нужно с диеты, резко ограничивающей жиры («Диета №5п» по Певзнеру). Но такая диета обладает низкой энергетической и питательной ценностью, снижая и без того нарушенное поступление жирорастворимых витаминов и других питательных веществ в организм. Это было оправданно в 20-х годах прошлого века, когда и были созданы диетические столы. В те времена просто не было способа восполнить недостаток ферментов поджелудочной железы. Сейчас такая возможность есть. Поэтому современные диетические рекомендации предлагают не ограничивать жиры, а подобрать заместительную ферментную терапию, позволяющую нормально их переваривать, разумеется, при условии отсутствия противопоказаний.
Тем не менее диета при заболеваниях поджелудочной железы необходима, поскольку помогает легче переносить прием пищи и наладить поступление питательных веществ в организм.
- Есть нужно дробно — шесть раз в день небольшими порциями. Они лучше перемешиваются с ферментами и, следовательно, легче усваиваются. К тому же малые порции субъективно проще «переносятся» — многие пациенты с заболеваниями поджелудочной железы боятся есть, опасаясь болей и тошноты.
- Исключить алкоголь. Он угнетает выработку липазы — фермента, расщепляющего жир, и ухудшает его всасывание. К тому же регулярное употребление алкоголя ускоряет прогрессирование экзокринной недостаточности поджелудочной железы.
- Обязательно употреблять блюда с высоким содержанием белка: мясо, рыбу, птицу, творог, яйца, соевые продукты. Чтобы повысить содержание белка в молоке, можно добавлять к нему обезжиренное сухое молоко или протеиновые порошки.
- Не использовать обезжиренные продукты, по возможности и по мере переносимости добавлять мягкие жиры (сливочные сыры, десерты с высоким содержанием жира, такие как мороженое, чизкейки, кремы).
Основной же метод лечения заболеваний поджелудочной железы — уже упоминавшаяся заместительная ферментная терапия. Препараты с ферментами восполняют их недостаток, нормализуя переваривание и усвоение пищи.
Главное требование к средствам с ферментами — особая форма выпуска. Они должны быть в виде микротаблеток или минимикросфер, микрогранул диаметром до 2 мм. Только так пищеварительные ферменты могут равномерно перемешаться с пищевым комком, при этом не потеряв свою активность еще в желудке. Панкреатические ферменты активны только в щелочной среде и, попав в желудок «в чистом виде», инактивируются под воздействием его кислого сока.
Употреблять ферментные препараты следует с каждым приемом пищи, кроме тех случаев, когда продукты не содержат жир. Например, не нужно использовать ферменты с соком, чаем без молока, сухофруктами и подобным.
Если даже высокие дозы ферментов не полностью корректируют нарушения пищеварения, возможно, причина в слишком кислой среде внутри двенадцатиперстной кишки. Панкреатический сок, кроме, собственно, ферментов, вырабатывает и бикарбонаты, нейтрализующие поступающую из желудка кислоту. При нарушении экзокринной функции уменьшается и их количество, из-за чего нейтрализовать до конца поступающую из желудка пищу не удается, а ферменты поджелудочной железы могут работать только в щелочной среде. В подобных случаях рекомендуют антисекреторные препараты: ингибиторы протонной помпы или H2-блокаторы. Они снижают активность синтеза соляной кислоты в желудке, таким образом, нормализуя среду в тонком кишечнике.
Если есть выраженные боли, врач может назначить спазмолитики и обезболивающие средства.
Говоря о профилактике заболеваний поджелудочной железы, нужно отметить, что злоупотребление алкоголем — один из главных факторов развития острого и хронического панкреатита. Для предупреждения внешнесекреторной недостаточности у людей, страдающих патологией желчевыводящих путей, рекомендуют своевременную холецистэктомию (операцию по удалению желчного пузыря). Предупредить генетические патологии не так просто — теоретически существуют тесты на носительство дефектных генов, но на практике подобная диагностика проводится редко и стоит дорого, к ней прибегают обычно уже после рождения больного ребенка.
Характерные симптомы большинства заболеваний поджелудочной железы — проявления, вызванные внешнесекреторной недостаточностью. Сниженное количество пищеварительных ферментов нарушает нормальное усвоение пищи. Чтобы его восстановить, пациентам рекомендуют заместительную ферментную терапию. Важно, чтобы ферментный препарат равномерно перемешивался с пищевым комком и сохранял свою активность, проходя через желудок.
Ферментный препарат при экзокринной недостаточности
Один из популярных ферментных препаратах, рекомендованных при заболеваниях поджелудочной железы, — Микразим ® . Он может использоваться в качестве средства для заместительной ферментной терапии. Пищеварительные ферменты — амилазы, липазы и протеазы — помещены в микрогранулы диаметром менее 2 мм, защищающие их от секрета желудка. Микрогранулы, в свою очередь, упакованы в капсулы, содержащие 10 000 ЕД или 25 000 ЕД активных ферментов.
После того как препарат попадает в желудок, капсула растворяется, высвобождая микрогранулы. Они активно перемешиваются с пищевым комком, после чего вместе с ним поступают в просвет тонкого кишечника. Там, в щелочной среде, микрогранулы растворяются и активные ферменты начинают действовать. Максимальная активность Микразима ® достигается уже через 30 минут после приема. Помимо современной формы выпуска и быстроты действия, Микразим отличается доступной ценой.
Принимать Микразим ® нужно во время еды, запивая достаточным количеством жидкости. Капсулу можно раскрыть, если это необходимо, но ни в коем случае нельзя жевать или как-то еще пытаться измельчить ее содержимое — это разрушит оболочку микрогранулы, тогда ферменты инактивируются в желудке.
Показания к применению Микразима ® — внешнесекреторная недостаточность поджелудочной железы, вызванная такими состояниями, как:
- хронический панкреатит;
- удаление поджелудочной железы;
- муковисцидоз;
- лучевая терапия;
- резекция желудка и тонкого кишечника.
Микразим ® можно использовать людям, не страдающим хронической патологией желудочно-кишечного тракта, при погрешностях в питании — например, при употреблении большого количества жирной пищи.
Микразим ® противопоказан при индивидуальной непереносимости, остром панкреатите и обострении хронического панкреатита. Подробнее с противопоказаниями можно ознакомиться в инструкции.
* Номер регистрационного удостоверения лекарственного средства Микразим ® в Государственном реестре лекарственных средств — ЛС-000995, дата регистрации — 18 октября 2011 года.
** Имеются противопоказания. Перед применением рекомендуется проконсультироваться со специалистом.
Источник
Лекарства при панкреатите
Когда воспаляется поджелудочная железа, одной диетой не обойтись. Подобрать эффективные лекарства и схему их приема при остром и хроническом панкреатитах может только врач. Заниматься самолечение категорически не рекомендуется.
Что такое панкреатит?
Панкреатит — это воспаление поджелудочной железы, оно может протекать очень тяжело и даже угрожать жизни.
Поджелудочная железа выделяет ферменты, которые необходимы для переваривания и всасывания пищи кишечником. Она также вырабатывает важные гормоны (инсулин, соматостатин и глюкагон) и защищает двенадцатиперстную кишку от кислоты, которая поступает из желудка.
Почему возникает панкреатит?
Сбой в работе железы провоцируют:
- алкоголизм,
- желчнокаменная болезнь,
- избыток в питании жирной пищи,
- некоторые лекарства и др.
Часто причина — в суженных или закупоренных протоках железы. В результате ферменты, выделяемые поджелудочной, накапливаются в ней и начинают разрушать ее саму. Железа воспаляется (рис. 1).
Затем вместо того, чтобы отправиться в двенадцатиперстную кишку, эти ферменты поступают в кровь, отравляя организм. Подробнее о развитии болезни читайте в статье «Панкреатит»
Панкреатит может протекать в двух формах: острой и хронической. При острой происходит неожиданное воспаление поджелудочной железы. Оно может повлечь отмирание органа или его частей и замещение его соединительной тканью и жиром. В лучшем случае острый панкреатит проходит сам: нет необходимости в госпитализации. В худшем — переходит в хроническую форму. При ней структура органа видоизменяется: забиваются протоки, ткань железы покрывается рубцами.
Известны случаи рецидивирующего панкреатита. Его особенностями являются острые боли, но уже на фоне изменившейся структуры поджелудочной.
Симптомы хронического и острого панкреатита
Обычно симптомы проявляются после чрезмерного употребления спиртных напитков и жирной пищи. Для панкреатита характерны:
- постоянная сильная боль в левом подреберье или опоясывающая боль в эпигастрии (верх живота),
- многократная рвота,
- отечность в верхней части живота,
- учащенное сердцебиение,
- низкое артериальное давление,
- изменение стула (в начале болезни стул обычный, затем возникают диарея, в кале присутствуют жировые пятна, запах — резкий и неприятный),
- потеря веса, отсутствие аппетита (при хронической форме).
При хронической форме боль может быть тупой и ноющей посередине живота. Если возникает рецидивирующий панкреатит, то острая боль возвращается. Со временем боль замещается недостатком ферментов, что приводит к вздутию живота после приема пищи. Хроническую форму может сопровождать сниженный аппетит и потеря способности тонкой кишки всасывать питательные вещества (мальабсорбция). С калом выходит много жира; он имеет неприятный запах, светлее нормального и с жирными пятнами. Эта форма также чревата образованием ложных кист в железе, которые увеличивают риск рака поджелудочной.
Когда обратиться к врачу?
Панкреатит — болезнь, ставящая под угрозу нормальное функционирование всего организма. Если после обильной трапезы с алкогольными напитками и жирной пищей возникла сильная боль в верхней части живота, следует немедленно обратиться к врачу. Болевые ощущения могут усиливаться при движении и кашле. Отдавать может в левую лопатку, поясницу и плечо. Важно не пить обезболивающие: они могут помешать определить реальную причину болей.
Основы лечения
Подход к лечению панкреатита различается в зависимости от формы болезни. При острой тяжелой форме панкреатита, когда есть боль и постоянная рвота, пациента госпитализируют. При хронической болезни и при отсутствии рецидивов госпитализация не требуется, врачи борются с причиной болезни с помощью препаратов.
После поступления в стационар с острым панкреатитом пациента не кормят, как правило, в течение первых 48 часов. В желудок вводится зонд, который удаляет его содержимое. Если есть осложнения (кровотечение, острая кишечная непроходимость, нагноение и др.), пациента направляют на операцию.
Далее врач назначает различные лекарственные препараты, чтобы уменьшить нагрузку на железу, снизить боль и предотвратить развитие инфекции.
При панкреатите жизненно необходим контроль выработки поджелудочной пищеварительных ферментов. Отсутствие питания через рот в первую неделю после снятия приступа — самый эффективный способ такого контроля. Поэтому используют парентеральное питание, то есть внутривенное введение инфузий через капельницу, или энтеральное, при котором питательные смеси вводятся через зонд.
Панкреатит может протекать с осложнением в виде отмирания части поджелудочной или органа целиком (панкреонекроз). В этом случае врачи придерживаются консервативного метода лечения с помощью медицинских препаратов. При инфицированном панкреонекрозе обязательно применение антибиотиков. Если же консервативное лечение не помогает и у пациента прогрессирует полиорганная недостаточность, нагноение, панкреонекроз или рак поджелудочной, назначают операцию.
На первом этапе врачи предпочитают минимизировать хирургическое вмешательство в организм. Сначала проводят пункцию и дренирование поджелудочной и забрюшинного пространства. Для этого с помощью небольших надрезов внутрь вводят специальные трубки (дренажи), которые удаляют лишнюю жидкость и промывают полость специальными растворами.
При более тяжелом состоянии пациента и распространенном поражении железы прибегают к альтернативной тактике лечения, которая включает:
- лапаротомию, то есть наружное дренирование, при котором делают разрезы брюшной стенки,
- резекцию железы или удаление ее целиком.
Удаление железы — крайняя мера, к ней прибегают в ситуации, когда орган уже не восстановить. Жить без железы можно, но придется искусственно поддерживать ее функции: принимать инсулин, ферментные препараты и соблюдать очень строгую диету.
Как справиться с приступом панкреатита?
Главная задача при появлении резкой боли — обеспечить железе холод, голод и покой. Нужно ничего не есть и немедленно обратиться к врачу. Для снятия воспаления на живот нужно положить холодный компресс.
Медикаментозное лечение панкреатита у взрослых
Медицинские препараты играют важную роль в лечении панкреатита. Они несут в себе сразу несколько функций:
- восстановление недостаточности ферментов,
- восстановление гормонального фона,
- улучшение обменных процессов,
- борьба с воспалением,
- предотвращение спазмов,
- нормализация кровообращения,
- купирование боли,
- возмещение водно-электролитных потерь и плазмопотерь.
Набор прописанных препаратов может быть велик, важно четко следовать инструкциям врача и принимать все необходимые лекарства вовремя.
6 советов, которые помогут вам не забывать принимать лекарства
Многие препараты при панкреатите нужно принимать регулярно, не пропуская очередную дозу. Чтобы быстрее приспособиться к жизни во время болезни, следуйте этим простым советам:
- Пищеварительные ферменты и некоторые другие препараты важно принимать перед едой. Первое время полезно проговаривать про себя: «Сперва лекарство — потом еда». Смысл в том, чтобы сделать прием лекарств такой же рутиной, как мытье рук и использование салфетки.
- Используйте органайзер для лекарств. Ячейки в нем могут ассоциироваться со временем суток или очередным приемом пищи, некоторые органайзеры снабжены таймером и могут подавать звуковой сигнал. В конце месяца с помощью таблетницы легко отследить, все ли лекарства выпиты вовремя (рис. 2).
- Держите таблетки на видном месте. Не забывайте убрать их в сумку, если уходите из дома. Если вы пользуетесь ланч-боксом, кладите таблетки в него или рядом.
- Расскажите о вашей болезни друзьям и родным. Кто-то из близких может подсказать вам принять лекарство вовремя, если вы забудете о нем.
- Прислушивайтесь к себе. Возобновление симптомов может явно свидетельствовать о пропуске лекарств.
- Некоторые лекарства лучше принять дважды, чем не принять вообще. Проконсультируйтесь с врачом, какие из ваших таблеток можно выпить в двойной дозе без ущерба здоровью, так вы не будете бояться выпить таблетку повторно, если не помните момент приема лекарства.
Особенности назначения препаратов при панкреатите женщинам
Острый панкреатит у беременных — редкое явление. Исследования говорят лишь о трех случаях из 10 000. Тем не менее с течением беременности риск развития заболевания увеличивается. Поэтому подходить к лечению таких пациентов следует очень осторожно.
Среди врачей нет согласия в вопросе применения антибиотиков в период беременности. При выборе медикамента врач принимает во внимание тяжесть болезни, сопутствующие осложнения, срок беременности. В ряде случаев положительный исход для матери служит решающим фактором в назначении антибиотикотерапии, даже несмотря на риски нарушения развития плода. При отсутствии инфекции в желчных протоках, как правило, антибиотики не назначают.
Легкая форма панкреатита может пройти сама. Врач назначает антигиперлипидемические препараты, инсулин, гепарин и диету. В тяжелых случаях заходит вопрос о прерывании беременности. Решение зависит от множества факторов и принимается врачом в каждом индивидуальном случае.
Венозные катетеры для парентерального питания могут вызвать осложнения беременности. Предпочтение отдается энтеральному питанию с помощью трубки, которая проходит через нос и пищевод в кишечник.
Медикаментозное лечение панкреатита у детей
Врачи сходятся во мнении, что панкреатит у детей сложно диагностировать. Причины его появления отличаются от случаев со взрослыми, но сама болезнь поддается лечению лучше.
Чаще всего панкреатит у детей возникает на фоне других заболеваний. Так, причинами могут стать воспаления других органов: желудка и двенадцатиперстной кишки (гастродуоденит), желчного пузыря (холецистит), кишечника (энтероколит), или язвенная болезнь. Среди других причин — применение некоторых медикаментов, анатомические особенности желудочно-кишечного тракта и травмы живота.
Лечение направлено на устранение причины заболевания и предотвращение опасных последствий. Детям назначают те же препараты, что и взрослым. Дозировку каждого медикамента определяет врач.
Диета — основа лечения детского панкреатита. Переедание или неправильное питание (чрезмерное количество консервированной и жирной пищи) могут спровоцировать воспаление. Важно соблюдать дробное питание небольшими порциями, лимитировать количество жиров, сахара и соли, абсолютно исключить из рациона жареные и маринованные продукты, сладкую газированную воду, шоколад и мороженое. Более подробно о питании при панкреатите читайте в статье «Диета при панкреатите».
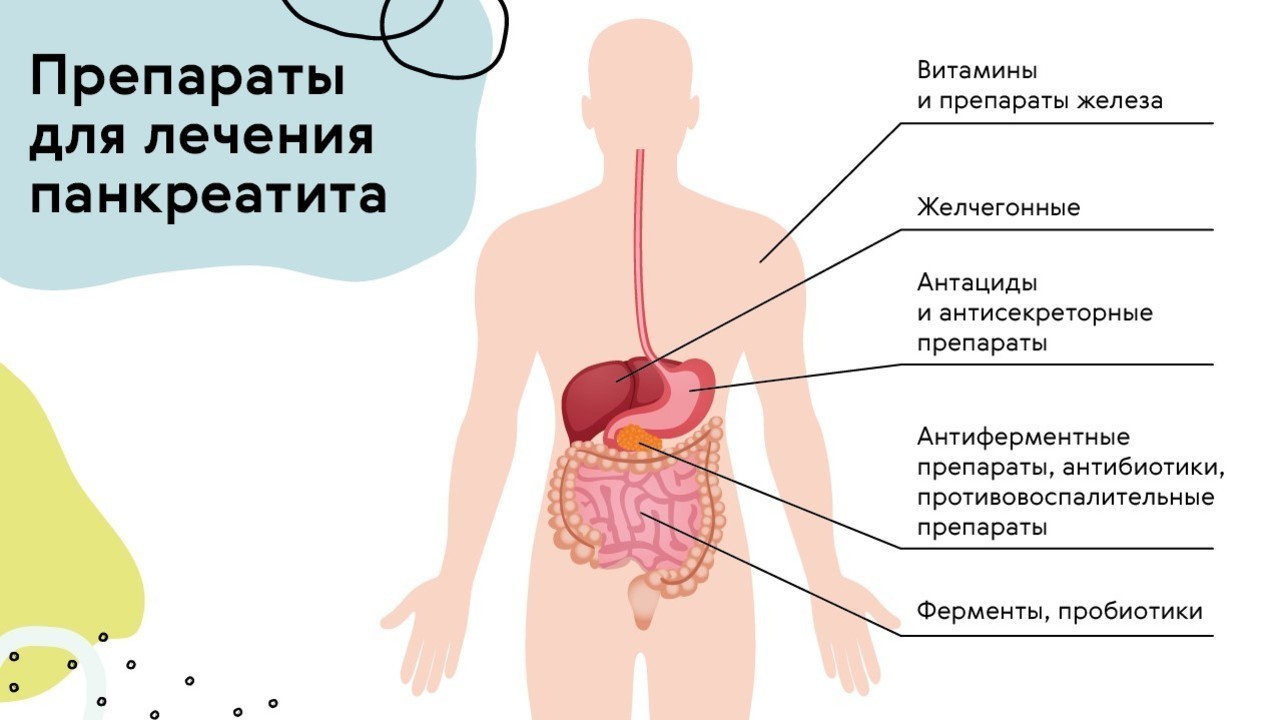
Препараты
Основная задача при лечении панкреатита — избавиться от причины, вызвавшей воспаление, и предотвратить наступление осложнений. Поэтому врачи прописывают целый курс таблеток, которые должны помочь пищеварительной системе справится со сбоем (рис. 3).
Спазмолитики при панкреатите
Для купирования боли и спазмов мускулатуры назначают спазмолитики. Они могут вводиться внутримышечно или внутривенно. К основным относят те, которые содержат дротаверин, мебеверин, пинаверия бромид, м-холинолитики (метоциния йодид, атропин).
Ферменты и антиферментные препараты при панкреатите
При панкреатите железа не способна производить ферменты, необходимые для пищеварения. Поэтому пациент должен получать их извне. Кроме того, введение ферментов позволяет железе снизить их выработку и отдохнуть. Ферменты назначают только при отсутствии обострения. Они разделяются на те, которые содержат панкреатин (с компонентами желчи и без), и те, в состав которых входят лишь компоненты растительного происхождения (симетикон, химопапаин).
При остром панкреатите происходит интоксикация организма. Ферменты накапливаются в поджелудочной и вместо того, чтобы отправиться дальше в двенадцатиперстную кишку, поступают в кровь. Для очищения организма и снятия нагрузки с поджелудочной используют антиферментные препараты. Их пьют в первые 5 суток от начала заболевания. Основное действующее вещество таких препаратов — апротинин.
Важно! Ферментные препараты обязательно нужно пить во время каждого приема пищи. Ферментный препарат, его дозировку и длительность лечения определяет только врач. Ни в коем случае нельзя принимать ферменты при острой боли. Такая боль говорит об ухудшении воспаления в поджелудочной. Прием ферментов в этом случае приведет к усилению внутрипротокового давления, в дальнейшем — к закупорке сосудов и некрозу.
Антациды
Соляная кислота, которая содержится в желудочном соке, запускает работу поджелудочной железы. Чем больше этой кислоты, тем активнее работает железа. При панкреатите повышенная активность органа приводит к болям и осложнениям. Для снижения кислотности в желудке применяют антацидные препараты. Они содержат алгелдрат и магния гидроксид, которые нейтрализуют желудочную кислоту. Предпочтение врачи отдают препаратам в жидком виде.
Антисекреторные
Антисекреторные препараты снижают выработку соляной кислоты, которая содержится в желудочном соке. Ее чрезмерное количество приводит к тому, что щелочный секрет поджелудочной не способен нейтрализовать кислотность среды. Именно щелочная среда предоставляет наилучшие условия для пищеварения, поэтому ее восстановление — одна из задач при борьбе с панкреатитом. Другая функция таких препаратов — оказывать цитопротективное действие. Они увеличивают секрецию защитной слизи, усиливают кровоток в органы пищеварительной системы и способствуют заживлению рубцов.
Н2–блокаторы
Это антигистаминные антисекреторные средства. Их действие направлено на предотвращение возбуждения Н2-рецепторов, которые стимулируют работу всех желез: слюнных, желудочной, поджелудочной. Они снижают кислотность желудочного сока, задерживают выработку соляной кислоты и пепсина, который расщепляет белок. К ним относят препараты, содержащие фамотидин, ранитидин и др.
Ингибиторы протонного насоса
Лекарственные средства, назначение которых — блокировать работу находящегося в слизистой желудка протонного насоса и тем самым уменьшить кислотность желудка путем уменьшения выработки соляной кислоты. Той самой кислоты, которая необходима для пищеварения, но в больших количествах приводит к гастриту, а затем и к язве. Такие средства являются производными бензимидазола. Сюда входят препараты, содержащие омепразол, пантопразол, лансопразол и др.
Прочие лекарства при панкреатите
В зависимости от формы и фазы заболевания в каждом индивидуальном случае на основании симптомов и результатов анализов врач назначает дополнительные препараты.
Антибиотики
Для борьбы с воспалением и гноем, а также для предотвращения серьезных последствий в виде некроза, сепсиса и абсцесса, необходимы антибиотики и противомикробные средства. Длительность курса обычно не превышает 7–14 дней. Обычно применяют карбапенемы, цефалоспорины, фторхинолоны, метронидазол. В стационаре такие препараты вводят парентерально (внутримышечно или внутривенно).
Витамины
Недостаточность пищеварения, как правило, сопровождается нехваткой витаминов. Перед тем, как назначить витаминные препараты, врачи обязательно направляют на анализ, чтобы выяснить, каких именно витаминов не хватает. Как правило, прописывают жирорастворимые витамины А, D, Е и К, так как именно они отвечают за метаболизм белков, жиров и углеводов. Они также помогают ферментам в их работе и защищают от рака поджелудочной железы.
Противовоспалительные препараты при панкреатите
Помимо антибиотиков, врачи прописывают нестероидные противовоспалительные средства и анальгетики. В частности, ненаркотические анальгетики (диклофенак, пироксикам, мелоксикам, метамизол натрия и др.). Они снимают воспаление и боль.
Можно ли желчегонные?
Желчнокаменная болезнь — одна из основных причин возникновения панкреатита. Поэтому желчегонные вещества, позволяющие предотвратить застой желчи и уменьшить нагрузку на поджелудочную, находятся в списке лекарств для борьбы с этой болезнью. Нужно иметь в виду, что при остром панкреатите и обострении хронической формы желчегонные препараты противопоказаны. Их принимают только в период ремиссии.
Препараты железа
Применение препаратов железа при лечении панкреатита не является распространенной практикой. В ряде случаев прием ферментных препаратов может приводить к ухудшению всасывания железа и, следовательно, его недостатку в организме. По другим данным, потребление препаратов железа пациентами после перенесенного острого панкреатита влияло на углеводный обмен.
Препараты для восстановления микрофлоры кишечника
В дополнение к базовому комплексу лечения прописывают бифидо- и лактобактерии. Они призваны восстановить микрофлору особенно после приема антибиотиков. Такие препараты являются профилактикой дисбактериоза, при котором нарушается микробный состав кишечника.
Какие капают капли
В виде капельниц назначают инфузионные растворы. Такая терапия направлена на поддержание водно-электролитного состава. Сюда входят коллоидные и кристалловидные растворы. Они восполняют потери энергии, белка и плазмы.
Плазмаферез
Для очищения организма от токсинов используют плазмаферез. При этой процедуре кровь — забирается, плазма пациента, которая и содержит токсины, — отфильтровывается, а обратно возвращается донорская плазма.
Особенности приема лекарств при панкреатите
При панкреатите строго противопоказано любое самолечение, даже прием обезболивающих препаратов. Врач определяет способ лечения, подбирает лекарства и их дозировку строго индивидуально для каждого пациента. Длительность лечения зависит от формы заболевания, его тяжести, а также от реакции организма пациента на тот или иной препарат. Важно не забывать о лекарстве: принимать медикаменты регулярно и в строго отведенное для них время.
Осложнения после приема лекарств
Лекарства от панкреатита, как и любые медикаменты, могут приводить к осложнениям. Антибиотики — к расстройству пищеварения, нестероидные противовоспалительные препараты — к осложнениям со стороны желудочно-кишечного тракта и сердечно-сосудистой системы. Ферментные препараты могут вызывать аллергию и приводить к недостатку железа. Антисекреторные, хоть и считаются препаратами с минимум побочных эффектов, могут вызывать синдром отмены: появление изжоги, а иногда и болей в грудине после прекращения их приема. Даже витамины, если принимать их неумеренно и без предварительной сдачи анализов, могут стать не просто бесполезной, но и опасной добавкой.
Сколько длится прием лекарств?
Длительность приема лекарств определяет врач. На продолжительность лечения влияет то, в какой форме протекает болезнь, проводились ли дренажные процедуры и операция, имеются ли последствия. Как правило, при острой легкой форме панкреатита длительность лечения составляет 3–5 дней. Антибиотики следует пить в течение 7–14 дней. Ферментная терапия длится 2–3 месяца и может быть продолжена после перерыва в один-два месяца.
Можно ли вылечить панкреатит навсегда?
Вероятность излечения от панкреатита зависит от формы болезни и ее причины. Бывает, легкая форма вызвана обильной жирной пищей или употреблением алкоголя. В этом случае воспаление может пройти самостоятельно, не оставив следов: избыточная жидкость вокруг органа не образуется, протоки не будут заблокированы, а значит ферменты в железе не накопятся.
Другое дело — алкоголизм, осложнения желчнокаменной болезни, наличие воспалений или опухолей в других органах пищеварительной системы. Панкреатит как сопутствующее заболевание требует строгого врачебного контроля. Если ситуация запущенная: изменена структура органа или происходит отмирание ее части (панкреонекроз), то о вылечивании речи не идет. Пройдя курс обязательной лекарственной терапии, пациентам предстоит поддерживающая терапия, строгая диета, полный отказ от алкоголя и курения. По мнению врачей, наблюдать за пациентом нужно в течение не менее трех месяцев. Хорошей привычкой станет физическая нагрузка. Физкультура улучшает обменные процессы, помогает контролировать вес и очищает от токсинов.
Заключение
Поджелудочная железа несет две важные функции: выработку гормонов и производство панкреатической жидкости, которая содержит ферменты, необходимые для пищеварения. Воспаление поджелудочной железы способно вывести из строя не только саму железу, но и другие важные органы. Лечение делится на консервативное с помощью медикаментов и оперативное, включающее хирургическое вмешательство.
Медикаментозная терапия призвана предотвратить дальнейшее воспаление, наладить нормальную работу поджелудочной и других органов, восстановить водно-электролитный и щелочной баланс. К основным препаратам относят спазмолитики для снятия боли, ферменты — чтобы дать поджелудочной отдых, антациды и антисекреторные — для контроля кислотности и восстановления щелочной среды. При наличии осложнений прописывают антибиотики. К дополнительным препаратам относят витамины, бифидо- и лактобактерии и желчегонные.
Только врач может определить, какой препарат следует назначить, продолжительность курса его применения и дозировку. Жизненно необходимо отказаться от алкоголя и курения и строго придерживаться диеты.
Источник