Дуоденит (воспаление двенадцатиперстной кишки): причины, симптомы, лечение
Содержание
Воспаление — это изначально реакция необходимая, призванная защитить орган или ткань от повреждения. В «зону бедствия» усиливается приток крови, прибывают легионы «спасателей». Одни для того, чтобы разобраться с агрессорами; другие — чтобы очистить поле сражения; третьи, чтобы поддержать «местный гарнизон» и снабдить его всем необходимым для восстановления.
Но иногда защитная реакция в силу либо своей чрезмерности, либо затянувшегося конфликта в пораженной зоне, рискует сама стать фактором повреждения и перерасти в болезнь.
Воспаление двенадцатиперстной кишки. Причины
Например, дуоденит — воспалительное поражение слизистой оболочки двенадцатиперстной кишки (ее слизистой оболочки). В ответ на «острое» воздействие оно будет острым; в ответ на длительное — хроническим. Что несет угрозу целостности слизистой оболочки:
- механическое воздействие (инородные тела);
- токсичные вещества (в том числе, соляная кислота желудочного происхождения);
- бактерии (например, Хеликобактерпилори);
- острая еда;
- крепкие напитки.
Воспаление 12-и перстной кишки может стать ответом на нарушение трофики — кровоснабжения и иннервации тканей. Но это уже никак нельзя отнести к локальным причинам, это — следствия нарушений на уровне целого организма.
12-и перстная кишка не остается безучастной и к бедам соседних органов— желудка, кишечника (тонкого и толстого), печени, желчного пузыря, поджелудочной железы. Воспаление, исходно начавшееся в этих органах, не будучи вовремя остановлено, рано или поздно затронет и ее. Вот почему хронический дуоденит почти никогда не бывает изолированным.
Дуоденит (воспаление двенадцатиперстной кишки). Симптомы
Двенадцатиперстная кишка служит своего рода «перекрестьем» желудочно-кишечного тракта. В нее стекается как то, что требует дальнейшего усвоения (пища из желудка), так и то, что для этого необходимо (желчь, ферменты поджелудочной железы, собственные секреты). Такая анатомическая и функциональная близость 12-и перстной кишки и соседних органов не позволяет выделить уникальные признаки ее повреждения (за исключением картины, полученной при использовании инвазивных методов, например, дуоденоскопии). К тому же, изолированный дуоденит — явление редкое. Гораздо чаще его признаки переплетаются с таковыми, характерными для гастрита, язвенной болезни желудка и кишечника, колита, энтерита, панкреатита, холецистита и пр.
В зависимости от уровня желудочно-кишечного тракта, вовлеченного в воспалительный процесс, это могут быть:
- изжога, отрыжка;
- тошнота, рвота;
- потеря аппетита;
- запоры, поносы;
- потеря веса;
- боли в области эпигастрия разного характера и интенсивности;
- субфебрильная температура;
- астенический синдром и др.
Дуоденит (воспаление двенадцатиперстной кишки). Лечение
Дуоденит (воспаление двенадцатиперстной кишки). Лечение у взрослых
В острой фазе спасти ситуацию может покой — голод в течение одного–двух дней. Это позволит избежать дополнительного повреждения, уменьшить интоксикацию и предоставить вещественный и энергетический ресурс для восстановления ткани. О чем забывать не следует, так это о питьевом режиме. Вода организму жизненно необходима, а активно выздоравливающему — вдвойне. Вода — это и очиститель, и растворитель, и источник энергии. Но, вода не должна быть сильно горячей или холодной!
Покой касается не только принятия пищи, но и общей двигательной и эмоциональной активности. Такой принцип экономии энергии поможет организму полно и эффективно сконцентрироваться на главной задаче.
Еда. По окончании поста на первых порах она должна быть щадящей. И по консистенции, и по температуре, и по составу, дабы не спровоцировать слишком обильного выделения соков, способного замедлить регенерацию тканей.
Лекарственные средства тоже могут помочь организму увереннее встать на рельсы выздоровления: обезболивающие, антацидные препараты, ферменты, витамины и пр.
В редких осложненных случаях (при эрозивно-язвенном дуодените) могут потребоваться экстренные хирургические меры.
В фазе ремиссии, напротив, важна двигательная активность. Она помогает желудочно-кишечному тракту лучше усваивать пищу и поддерживать естественный ритм восстановления клеток. Но и про нюансы питания важно не забывать.
Дуоденит (воспаление двенадцатиперстной кишки). Лечение у детей
В лечении детишек, равно как и взрослых, важно помнить, что симптоматическая терапия (обезболивающая, противовоспалительная, заместительная — ферменты) имеет дело со следствиями. А наша задача — не допустить их повторного (а еще лучше — первичного) появления. Желудочно-кишечный тракт является зеркалом образа жизни в целом, и с физической, и с психоэмоциональной точек зрения. Научные открытия однозначно говорят о тесной физиологической связи между органами пищеварительной системы и головным мозгом. Поэтому, не только неправильное питание (а это понятие имеет и общие принципы, и индивидуальные черты), но и «неправильные» эмоциональные реакции (стрессы) выводят из строя систему усвоения пищи, что сказывается на работе организма в целом.
Чем младше ребенок, тем больше на его состояние влияют привычки и реакции родителей (особенно, мамы). Поэтому главную роль в формировании здоровых привычек играют не столько наставления взрослых, сколько живой пример их собственного поведения.
Источник
Современные подходы к лечению язвенной болезни желудка и двенадцатиперстной кишки
В конце ХХ в. был сделан значительный шаг к изменениям принципов лечения язвенной болезни (ЯБ). Успех современных подходов к терапии связан, прежде всего, с применением новых антисекреторных препаратов и схем эрадикации Helicobacter pylori (НР).
В конце ХХ в. был сделан значительный шаг к изменениям принципов лечения язвенной болезни (ЯБ). Успех современных подходов к терапии связан, прежде всего, с применением новых антисекреторных препаратов и схем эрадикации Helicobacter pylori (НР). В настоящее время фармакотерапия ЯБ включает более 500 различных препаратов и около 1000 их сочетаний. Современная концепция лечения ЯБ предусматривает активную терапевтическую тактику, включающую многокомпонентные лекарственные схемы и длительный прием медикаментов по показаниям.
Важный компонент современной фармакотерапии язвенной болезни — это отсутствие принципиальных различий в подходах к лечению язв желудка и двенадцатиперстной кишки. Основными принципами терапии язвенной болезни являются:
- воздействие на факторы агрессии и/или защиты;
- этиологическая терапия;
- коррекция медикаментозного лечения с учетом сопутствующих заболеваний;
- индивидуальные особенности больного (возраст, масса тела, переносимость используемых медикаментов, активность, т. е. умение себя обслуживать);
- финансовые возможности больного.
- Основные направления в лечении язвенной болезни в период обострения предусматривают:
- этиологическое лечение;
- лечебный режим;
- лечебное питание;
- медикаментозное лечение;
- фитотерапию;
- применение минеральных вод;
- физиотерапевтическое лечение;
- местное лечение долго не заживающих язв.
В настоящее время в патогенезе ЯБ, особенно дуоденальной язвы, большое значение придают инфекционному агенту — H. pylori. Эпидемиологические данные, полученные в различных странах, свидетельствуют о том, что 100% язв двенадцатиперстной кишки и более 80% язв с локализацией в желудке связаны с персистированием НР.
Множество исследований подтверждает, что антихеликобактерная терапия приводит к снижению частоты рецидивов язвенной болезни желудка (ЯБЖ) и двенадцатиперстной кишки (ДПК). Стратегия лечения ЯБ с помощью эрадикации инфекции НР обладает неоспоримыми преимуществами перед терапией всеми группами противоязвенных препаратов, так как обеспечивает длительную ремиссию заболевания и, возможно, полное излечение. Антихеликобактерная терапия хорошо изучена в соответствии со стандартами доказательной медицины [8]. Современные подходы к диагностике и лечению инфекции H. pylori, отвечающие требованиям доказательной медицины, отражены в итоговом документе второго Маастрихтского консенсуса, принятом в сентябре 2000 г. Главными отличиями нынешнего документа от соглашения пятилетней давности являются несколько важных пунктов [5].
- Впервые лечение инфекции H. pylori, а следовательно, и ассоциированных с ней заболеваний вменено в обязанности врачу общей практики, а не специалисту-гастроэнтерологу, как это было принято ранее. К компетенции гастроэнтеролога отнесены лишь те случаи, когда лечение заболевания, в том числе с использованием терапии второй линии, оказалось неудачным, а также случаи, явно требующие вмешательства специалиста.
- Впервые введено двухступенчатое лечение: выбирая схему первой линии, врач одновременно сразу должен планировать резервную терапию.
- Рекомендуется использовать антихеликобактерную терапию у больных функциональной диспепсией, а также в случаях, если планируется проведение длительной терапии нестероидными противовоспалительными препаратами.
- Больным с неосложненной ЯБ ДПК предлагается назначать только рекомендованные курсы антихеликобактерной терапии, без последующего применения антисекреторных препаратов.
Основным критерием для выбора антихеликобактерной терапии служит ее предполагаемая эффективность, обеспечивающая высокий процент эрадикации (более 80%).
Правила и рекомендации Российской гастроэнтерологической ассоциации по лечению инфекции НР к применению антихеликобактерной терапии.
- Если использованная схема лечения не позволила достичь эрадикации, проводить повторно по этой схеме ее не следует.
- Если использованная схема не привела к эрадикации, это означает, что бактерия приобрела устойчивость к одному из компонентов схемы лечения.
- Если применение одной, а затем другой схемы лечения не приводит к эрадикации, то следует определять чувствительность штамма НР ко всему спектру используемых антибиотиков.
Принятие Российской гастроэнтерологической ассоциацией в 1998 г. национальных рекомендаций по диагностике и лечению хеликобактерной инфекции и массовое ознакомление с ними врачей не привели пока к снижению числа стратегических и тактических ошибок в определении показаний к эрадикации и выборе адекватных антихеликобактерных схем (см. таблицу 1) [4].
Таблица 1. Ошибки в лечении НР-инфекции.
| Ошибки в выборе пациента | Ошибки в схемах лечения |
|
|
Что необходимо знать врачу, начинающему проведение антихеликобактерной терапии? Каждому врачу общей практики, особенно со стажем работы более пяти лет, скорее всего, придется преодолеть некий психологический барьер, перед тем как назначить пациенту с язвенной болезнью антибиотики. На сегодняшний день врачи-гастроэнтерологи и терапевты пока по-разному относятся к антихеликобактерной терапии при ЯБ. Необходимо строгое, неукоснительное соблюдение схемы антихеликобактерного лечения [10]. Эффективность их доказана, они соответствуют особенностям НР и фармакокинетике препаратов, известны также побочные эффекты такой терапии.
Лучше не проводить антихеликобактерную терапию вообще, нежели проводить ее неправильно — так как в этом случае быстро развивается устойчивость НР к целому ряду компонентов. В связи с этим пациенту необходимо подробно рассказать о предстоящем лечении и заручиться его согласием на сотрудничество с врачом. Важно также оценить материальные возможности больного. Он должен знать, что благодаря дорогостоящему, однократному лечению удастся добиться стойкой ремиссии у больных ЯБ ДПК в 70–80% случаев, а при ЯБЖ — в 50–60%, что в конечном счете экономически выгодно.
Какую схему эрадикации выбрать? Если имеется язва желудка или ДПК на фоне повышенной кислотопродукции, то предпочтение следует отдать классическим трехкомпонентным схемам на основе блокатора протонного насоса (ИПП) (омепразол и т. д.). Затем возможен переход на разовый прием ИПП без антибактериальных препаратов. Не следует использовать схемы, содержащие нитроимидазолы (метронидазол, тинидазол), если в анамнезе препараты данной группы назначались по другим показаниям.
В настоящее время в России наблюдается резкое увеличение числа штаммов НР, устойчивых к нитроимидазолам [2, 9]. С учетом этого актуальной задачей на сегодняшний день представляется поиск более действенных режимов эрадикации НР. Поэтому в последние годы растет интерес к применению макролидов при лечении НР-ассоциированных заболеваний. Многочисленными работами показана эффективность применения макролидных антибиотиков для лечения НР. Эти препараты обладают высокой способностью проникать в клетки, интенсивно выделяются на слизистые оболочки (СО), что увеличивает их эффективность против НР. Кроме того, у макролидных антибиотиков меньшее число противопоказаний, а также побочных эффектов, у них более высокий процент эрадикации, чем у тетрациклинов, которые также могут накапливаться в клетках [11]. Особенность НР-инфекции заключается в том, что она сопровождается гиперацидностью.
В связи с этим большинство антибиотиков-макролидов подвергается усиленному гидролизу и не может использоваться. Исключение составляет кларитромицин, устойчивый к действию соляной кислоты [11].
Поэтому целью нашего исследования явилась разработка новых схем эрадикационной терапии ЯБ ДПК, ассоциированной с H. pylori, с использованием омепразола (О), а также комбинации амоксициллина (А) и кларитромицина (К). Мы использовали следующую схему эрадикации — ультоп (омепразол) 20 мг два раза в день + фромилид (кларитромицин) 500 мг два раза в день + хиконцил (амоксициллин) 1000 мг два раза в день — курс семь дней. Эрадикация составила 90%. Проведенное исследование показало, что использование фромилида (кларитромицина) эффективно и целесообразно в схемах антихеликобактерной терапиии с применением ИПП.
Данные многочисленных исследований и результаты их метаанализа позволили сделать заключение, что включение антисекреторных препаратов в схемы эрадикации НР-инфекции не только улучшает эрадикацию HP при сочетании с антибиотиками, но и способствует ускорению рубцевания язвы, позволяет быстрее устранить симптомы язвенной диспепсии. Что касается конкретных механизмов повышения эффективности эрадикации вследствие приема антисекреторных препаратов, то, прежде всего, при повышении рН желудочного содержимого снижается показатель минимальной подавляющей концентрации антибиотиков (МПК) и соответственно растет их эффективность. Также повышаются вязкость желудочного сока и концентрация антибиотика в желудочном содержимом, что увеличивает время экспозиции антибактериальных препаратов с бактерией H. pylori [11]. Нами была исследована эффективность ультопа (омепразола) — рН > 4 желудочного содержимого при однократном приеме 20 мг была на протяжении 12–14 ч (см. рисунок 1).
Однако ИПП первого поколения не полностью отвечают практическим запросам клиницистов. Они медленно конвертируются в активную форму и создают максимальный для эрадикации антисекреторный эффект лишь к пятому–восьмому дню терапии. В число препаратов этого класса входят также лансопразол, пантопразол, рабепразол и эзомепразол. Они связываются с ферментами клеточной стенки париетальных клеток — Н+ , К+ -АТФазой, и являются самыми мощными средствами, контролирующими желудочное кислотообразование.
С помощью рН-метрии у НР-негативных добровольцев изучено действие новой лекарственной формы лосек МАПС. После курса лечения этим препаратом антисекреторный эффект
в дневное время оказался даже более выражен, чем при применении пантопразола [9]. Однако фармацевтические компании, продолжавшие поиск новых, более эффективных антисекреторных средств, создали новый препарат — нексиум. Антисекреторный эффект нексиума превосходит по выраженности, быстроте наступления и продолжительности воздействия подобный же эффект омепразола в стандартных дозах 20 и 40 мг, пантопразола 40 мг и лансопразола 30 мг [8].
В связи с вышеизложенным большой интерес представляет новый ИПП — париет (рабепразол) [3]. При лечении ЯБЖ И ДПК рекомендован прием париета в дозе 40 мг один раз в сутки или 20 мг через 12 ч. Наиболее эффективным, быстродействующим антисекреторным и антибактериальным препаратом в схемах эрадикации является париет в дозе 20 мг два раза в день. Его не надо назначать за семь дней до начала лечения антибиотиками, как в случае применения других ИПП, так как надежный антисекреторный эффект достигается уже в первый день лечения (из рекомендаций Российской гастроэнтерологической ассоциации).
К сожалению, наличие у некоторых больных резистентности НР к антибиотикам вынуждает исследователей разрабатывать альтернативные варианты лечения пациентов, страдающих язвенной болезнью, ассоциированной с H. pylori.
Так, нами изучена эффективность эрадикационных схем с применением резервных антибактериальных препаратов. Наилучший результат эрадикации (90%) был достигнут при использовании схемы: де-нол 240 мг два раза в день, 14 дней + тетрациклин 1 г/сут и фуразолидон 200 мг два раза в день, семь дней.
Достаточно часто встает вопрос о необходимости проведения эрадикационной терапии у лиц пожилого и старческого возраста. На сегодняшний день это можно связать с тем, что при длительной персистенции НР развиваются кишечная метаплазия и атрофия слизистой желудка, увеличивается риск развития карциномы желудка. Возрастные особенности ферментативной активности и атрофические процессы в СО желудочно-кишечного тракта также изменяют скорость биотрансформации лекарственных средств, нарушают их всасывание. Отмечено, что концентрация ранитидина повышается у пациентов старше 60 лет с сопутствующей патологией гепатопанкреатобилиарной области [1].
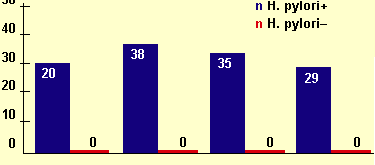
«Ахилесовой пятой» консервативного лечения язвенной болезни является, как известно, высокая частота осложнений. Доказано, что эрадикация НР полностью предотвращает осложнения язвенной болезни. Так, в ходе четырех крупных исследований изучалось течение язвенной болезни у пациентов, у которых она манифестировала кровотечением (см. рисунок 2). Как видно, из представленных данных, любой другой вид лечения не исключает опасности повторного кровотечения, — в течение года после предыдущего кровотечения оно рецидивирует примерно у каждого третьего больного. В случае же эрадикации НP кровотечения не повторяются вовсе (см. рисунок 2).
| Рисунок 2. Частота рецидивов кровотечений после курса эрадикационной терапии. |
 |
Оценка эффективности эрадикации проводится после завершения лечения и направлена на выявление вегетативных и кокковых форм Н.pylori. В «Рекомендациях» четко определяется схема проведения этого этапа диагностики:
- сроки проведения — не ранее, чем через четыре-шесть недель после окончания курса противохеликобактерной терапии, либо после лечения сопутствующих заболеваний любыми антибиотиками или антисекреторными средствами;
- диагностика эрадикации осуществляется при помощи как минимум двух из указанных диагностических методов, причем при использовании способов, делающих возможным непосредственное обнаружение бактерии в биопсийном материале (бактериологический, гистологический, уреазный). Необходимо исследование двух биоптатов из тела желудка и одного биоптата из антрального отдела.
Нельзя недооценивать роль антацидных препаратов в лечении ЯБЖ и ДПК. Данные препараты, известные еще с глубокой древности, понижают кислотность желудочного сока за счет химического взаимодействия с кислотой в полости желудка. Предпочтение отдается не всасывающимся антацидам — альмагель, маалокс, фосфалюгель, тальцид, рутацид. При обострении ЯБЖ и ДПК в комплексном лечении мы использовали рутацид в дозе 500 мг три раза в день + одна таблетка перед сном. На фоне приема этого средства симптомы желудочной диспепсии исчезали
к концу первого-второго дня лечения. Несмотря на введение в медицинскую практику современных ингибиторов желудочной секреции антациды сохраняют значение как эффективное средство лечения больных с ЯБЖ и ДПК.
В результате лечения должна быть достигнута полная клинико-эндоскопическая ремиссия, при отрицательных результатах НР-тестирования.
Следует отметить, что мы очень редко сталкиваемся со случаями, когда у больного имеется изолированная язва. Лечение сочетанной патологии сопряжено с рядом проблем.
Иногда консервативная терапия оказывается неэффективной. Это может быть обусловлено двумя факторами: часто рецидивирующим течением язвенной болезни и формированием рефрактерных гастродуоденальных язв. Проведенный анализ выявил причины частых рецидивов в течении ЯБ, это — НР-инфекция, прием нестероидных противовоспалительных препаратов, наличие осложнений ЯБ в анамнезе, а также низкая комплаентность. В качестве факторов, способствующих формированию рефрактерных гастродуоденальных язв, могут выступать вышеперечисленные причины, а также скрыто протекающий синдром Золлингера-Эллисона.
В заключение следует еще раз подчеркнуть крайнюю важность разработки отечественных стандартов лечения ЯБЖ И ДПК и скорейшего их внедрения в практику врача — терапевта и гастроэнтеролога. Важные аргументы в пользу проведения антихеликобактерного лечения получены при оценке соотношения стоимость/эффективность. ЯБ широко распространена и характеризуется хроническим рецидивирующим течением. Эрадикация H. pylori снижает как прямые, так и косвенные затраты при ЯБ, при этом исключается необходимость дорогостоящего поддерживающего лечения антисекреторными препаратами, снижается риск повторных обострений, возникновения осложнений и, в ряде случаев, хирургическое лечение.
Таким образом, современная медикаментозная терапия ЯБ ДПК и ЯБЖ может обеспечить безрецидивное течение этих заболеваний и избавить больных от осложнений. При этом в большинстве случаев амбулаторного лечения оказывается достаточно. Успех терапии зависит не только от назначения оптимальной лекарственной комбинации, но и, в значительной степени, от ее реализации с участием больного.
Литература.
- Верткин А. Л., Машарова А. А. Лечение язвенной болезни в современной клинике // Лечащий врач, октябрь 2000, №8. — С. 14-19.
- Григорьев П. Я., Яковенко Э. П., Агафонова А. и др. Пилорический геликобактериоз: диагностика, лечение // Лечащий врач, июнь 2002, №6. — С. 3-8.
- Еращенко П. П., Снегова Е. А., Чурилин Ю. Ю. Фармакоэкономическое обоснование применения рабепразола (Париета) при язвенной болезни // Клиническая фармакология и терапия, 2001, 10 (1). — С. 42-46.
- Ивашкин В. Т. Профилактика и лечение хронических заболеваний верхних отделов желудочно — кишечного тракта. — М.: «МЕДпресс — информ», 2002. — С. 127.
- Исаков В. А, Щербаков П. Л. Комментарии к Маастрихтскому соглашению». — 2, 2000//V Международный симпозиум «Диагностика и лечение заболеваний, ассоциированных с H. pylori»., Педиатрия, №2, 2002. — С. 5-7.
- Кокуева О. В., Степанова Л. Л., Усова О. А. и др. Фармакотерапия язвенной болезни с учетом сопутствующей патологии желудочно-кишечного тракта // Экспериментальная и практическая гастроэнтерология, 1/2002. — С. 49-52.
- Кольцов П. А., Задионченко В. С. Фармакотерапия хронических заболеваний органов пищеварения //Практическое руководство. — М., 2001. — С. 200.
- Лапина Т. Л., Ивашкин В. Т. Современные подходы к лечению язвенной болезни желудка и двенадцатиперстной кишки // Российский медицинский журнал. — Т. 3, №1, 2001. —
- 10-15.
- Лапина Т. Л. Современные подходы к лечению кислотозависимых и H. pylori — ассоциированных заболеваний // Клинические перспективы гастроэнтерологии, гепатологии. 1, 2001. —
- 21-27.
- Пиманов С. И. Эзофагит, гастрит, и язвенная болезнь — Н. Новгород, 2000. — 376 с.
- Страчунский Л. С., Козлов С. Н. Макролиды в современной клинической практике. — Смоленск, 1998. — 303 с.
И. В. Маев, доктор медицинских наук, профессор МГМСУ, Москва
Источник