Группы здоровья у детей: комплексная оценка состояния здоровья
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Комплексную оценку состояния здоровья детей проводят с 3-летнего возраста.
Система комплексной оценки состояния здоровья основана на четырёх притих критериях:
- наличие или отсутствие функциональных нарушений и/или хронических заболеваний (с учётом клинического варианта и фазы течения патологического процесса);
- уровень функционального состояния основных систем организма;
- степень сопротивляемости организма неблагоприятным внешним воздействиям;
- уровень достигнутого развития и степень его гармоничности.
Основной метод получения характеристик, позволяющих комплексно оценить состояние здоровья, — профилактический медицинский осмотр.
Комплексная оценка состояния здоровья каждого ребёнка или подростка с формализацией результата в виде определения группы здоровья происходит с обязательным учётом всех перечисленных критериев.

Основные группы здоровья детей
В зависимости от состояния здоровья детей можно отнести к следующим группам:
- 1-я группа здоровья — здоровые дети, имеющие нормальное физическое и психическое развитие, не имеющие анатомических дефектов, функциональных и морфофункциональных отклонений;
- 2-я группа здоровья — дети, у которых нет хронических заболеваний, но имеются некоторые функциональные и морфофункциональные нарушения, реконвалесценты, особенно перенёсшие тяжёлые и средней тяжести инфекционные заболевания; дети с общей задержкой физического развития без эндокринной патологии (низкий рост, отставание по уровню биологического развития), дети с дефицитом массы тела (масса менее М-1σ) или избыточной массой тела (масса более М+2σ). Также в данную группу включают детей, часто и/или длительно болеющих острыми респираторными заболеваниями; детей с физическими недостатками, последствиями травм или операций при сохранно соответствующих функций;
- 3-я группа здоровья — дети, страдающие хроническими заболеваниями в стадии клинической ремиссии, с редкими обострениями, сохранёнными или компенсированными функциональными возможностями, при отсутствии осложнений основного заболевания. Так в эту группу относят детей с физическими недостатками, последствиями травм и операций при условии компенсации соответствующих функций, причём степень компенсации не должна ограничивать возможность обучения или труда ребёнка, в том числе подросткового возраста;
- 4-я группа здоровья — дети, страдающие хроническими заболеваниями в активной стадии и стадии нестойкой клинической ремиссии с частыми обострениями, с сохранёнными или компенсированными функциональными возможностями или неполной компенсации функциональных возможностей, с хроническими заболеваниями в стадии ремиссии, но ограниченными функциональными возможностями, возможны осложнения основного заболевания, основное заболевание требует поддерживающей терапии. Также в эту группу относят детей с физическими недостатками, последствиями травм операций с неполной компенсацией соответствующих функций, что в определённой мере ограничивает возможность обучения или труда ребёнка;
- 5-я группа здоровья — дети, страдающие тяжёлыми хроническими заболеваниями, с редкими клиническими ремиссиями, частыми обострениями, непрерывно рецидивирующим течением, с выраженной декомпенсацией функциональных возможностей организма, наличии осложнений основного заболевания, требующими постоянной терапии; дети-инвалиды; дети с физическими недостатками, последствиями травм и операций с выраженным нарушением компенсации соответствующих функций и значительным ограничением возможности обучения или труда.
Отнесение больного ребёнка или подростка ко 2-, 3-, 4- или 5-й групп здоровья осуществляет врач с учётом всех приведённых критериев и признаков. Врач-специалист на основании анализа данных, содержащихся в истории развития ребёнка, медицинской карте ребёнка для образовательных учреждений, результатов собственного осмотра, а также инструментальных и лабораторных исследований выносит (по своей специальности) точный клинический диагноз с указанием основного заболевания (функционального нарушения), его стадии, варианта течения, степени сохранности функций, наличия осложнений, сопутствующих заболеваний либо заключение «здоров».
Комплексную оценку состояния здоровья ребёнка на основании заключений специалистов и результатов собственного обследования дает врач-педиатр, возглавляющий работу медицинской бригады, проводящей профилактический осмотр.
Детям с впервые заподозренными в момент осмотра заболеваниями или функциональными нарушениями (а также с подозрением на изменившийся характер течения болезни, уровень функциональных возможностей, (появление осложнений) по результатам профилактического медицинского осмотра комплексную оценку состояния здоровья не дают. В таких случаях необходимо проведение диагностического обследования в полном объёме. После получения результатов обследования выносят уточнённый диагноз и дают комплексную оценку состояния здоровья.
Все дети, независимо от группы здоровья, ежегодно проходят скрининговое исследование, по результатам которого уточняют необходимость дальнейшего педиатрического осмотра.
Дети, отнесённые к 1-й группе здоровья, проходят профилактические медицинские осмотры в полном объёме в сроки, определённые действующими нормативно-методическими документами.
Контроль состояния здоровья детей, отнесённых ко 2-й группе здоровья, осуществляет врач-педиатр при профилактических медицинских осмотрах и ежегодно.
Дети, отнесённые к 3-4-й группе здоровья, проходят профилактические медицинские осмотры в соответствующие возрастные периоды. Кроме того, контроль состояния их здоровья и оценку эффективности лечебных и реабилитационных мероприятий осуществляют на основании результатов диспансерного наблюдения.
Результаты комплексной оценки состояния здоровья в качестве скрининга могут сыграть роль в решении прикладных задач поддержания здоровья детей — отнесение к определённым группам для занятия физической физкультурой, спортивный отбор, решение экспертных вопросов в отношении их профессионального выбора, военной службы и др.
Комплексная оценка состояния здоровья детей до 3 лет жизни происходит в соответствии с приказом М3 СССР № 60 от 19.01.1983 г. и дополнениями 2002-2003 гг. При этом учитывают:
- особенности онтогенеза (данные генеалогического, биологического.
- социального анамнеза);
- физическое развитие;
- нервно-психическое развитие;
- уровень резистентности;
- функциональное состояние организма;
- аличие или отсутствие хронических заболеваний или врождёнж пороков развития.
Генеалогический метод — сбор родословных, т.е. прослеживание признака или болезни в семье, в роду с указанием типа родственных связей меж членами родословной.
Для скрининговой количественной оценки отягощённости генеалогического анамнеза используют показатель, называемый индексом отягощённости наследственного анамнеза (Jor), который можно рассчитать по формуле Jor = общее число больных родственников (о заболеваниях которых есть сведения, включая пробанда) / общее число родственников (о состоянии здоровья которых есть сведения, включая пробанда).
- 0-0,2 — отягощённость генеалогического анамнеза низкая;
- 0.3-0.5 — отягощённость умеренная;
- 0.6-0.8 — отягощённость выраженная;
- о 0,9 и выше — отягощённость высокая.
Дети с выраженной и высокой отягощённостью относятся к группе риска по предрасположенности к тем или иным заболеваниям.
Биологический анамнез включает сведения о развитии ребёнка в различные периоды онтогенеза.
- Антенатальный период (раздельно течение 1-й и 2-й половины беременности):
- токсикозы 1-й и 2-й половины беременности;
- угроза выкидыша;
- экстрагенитальные заболевания у матери;
- о профессиональные вредности у родителей;
- отрицательная резус-принадлежность матери с нарастанием титра антител;
- хирургические вмешательства;
- вирусные заболевания во время беременности;
- посещение женщиной школы матерей по психопрофилактике родов.
- Интранатальный и ранний неонатальный периоды (первая неделя жизни):
- характер течения родов (длительный безводный период, стремительные роды);
- пособие в родах;
- оперативное родоразрешение (кесарево сечение и др.);
- оценка по шкале Апгар;
- крик ребёнка;
- диагноз при рождении и выписке из родильного дома;
- срок прикладывания к груди и характер лактации у матери;
- срок вакцинации БЦЖ;
- время отпадения пуповины;
- состояние ребёнка при выписке из родильного дома;
- состояние матери при выписке из родильного дома.
- Поздний неонатальный период:
- родовая травма;
- асфиксия;
- недоношенность;
- гемолитическая болезнь новорождённого;
- острые инфекционные и неинфекционые заболевания;
- поздний перевод на искусственное вскармливание;
- пограничные состояния и их длительность.
- Постнатальный период:
- повторные острые инфекционные заболевания; наличие рахита;
- наличие анемии;
- расстройства питания тканей в виде дистрофии (гипотрофия или паратрофия);
- наличие диатезов.
Сведения о биологическом анамнезе участковый врач-педиатр получает из выписок родильного дома и других медицинских учреждений, бесед с родителями.
При наличии одного и более факторов риска в каждом из пяти перечисленных периодов онтогенеза следует говорить о высокой отягощённости биологического анамнеза. Наличие факторов риска в 3-4 периодах свидетельствует о выраженной отягощённости (группа высокого риска по биологическому анамнезу); в двух периодах — об умеренной отягощённости (группа риска по биологическому анамнезу); в одном периоде — о низкой отягощенности (группа внимания по биологическому анамнезу). Если факторы риска отсутствуют во всех периодах развития ребёнка, то биологически анамнез считают неотягощённым.
Степени неблагополучия в периодах внутриутробного развития ребёнка можно косвенно судить по уровню его стигматизации. К стигмам дизэмбриогенеза относятся малые аномалии развития соединительной ткани (МАР), не приводящие к органическим или функциональным нарушениям определенного органа. В норме количество стигм составляет 5-7. Превышение порога стигматизации следует расценивать как фактор риска ещё не проявившейся патологии.
- полнота семьи;
- возраст родителей;
- образование и профессия родителей;
- психологический микроклимат в семье, в том числе в отношении к ребёнку;
- наличие или отсутствие в семье вредных привычек и асоциальных форм поведения;
- жилищно-бытовые условия;
- материальная обеспеченность семьи;
- санитарно-гигиенические условия воспитания ребёнка.
Данные параметры могут быть использованы для выделения социально неблагополучных семей и детей групп социального риска.
В форме 112/у в случае благополучного анамнеза следует писать кратко «Социальный анамнез благополучный». В случае неблагополучного aнaмнеза следует указать параметры, имеющие отрицательную характеристику. Неблагополучный социальный анамнез негативно сказывается на нервно-психическом развитии ребёнка, в дальнейшем может привести к неправильному формированию личности человека.
Источник
Будет ли здоровым ваш будущий ребенок?
Новорожденные дети совершенно беззащитны. Они болеют самыми серьезными заболеваниями, причем болеют во многом из-за того, что… родились у своих родителей. Например, родители передают им какие-либо генетические заболевания, или мама нарушает режим вынашивания, а может мама вдруг сама заболела во время беременности, что сказывается и на малыше. Поэтому со всей внимательностью надо отнестись к возможности исследовать здоровье ребенка как можно раньше. Пока он еще не родился.
Как предотвратить беду?
Патологии и заболевания у малышей могут быть самими разными и самими тяжелыми, но если врожденный порок сердца можно исправить операцией, отклонения при недоношенности нормализовать с помощью специальной аппаратуры, то рождение ребенка с нарушениями физического и нервно-психического развития, детским церебральным параличом, умственной отсталостью и другими неврологическими врожденными расстройствами не поддаются коррекции. И это большая беда. Мало кто из родителей готов спокойно воспринять рождение такого ребенка, и тем более, ухаживать за ним, обеспечивая ему должный медицинский уход, занимаясь его психической коррекцией, при этом верить в лучшее и не вопрошать постоянно небеса «за что»? Наверное, поэтому многие родители отказываются от больных детей, хотя большая их часть все-таки имеет мужество и огромное чувство ответственности, чтобы самостоятельно воспитать их. Особенно сильными и особенно любящими, как правило, оказываются мамы, которые десятки лет опекают сына или дочь, а те. Те остаются вечными детьми, обреченными на то, что их умывают, причесывают и кормят с ложки всю жизнь, а в некоторых случаях еще и меняют им подгузники. А такие дети, от которых отказались родители, определив на лечение и содержание государства, ведут в специальных интернатах совсем уж растительное существование, лежа в кроватках с высокими бортиками, практически не понимая ничего, что вокруг происходит, а в худших случаях, перенося еще и мучительные боли.
Между тем, сегодня есть масса новейших методов и неонатальной (в первые месяцы после рождения) и перинатальной (в период внутриутробного развития) диагностики. В частности многие методы перинатальной диагностики позволяют даже на довольно ранних сроках беременности определить – грозят ли будущему ребенку те заболевания, которые сделают его неполноценным человеком. А уж решать, рожать ли такое дитя, или же прерывать беременность могут сами родители. Их полное право решить, например, что ребенок им нужен любым – с синдромом Дауна или олигофренией или же, что они не хотят производить на свет ребенка для того, чтобы мучился и он, и они сами.
С их помощью есть возможность тщательно исследовать новорожденного, чтобы вовремя обнаружить предпосылки целого ряда заболеваний и дисфункций нервной системы, и особенно (что самое важно) разные по степени тяжести и локализации поражения головного мозга: отек, ишемию, гидроцефалию, кровоизлияния, атрофию и пр. Именно они являются самой частой причиной смерти новорожденных, а если не смерти, то тяжелых последствий для детского здоровья.
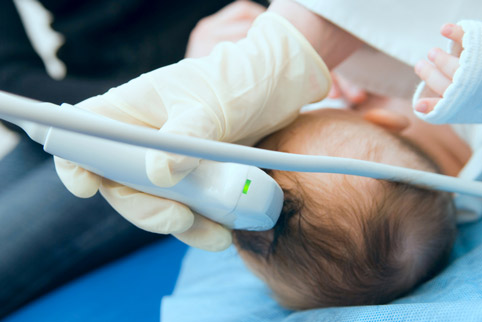
Одним из методов, определяющих такие отклонения является, например, нейросонография – метод эхографической визуализации головного мозга новорожденного ребенка и ребенка раннего возраста (до 1 года). Ряд функциональных отклонений, обнаруженных вовремя с помощью этого и других методов (УЗИ, реография и др.) может быть скорректирован с помощью специальных препаратов. Таким образом, процент больных в неонатальном периоде детей к году их жизни значительно снижается. Хотя не все отклонения поддаются, конечно, лечению. Например, наиболее неблагоприятными в прогнозе являются т.н. пери- и интравентрикулярные кровоизлияния, возникающие, как правило, у недоношенных детей, при которых кровь распространяется на ряд отделов головного мозга. Они чреваты такими осложнениями, как ДЦП, гидроцефалия, задержка психомоторного развития и, в тяжелых случаях, летальный исход. Но даже при таком диагнозе вовремя начатая адекватная терапия (нормализация мозгового кровотока, внутричерепного и артериального давления, режим легочной вентиляции и пр.) позволяет вылечивать до 90 % детей с легкими, примерно 60% со средними и до 15 % детей с тяжелыми кровоизлияниями.
Если родителей после выписки из роддома беспокоит хотя бы какая-то малость в поведении младенца, а особенно:
- признаки гипервозбудимости
- изменение характера крика
- выбухание большого родничка или его напряжение
- аномальные движения глазных яблок
- двигательные расстройства или судороги
- постоянные срыгивания, неустойчивый стул
- выраженная убыль массы тела
- нарушения терморегуляции (повышенная или пониженная температура)
немедленно надо обратиться за медицинской помощью и попросить провести все возможные исследования нервной системы.
Внутриутробные исследования направлены, прежде всего, на регистрацию хронической и острой гипоксии плода, которая чаще всего и является причиной многих нарушений работы ЦНС. Методы перинатальных исследований следующие:
- исследование биофизического профиля плода: изучение его сердечной деятельности, его двигательной и дыхательной активности, мышечного тонуса, количества околоплодных вод, степени зрелости плаценты и др.;
- допплерометрия плодового кровотока позволяет проводить анализ кривых скоростей кровотока в маточных артериях, артерии пуповины, аорте и средней мозговой артерии плода и выявить выраженное нарушение плодово-плацентарного кровообращения у матери.
- ультразвуковая фетометрия и плацентометрия (ультразвуковое определение размеров плода и плаценты) наряду с исследованиями маточно-плацентарного и плодово-плацентарного кровотока позволяют на ранних сроках выявить хроническую гипоксию.
Установленная гипоксия служит показанием к родам путем кесарева сечения, но даже это не всегда спасает ребенка от последующих патологий центральной нервной системы. Что это значит? Это значит, что все усилия и будущих родителей и врачей должны сфокусироваться на еще более ранних исследованиях здоровья плода – то есть раннего фетогенеза и эмбрионогенеза в I триместре беременности. Чтобы вовремя выявить все риски на ранних сроках беременности, следует пройти следующие исследования:
- медико-генетическое консультирование
- исследования на выявление внутриутробного инфицирования
- динамическую эхографию, в том числе – трансвагинальную
Казалось бы – зачем проверять «на всякий случай» эмбрион у совершенно здоровых родителей? В том-то и дело, что еще 10 лет назад группой риска считались лишь беременные старше 35 лет (риск рождения ребенка с синдромом Дауна) и те, у кого уже есть в семье дети с врожденными аномалиями развитиями и наследственными патологиями. Их и обследовали. А потом провели статистическое исследование малышей с патологиями, и выявили, что у этих групп риска рождается лишь 10% таких детей. Остальные 90% рождались в тех семьях, у которых, казалось бы, не было ни малейшего повода обращаться за помощью к генетикам и исследовать эмбрион на ранних сроках. Это дало толчок для дополнительной работы по расширению группы риска. По ее итогам тех, кого обязательно направляют на генетическую консультацию, стало намного больше.
- угроза прерывания беременности с ранних сроков
- профессиональные вредности, неблагоприятные экологические факторы
- самопроизвольные выкидыши в анамнезе
- вирусные инфекции во время беременности
- возраст матери старше 35 лет
- вредные привычки (алкоголизм, наркомания)
- наличие в семье ребенка с врожденным пороком развития
- наследственные заболевания в семье
- прием лекарственных препаратов в ранние сроки беременности
- кровнородственные браки
Что требуется от родителей? Ничего сложного! Мамочке надо вовремя встать на учет в консультацию. Хотя там и очереди и «на анализы гоняют», но анализы нужны, прежде всего, для того, чтобы мониторить здоровье самой мамы и ее плода. В беседе с врачом не скрывать ничего из своего образа жизни, истории по своим предыдущим беременностям, наличию родственников с серьезными заболеваниями и т.д. Соблюдать все предписания врача, касающиеся режима дня и питания и осторожности.
Приходит время ответственного материнства, и согласитесь, давно пора!
Источник