Дискинезия желчевыводящих путей у детей
Статья обновлена: 2020-01-05
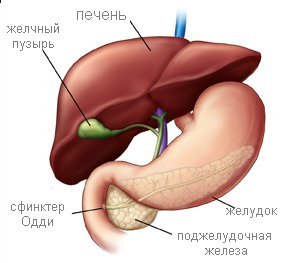
Дискинезия желчевыводящих путей — это заболевание, при котором нарушается работа ( сокращение ) желчного пузыря и его протоков и сфинктера Одди, в результате чего возникают проблемы с выведением желчи. Дискинезия желчевыводящей системы — является одним из самых частых заболеваний в детском возрасте.
Печень обеспечивает пищеварительный процесс желчью, а поджелудочная железа — панкреатическим соком. Эти важные химические вещества поступают в тонкую кишку, чтобы помочь пищеварению. Поток этих веществ контролируется мышцей, которая называется сфинктер Одди. Сфинктер — это мышца, которая находясь, практически, все время в активном состоянии, открывается и закрывается. Когда она работают правильно, сфинктер Одди открывается, чтобы пропустить желчь ( со скоростью 4–5 капель в минуту) и панкреатический сок, а затем снова закрывается, препятствуя обратному поступлению кишечного содержимого в желчные и панкреатические протоки. В состоянии, называемом дисфункция сфинктера Одди, сфинктер не открывается, когда должен.
Различают следующие варианты дискинезии желчевыводящих путей:
- по локализации — дисфункции желчного пузыря и сфинктера Одди;
- по этиологии — первичные и вторичные;
- по функциональному состоянию — гипокинетическую (гипомоторную) и гиперкинетическую (гипермоторную).
Дискинезии желчного пузыря чаще всего являются проявлением вегетативных дисфункций, однако могут возникать на фоне поражения желчного пузыря (при воспалении, изменении состава желчи, холелитиазе), а также при заболеваниях других органов пищеварения. У детей первого года жизни функциональные нарушения чаще всего являются проявлением перинатальных поражений центральной нервной системы в структуре вегето-висцерального синдрома или натальной травмы спинальных отделов нервной системы.
В более старшем возрасте к развитию нарушений желчевыводящих путей приводят вегетативные расстройства, неврозы, психоэмоциональные нарушения, нарушения режима питания, гипотония, пищевая аллергия, паразиты и хронические заболевания пищеварительной системы, нарушения режима питания, курение, алкоголь и др.
К предрасполагающим фактора нарушений относят аномалии формы желчных путей — перегибы. Перегибы могут затруднять отток желчи. В процессе роста ребенка перегибы могут появляться и исчезать.
Симптомы дискинезии желчного пузыря
Основным симптомом дискинезии является боль, тупая или острая, после еды и после нагрузки с типичной иррадиацией — вверх, в правое плечо. Могут быть тошнота, рвота, горечь во рту, признаки холестаза, увеличение печени, болезненность при надавливании, часто наблюдается неприятный запах изо рта. Болезненность при надавливании наблюдается в области правого подреберья, в эпигастральной области и в зоне Шоффара.
Симптомы гиперкинетической и гипокинетической формы дискинезии желчного пузыря имеют некоторые отличия.
Гиперкинетическая форма дискинезии желчного пузыря.
Характер болей кратковременный, приступообразный. Локализация боли — около пупка или в правом подреберье. После физической или эмоциональной нагрузки боль может усиливаться. Диспептический синдром (вздутие живота, запор, распирание или тяжесть в области желудка, тошнота, отрыжка, изжога) незначительный или умеренно выражен. Печень не увеличена.
Гипокинетическая формы дискинезии желчного пузыря.
Характер болей — тупые, ноющие, постоянные боли в правом подреберье. Боли усиливаются после приема жареной или жирной пищи. Диспептический синдром выражен. Печень увеличена.
Дифференциальную диагностику дискинезии проводят с органическими поражениями желчного пузыря: холециститом, панкреатитом, язвенной болезнью, паразитарной инвазией.
Симптомы дисфункции сфинктера Одди
Симптомы дисфункции сфинктера Одди включают: боль в животе (самый распространенный симптом), тошнота, рвота, лихорадка, озноб, диарея. Читайте больше в статье «Дисфункции сфинктера Одди и их лечение».
Лечение дискинезии желчного пузыря
Лечение начинается после медицинского обследования ребенка и зависит от формы дисфункции и характера основного заболевания. Лечение должно быть комплексным.
Важную роль в лечении играют рациональный режим дня, нормализация режима труда и отдыха. Физиологическая длительность ночного сна в подростковом возрасте составляет 8 часов в сутки, у младших школьников 9–10 часов. При выраженном астеническом синдроме рекомендуется дополнительный дневной сон. Физическая активность — умеренная. Следует избегать физического переутомления и стрессовых ситуаций.
Существенное повреждающее действие на центральную нервную и вегетативную систему оказывает электромагнитное излучение, в связи с чем необходимо ограничивать время просмотра телепередач и работы за компьютером до 2–3 часов в день.
Особое внимание уделить правильному питанию. Прием пищи должен быть 5-6 раз в день, небольшими порциями. Рекомендуются нежирные сорта птицы и мяса, нежирные молочные продукты. Не рекомендуется употреблять продукты в холодном виде — это может вызвать спазм желчевыводящих путей. Исключить: жареное, маринады, копченности, грибы, шоколад, крепкие бульоны, газированные напитки. Рекомендуется диета № 5.
При гиперкинетической форме заболевания назначают нейротропные средства с седативным действием ( валериана, бром, персен). Валериану в таблетках по 20 мг назначают: детям раннего возраста — по 1/2 таблетки, 4-7 лет — по 1 таблетке, старше 7 лет — по 1-2 таблетки 3 раза в сутки.
Для снятия болей используют спазмолитики: но-шпа, папаверин; мебеверин (дюспаталин) — с 6 лет, пинаверия бромид (дицетел) — с 12 лет. Но-шпу в таблетках по 40 мг назначают при болях детям 1-6 лет — по 1 таблетке, старше 6 лет — по 2 таблетки 2-3 раза в сутки. Папаверин (таблетки по 20 и 40 мг) детям с 6 мес — по 1/4 таблетки, увеличивая дозу до 2 таблеток 2-3 раза в сутки к 6 годам.
Желчегонные средства: холензим, аллохол, берберин, — назначают курсом 2 нед в месяц в течение 6 месяцев. Желчь + порошок поджелудочной железы и слизистой оболочки тонкой кишки (холензим) в таблетках по 500 мг назначают: детям 4-6 лет — по 100-150 мг, 7-12 лет — по 200-300 мг, старше 12 лет — по 500 мг 1-3 раза в сутки. Активированный уголь + желчь + листья крапивы двудомной + луковицы чеснока посевного (аллохол) детям до 7 лет назначают по 1 таблетке, старше 7 лет — по 2 таблетки 3-4 раза в сутки в течение 3-4 нед, курс повторяют через 3 месяца.
Травы, обладающие желчегонным действием: сушеница топяная, артишок посевной, аир болотный, бессмертник песчаный, одуванчик лекарственный, барбарис обыкновенный, мята перечная, кукурузные рыльца, шалфей лекарственный и др. Курс фитотерапии в среднем составляет 1 месяц.
Рекомендуют электрофорез папаверина, новокаина, тепловые процедуры (парафиновые и озокеритовые аппликации) на область печени.
В питании, кроме общих рекомендаций, описаных выше, необходимо ограничить прием продуктов, стимулирующих отделение желчи: яйца, пряности, растительное масло.
При гипокинетической форме рекомендуют нейротропные средства стимулирующего действия: настойку женьшеня, экстракт алоэ, пантокрин, элеутерококк по 1-2 капли на год жизни 3 раза в сутки.
Показаны холекинетики (домперидон, магния сульфат и др.), ферменты.
В питании рекомендован прием продуктов, стимулирующих отделение желчи: яйца, пряности, растительное масло, овощи, фрукты.
При спазме сфинктера Одди терапия включает холеспазмолитики (дюспаталин, дротаверин, папаверина гидрохлорид), ферменты. При недостаточности сфинктера Одди — прокинетики (домперидон), а также про- и пребиотики при микробной контаминации тонкой кишки.
Как сделать тюбаж?
Хорошим дренажным действием обладают тюбажи. Тюбажи назначаются только после купирования спастического состояния сфинктеров. Тюбажи (слепое зондирование) назначают 1-2 раза в неделю (на курс — 10-12 процедур). Процедура позволяет улучшить отток желчи из пузыря и восстановить его мышечный тонус. Для тюбажа можно использовать: 15–20 мл 33% теплого раствора сернокислой магнезии, или 2 яичных желтка, или теплое оливковое (кукурузное масло), или 100–200 мл 10% раствора сорбита, ксилита, или минеральные воды («Ессентуки» № 17, «Нафтуся», «Арзни», «Увинская»).
Процедуру проводят после ночного сна. Минеральную воду используют негазированную, подогретую до 35-36 °C. Количество — 3 мл на 1 кг веса ребенка. На тощак дать ребенку выпить минеральную воду (или другой состав для тубажа), положить на правый бок, к правому подреберью положить теплую грелку. Во время процедуры для открытия сфинктера Одди делать по 2–3 глубоких вдоха каждые 5 минут. Время проведения процедуры — 1-2 часа ( не менее 45 минут).
Источник
Что нужно знать о дискинезиях желчевыводящих путей?
Дискинезии желчевовыдящих путей часто путают с желчнокаменной болезнью и холециститом. Как на самом деле проявляется этот комплекс симптомов, стоит ли паниковать при любой боли в правом подреберье и какие медицинские тонкости есть в лечении дискинезий? Об этом рассказывает практикующий врач-гастроэнтеролог калининградского медицинского центра Class Clinic Робия Дамировна Арабова.
Что такое дискинезии желчевыводящих путей, как они проявляются?
На самом деле дискинезии желчного пузыря (сокращенно ДЖВП) — это не отдельный ярко выраженный симптом, а комплекс симптомов. Возникают они из-за того, что нарушается сократительная функция желчного пузыря и тонус сфинктеров желчевыводящих путей. Сокращения могут быть либо недостаточно сильными, либо, наоборот, сильнее, чем нужно. Соответственно, желчь в двенадцатиперстную кишку выделяется либо в недостаточном объеме, либо чрезмерно.
Проявляются дискинезии по-разному, в зависимости от типа нарушения моторики. Чаще всего возникают боли в правом подреберье или области желудка, различного характера, иногда ночные. Боли могут иррадиировать (отдавать) под правую лопатку или могут быть опоясывающими. Диспепсический синдром проявляется тошнотой, иногда рвотой, горечью во рту, вздутием живота, запорами. Также характерны повышенная утомляемость, раздражительность, нарушения сна.
Могу ли я как-то предположить заранее, возникнут ли у меня дискинезии желчевыводящих путей? Кто находится в группе риска?
Если говорить о первичных ДЖВП, то они развиваются у людей с вегетативной дисфункцией, тревожными расстройствами, чаще у женщин, и часто уже в подростковом, молодом возрасте. Вторичные ДЖВП возникают при таких заболеваниях пищеварительного тракта, как гепатиты, холециститы, язвенная болезнь 12-перстной кишки, при желчнокаменной болезни, после удаления желчного пузыря. Играют роль беременность, прием контрацептивов, длительное голодание или соблюдение строгой диеты, наличие сахарного диабета, гипотиреоза и некоторых других хронических заболеваний.
Может ли это заболевание возникнуть, если соблюдать жесткие диеты или, наоборот, есть много жирной пищи? Взаимосвязано ли оно как-то с образом жизни?
Боли при ДЖВП могут провоцироваться, к примеру, приемом жирной, острой пищи, а могут — психоэмоциональным напряжением. Получается своего рода две группы предпосылок.
Я уже упомянула, что в развитии ДЖВП играют роль нерегулярное питание, голодание, соблюдение диет. Например, строгая диета с полным исключением жиров может провоцировать снижение моторной функции желчного пузыря. Кроме того, нарушения моторики желчного пузыря и желчевыводящих путей могут возникать, если злоупотреблять перекусами «на ходу», «фастфудом», при обильных приемах пищи перед сном, влияет и малоподвижный образ жизни, и ожирение. Но достаточно часто дискинезии встречаются и при совершенно правильном образе жизни и питании — при наличии тревожных расстройств, у акцентуированных личностей. Психоэмоциональное состояние при этом заболевании очень важно, и его нельзя сбрасывать со счетов.
Могут ли дискинезии желчевыводящих путей проявляться ночными болями в животе?
Ночные боли в животе — это очень тревожный симптом, когда нужно сразу обратиться к врачу. Это может быть проявление как дискинезий, так и язвенной болезни, холецистита, острого панкреатита. При их обострении нужна срочная медицинская помощь. А вообще, ко врачу нужно обращаться во всех случаях, когда болевой синдром возник впервые и неясна его причина. Особенно при интенсивных болях в животе, сопровождающихся рвотой или повышением температуры.
Какие обследования обязательно должен провести врач, чтобы поставить диагноз «дискинезии желчевыводящих путей»?
Для диагностики ДЖВП и дифференциального диагноза с другими заболеваниями используется УЗИ органов брюшной полости и желчного пузыря с оценкой функции (натощак и после желчегонного завтрака), ФГДС с осмотром большого дуоденального сосочка, в который открывается общий желчный проток, биохимический анализ крови с исследованием печеночных проб и панкреатических ферментов. Реже – МР-холангиопанкреатография, компьютерная томография, эндоУЗИ и другие методы.
Какие способы лечения дискинезий желчевыводящих путей считаются самыми эффективными, а какие — устаревшими? Обязательно ли пить желчегонные препараты?
Современная терапия при ДЖВП — это соблюдение диеты, применение спазмолитиков и прокинетиков, антибиотиков при микробном обсеменении 12-перстной кишки (если там «поселились» болезнетворные микроорганизмы), панкреатических ферментов для нормализации переваривания жиров, желчегонных препаратов. При гипокинетическом варианте ДЖВП, при наличии билиарного сладжа (сгустка, не меняющего форму при перемене положения тела) нужен прием желчегонных препаратов — они предупреждают образование желчных камней.
Некоторые врачи рекомендуют при дискинезиях желчевыводящих путей Хофитол, хотя этот препарат не имеет доказанной эффективности. Оправдано такое назначение или нет?
Да, препаратов с доказанным желчегонным эффектом не так много, к ним, например, относится урсодезоксихолевая кислота. Но и фитопрепараты, в частности, хофитол, достаточно эффективны, хотя с ними и не проводились контролируемые рандомизированные научные исследования. Дело в том, что такие исследования всегда очень дорогостоящие, и не каждый производитель может позволить себе их провести. Тем более в отношении недорогих, давно применяемых растительных препаратов. Многие пациенты сообщают, что им помогает «копеечный» аллохол. Тоже препарат с недоказанным действием. Но эффективен.
Нужно ли при ДЖВП регулярно посещать гастроэнтеролога, допустим, раз в три месяца или раз в полгода, или обращаться ко врачу надо симптоматически?
Моя задача, как врача, научить пациента не провоцировать обострения ДЖВП и успешно справляться с проявлениями заболевания, даже самостоятельно. Мы подбираем терапию, контролируем лечение, и пациент, в зависимости от состояния организма и склада личности, решает, приходить ли к врачу только при обострении или еще и профилактически. Но надо помнить, что при появлении новых симптомов, изменении характера, интенсивности, иррадиации болей – важно не пропустить присоединение другой патологии. Вот тогда необходимо обратиться к специалисту.
Встречаетесь ли вы с последствиями самолечения при дискинезиях и как это выглядит?
Самолечение при дискинезиях — это преимущественно подбор препаратов наобум, по принципу «кто-то посоветовал». Чаще всего при таком «лечении» пациенты шаблонно принимают желчегонные препараты, способные усиливать сократительную способность желчного пузыря, но при этом не пьют спазмолитики. А это при наличии гипертонуса сфинктера Одди может привести даже к усилению болевого синдрома.
При неправильном лечении ДЖВП в итоге возможно образование камней желчного пузыря, развитие острого или хронического панкреатита, холецистита, рефлюкс-гастрита. Лечить их сложно, на состоянии здоровья они сказываются очень серьезно, поэтому в случае с дискинезией я не рекомендую самостоятельную терапию категорически.
Вы упомянули, что проявления ДЖВП могут быть связаны с психоэмоциональным состоянием пациента. Как поступать в таких случаях?
Достаточно часто пациенты отмечают улучшение на фоне лечения спазмолитиками и желчегонными препаратами, но через некоторое время симптоматика возвращается. Тогда пациенты задают врачу вопрос: «Почему? Ведь я же соблюдаю диету! Я думала, что вылечилась навсегда!» И тогда мы разбираемся в том, что при любых функциональных заболеваниях желудочно-кишечного тракта одними из важнейших причинных факторов являются эмоциональные, тревожные расстройства, сниженная устойчивость к стрессам и низкие адаптационные возможности нервной системы. Вот в таких случаях и нужна работа с психологом, психотерапевтом.
Запишитесь на приём к Робим Дамировне Арабовой на сайте или по телефону (4012) 33-44-55.
При записи на сайте действует скидка 20% на первичный приём.
Источник