ЭКО в позднем репродуктивном возрасте
Записаться на прием
Задать вопрос онлайн
Заказать обратный звонок
Можно ли забеременеть в возрасте после 40 лет?
Современные женщины откладывают вопрос репродукции на более поздний период. Этому способствует доступность и широкий выбор контрацептивов, малое число родов в популяции, частая публикация в желтой прессе сообщений о родах в позднем репродуктивном возрасте, без уточнения, что при этом были использованы донорские яйцеклетки. И все это создает у многих женщин, да и у многих докторов, неверное представление о реальной вероятности забеременеть после 40 лет.
Вероятность наступления беременности в зависимости от возраста
Вероятность зачатия на один менструальный цикл у женщины, живущей регулярной половой жизнью, снижается уже начиная с 27-29 лет. Это связано с первым статистически значимым повышением базального уровня фолликула стимулирующего гормона (ФСГ), а также постепенным уменьшением овариального резерва (число яйцеклеток, потенциально готовых к оплодотворению в данное время).
К 35-39 годам вероятность зачатия по сравнению с возрастом 19-26 лет уменьшается в 2 раза. И к 42 годам женщина практически полностью теряет способность к зачатию. В среднем это происходит где-то за 3 года до нарушений менструального цикла и за 8 лет до наступления менопаузы. Вероятность зачатия в возрасте 45 лет и старше равна нулю.
При этом в позднем репродуктивном возрасте снижается вероятность как самостоятельного зачатья, так и зачатия с использованием вспомогательных репродуктивных технологий . Женщины 38-41 года имеют шанс самостоятельно забеременеть равный 10%, 43-45 лет – 5%. При этом эффективность ЭКО у женщин старше 40 лет составляет 35-47%.
Как часто диагноз бесплодие встречается у пар репродуктивного возраста?
Статистика показывает, что порядка 80 миллионов супружеских пар в мире страдают бесплодием. При этом только половина из них обращается за медицинской помощью и лишь 25% действительно приступают к лечению.
По данным ВОЗ критическим уровнем бесплодия в конкретной стране считается, если 15% супружеских пар репродуктивного возраста в ней страдает от этого недуга. Этой отметки уже достигли, казалось бы, благополучные Англия и Франция, в которых в рамках страховой медицины большое количество денежных средств направляется на реализацию программ ЭКО (экстракорпоральное оплодотворение). В России эта цифра еще больше и колеблется от 18 до 20 процентов.
Эту неутешительную статистику усугубляет тот факт, что лечение бесплодия по мере увеличения возраста женщины становится все менее эффективным. Так, женщины 25-30 лет имеют шансы положительного исхода терапии в 55-80% случаев, женщины в возрасте 35-40 лет – 20-25%, а пациентки старше 40 лет всего 10-15%.
Когда необходимо начинать думать об ЭКО?
Наше государство стоит на страже женского здоровья. Согласно приказу №107н МЗ РФ рекомендуемая длительность обследования с целью выявления причин бесплодия составляет не более 3-6 месяцев, а женщины после 35 лет, желающие забеременеть, должны сразу же обращаться к репродуктологу.
Если женщина моложе 35 лет , то после устранения причин не наступления беременности у нее или у ее супруга, им дается возможность в течение 9 или 12 месяцев зачать ребенка самостоятельно, без проведения программы ЭКО. Но если женщина достигла 35-ти летнего возраста или старше, то, как правило, эти сроки сокращаются до 6 месяцев, а зачастую пациенты в возрасте 35 лет и старше после устранения ведущих причин бесплодия или других проблем направляются сразу на программу ЭКО. И это правильно.
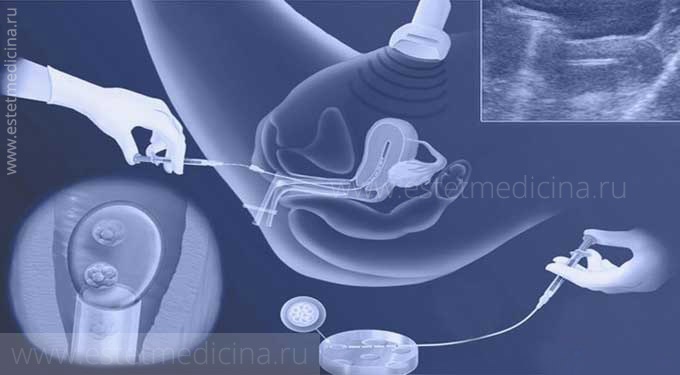
Какие существуют риски для беременности в позднем репродуктивном возрасте?
С возрастом происходят изменения в секреции половых органов, снижается вероятность самостоятельного зачатия, сокращается овариальный резерв, ухудшается качество ооцитов (что приводит и к плохому качеству эмбрионов, в связи с чем повышаются риски хромосомных аномалий у плода), увеличивается частота ранних потерь беременности.
Факторами риска так же являются преждевременная недостаточность яичников (ПНЯ), эндометриоз, операции на яичниках, ожирение. У женщин в позднем репродуктивном возрасте больше проблем со здоровьем, увеличивается риск акушерских осложнений, часто роды проводятся путем операции кесарево сечение. Увеличивается частота необходимости реализации программ ЭКО, донации яйцеклеток или эмбриона, донации спермы из-за отсутствия полового партнера.
Не малую роль играют и такие факторы, как депрессия, вызванная длительным бесплодием и особенности моральной подготовки к воспитанию детей в зрелом возрасте.
Что такое овариальный резерв?
Овариальный резерв — это генетический запас яйцеклеток в яичниках при отсутствии в репродуктивной системе женщины каких-либо патологий.
Есть понятие тотальный овариальный резерв (ТОР) — это общее число примордиальных фолликулов и фолликулов на разных стадиях роста в яичниках женщины. Этот резерв точно вычислить невозможно.
Поэтому врачи апеллируют к понятию функциональный овариальный резерв (ФОР) – это способность яичников отвечать в данном конкретном менструальном цикле на овариальную стимуляцию.
Овариальный запас прогрессивно снижается с возрастом. И оценка овариального резерва является основополагающим моментом при подготовке к ЭКО в позднем репродуктивном возрасте.
Методы оценки овариального резерва:
- уровень ФСГ, Экстрадиола;
- уровень АМГ (Антимюллеров гормон);
- уровень Ингибина В;
- УЗИ: объем яичников и подсчет количества антральных фолликулов.
Наиболее доступный способ оценки овариального резерва — определение в сыворотке крови уровня Антимюллерова гормона и подсчет количества антральных фолликулов с помощью ультразвукового исследования.
При помощи больших доз гонадотропинов (препараты для стимуляции овуляции) в программах ЭКО определены критерии «бедного овариального ответа»: это пациентки 40 лет и старше; пациентки, у которых были предыдущие овариальные стимуляции с результатом 3 или менее ооцита; женщины результаты УЗИ которых показали число антральных фолликулов менее 5-7 или уровень Антимюллерова гормона меньше 0,5 — 1,1 нанограмм в миллилитре.
При этом многие специалисты считают 1,1 нг/мл нижней границей нормы, лаборатории не редко указывают ее в своих референтных значениях. Тем ни менее, уже 1,1, это низкий овариальный резерв.
Качество ооцитов и возраст женщины
Помимо количества, с возрастом снижается и качество ооцитов. Основная причина этого анеуплоидия – нарушение дробления клеток, изменение хромосомного набора, при котором клетки содержат аномальное число хромосом не кратное ординарному набору.
На анеуплоидию медицина сейчас повлиять никак не может. Считается, что она связана со снижением определенных белков, оказывающих действие на рекомбинацию хромосом. А между тем качество ооцитов – это залог успеха программ ЭКО. Эпигенетические изменения в ооцитах приводят к снижению качества эмбрионов и в дальнейшем к порокам развития плода. А вызвать эти изменения может множество факторов, даже такой, как нерациональное питание женщины старше 40 лет.
Если же говорить о еще более позднем возрасте, то исследование биопсии трофэктодермы, проведенной у более 15 тысяч эмбрионов 5-х суток развития, показало отсутствие здоровых эмбрионов у женщин возрасте 45 лет и старше.
В настоящее время в мире ученые разрабатывают различные способы решения проблемы улучшения качества ооцитов. Предлагаются к использованию многие препараты: ДГЭА — микронизированный дегидроэпиандростерон сусфат (для увеличения количества ооцитов и их качества), препараты мелатонина (для снижения окислительных повреждений ооцитов), гормоны роста (для увеличения количества митохондрий в ооцитах пациентов старше 35 лет). Но как лекарственные препараты в России они не зарегистрированы и применяться не могут, оставаясь темой для дальнейших исследований.
Записаться на обследование:
Стимуляция овуляции
Немного решают проблему с качеством ооцитов протоколы овариальной стимуляции гормональными препаратами. Но они допускаются без использования вспомогательных репродуктивных технологий только у женщин с нормальным овариальным резервом в возрасте до 35 лет. Для женщин старше этого возраста, имеющих проблемы с зачатием, используется овариальная стимуляция в рамках процедуры ЭКО.
Овариальная стимуляция позволяет нам получить максимальное количество зрелых ооцитов. Для того, чтобы выбрать правильный протокол стимуляции, мы обращаемся к уровню Антимюллерова гормона. Для стимуляции овуляции дозы выбираются исходя из цифр АМГ и при его снижении менее 0,7 нг/мл, используются достаточно большие дозы гонадотропинов, т.е. женщины в возрасте 35 лет и старше и женщины с низким овариальным резервом подвергаются более агрессивной овариальной стимуляции.
При этом, если у пациентки экстремально снижается Антимюллеров гормон, то овариальная стимуляция в данном случае не показана.
Гинекологические заболевания в позднем репродуктивном возрасте
С возрастом частота гинекологических заболеваний увеличивается. До 40% женщин в возрасте 40 лет могут иметь миому матки, у пациенток 35-40 лет не редко выявляют эндометриоз. В связи с нарушением овуляции может возникнуть гиперплазия эндометрия, риск которой увеличивается с возрастом пациенток. Все это существенно снижает эффективность ЭКО.
Актуальна и проблема тонкого эндометрия (недостаточная толщина эндометрия для имплантации эмбриона и вынашивания беременности). На его формирование влияют нарушения кровоснабжения матки, оперативные вмешательства (аборты, диагностические выскабливания матки), инфекционные заболевания в анамнезе и др. И в подавляющем большинстве случаев ввиду малой эффективности ЭКО при данном заболевании, особенно в позднем репродуктивном возрасте, проблема тонкого эндометрия решается программой суррогатного материнства.
Акушерские осложнения у беременных старше 40 лет
Акушерские осложнения не редко возникают в связи с тем, что уже накапливаются или проявляются какие-либо соматические заболевания. Большой проблемой является гистационный сахарный диабет, артериальная гипертензия, предлежание плаценты, преэклампсия , рождение маловесных детей, увеличивается частота самопроизвольных выкидышей (в 35-39 лет – 21,4%, возрасте 40 лет и старше — 42,2%), частота оперативного родоразрешения и преждевременных родов.
Донация ооцитов
Эффективным методом лечения «старения» яичников является метод донации ооцитов , который значительно повышает шансы на наступление беременности по сравнению с программами контролируемой гиперстимуляции яичников и ЭКО.
У пациенток в возрасте 45 лет и старше речь может идти только о программе донации ооцитов. Так же в этом возрасте чаще используется для вынашивания суррогатная мать, так как риск акушерских осложнений очень велик. Частота материнской и младенческой смертности выше среди беременных постменопаузального возраста.
Генетический скрининг
Женщины старшей возрастной группы должны быть проинформированы о высоком риске хромосомных аномалий. У пациенток 39 лет и старше в обязательном порядке должен применяться преимплантационный генетический скрининг. Это помогает исключить перенос больного эмбриона. Современная медицина не умеет сейчас лечить эмбрионы, но врачи могут избавить пациентку от ненужного переноса.
Остальные методы инвазивные: биопсия хориона, амниоцентез. Они сейчас так же широко применяются, но ставят пациентку перед выбором – либо рожать больного ребенка, либо принимать решение об аборте. Поэтому преимущественно следует обращаться к предварительному генетическому исследованию эмбриона.
Источник
Последствия ЭКО
Суть процедуры ЭКО заключается в том, что доктор помогает яйцеклетке и сперматозоиду встретиться. Встреча происходит в пробирке, после чего оплодотворенная женская клетка подсаживается в матку. При благополучном исходе наступает беременность.
Риски ЭКО
Эффективность ЭКО составляет 30–40 %, при этом организму умышленно причиняется вред, а выносить и родить малыша получается далеко не всегда. Искусственное оплодотворение переносится женским организмом непросто. Последствиями процедуры могут быть:
- внематочная или многоплодная беременность;
- синдром гиперстимуляции яичников;
- аномалии в развитии ребенка;
- заболевания сосудов, щитовидной железы и других органов;
- осложнения после хирургических манипуляций (например, разрыв мочевого пузыря).
Большинство последствий связаны с употреблением гормональных препаратов. Кроме того, риски существуют и для ребенка. Так, некоторые ученые уверены, что родившиеся «из пробирки» малыши чаще болеют раком и в будущем сами не смогут стать родителями.
Последствия ЭКО для здоровья на стадии подготовки
О последствиях необходимо задуматься еще на стадии принятия решения и подготовки к процедуре. Большинство рисков связано с употреблением специальных лекарственных препаратов.

Каковы последствия ЭКО?
Гормональная терапия
Стимуляция женского организма к будущей беременности, как правило, проводится с использованием гормонов. Они оказывают колоссальную нагрузку на все системы, и изменение гормонального фона часто становится причиной появления шума в ушах и ослабления слуха, нарушения зрения, кровотечений, напоминающих менструацию, повышения давления. Нередко отмечаются кожные раздражения, сухость во влагалище, ухудшение аппетита, нарушение метаболизма, потеря веса или, наоборот, увеличение массы тела, изменение настроения.
Стимуляция яичников
Стимуляция приводит к росту фолликулов, в которых образуются яйцеклетки. Применение специальных препаратов приводит к увеличению молочных желез, болям внизу живота, патологическому скоплению жидкости в грудной клетке, вздутию живота или диарее.
Кисты
На стадии подготовки к ЭКО редко, но образуются кисты. Они могут разрываться, что вызывает кровотечение в малом тазу. Лечение в этом случае предполагает хирургическое вмешательство, при котором удаляют кисты или яичники.
Последствия ЭКО во время беременности
Закрепление эмбриона в матке и наступление беременности — прекрасная новость для будущей мамы. Однако не сразу (и не всегда) могут появиться осложнения.

Чем отличается беременность после ЭКО
Как правило, в матку подсаживают несколько оплодотворенных яйцеклеток (до трех штук), и, если все они приживаются, наступает многоплодная беременность. В этом случае нагрузка на организм увеличивается в разы, сильно страдает позвоночник, велик риск наступления преждевременных родов. Чем больше детишек в животе у мамы, тем меньше они весят и тем больше подвержены разным внутриутробным заболеваниям. Чтобы не допустить серьезных осложнений, врачи предлагают провести редукцию — процедуру, при которой удаляют один или несколько эмбрионов. Принять подобное решение родителям довольно трудно, но иногда оно является неизбежным.
При ЭКО может наступить внематочная беременность, сопровождающаяся разрывом трубы. При этом на УЗИ врач не находит плод в полости матки, а женщина чувствует сильные боли внизу живота, теряет сознание, открывается кровотечение. Разрыв трубы — прямая угроза жизни, здесь требуется неотложная помощь.
Некоторые гинекологи считают, что у детей, рожденных в результате ЭКО, вероятность аномалий в развитии выше, чем у малышей, появившихся на свет естественным путем. Есть и противники данной теории, которые связывают патологии с другими вредоносными факторами. С другой стороны, статистика показывает, что, например, случаев синдрома Дауна или синдрома Патау у ЭКО-детей не больше, чем у малышей, родившихся в результате обычного оплодотворения.
Психологические проблемы
При экстракорпоральном оплодотворении основная нагрузка ложится на плечи женщины. Походы к доктору, прием лекарств, строгое соблюдение предписаний, беспокойство за малыша — все это может привести к плохому самочувствию, повышенной усталости, раздражительности. Такие проявления сугубо индивидуальны, и период долгожданной беременности может оказаться для будущей мамы очень счастливым.

Психологическая поддержка при ЭКО очень важна
У некоторых женщин, однако, появляются проблемы. У них снижается самооценка, возникает депрессия или повышенная тревожность. Иногда семейные пары скрывают, что в скором времени станут родителями и что зачатие произошло не естественным способом, не желая подвергаться «допросу» со стороны друзей и знакомых. Это трудно, так как именно в такой период мужчина и особенно женщина нуждаются в поддержке и одобрении со стороны окружающих.
Женщина после ЭКО
Искусственное зачатие несет в себе последствия и для будущего. После рождения ребенка у мам появляются заболевания щитовидки и кардиомиопатия, климакс может наступить раньше срока. Тот факт, что после ЭКО снижается продолжительность жизни, является распространенным мифом, то же самое касается и развития рака. Большинство врачей не находят прямой связи между ЭКО и образованием злокачественной опухоли. Важно помнить: если после родов состояние здоровья ухудшилось, его можно поправить, вовремя обратившись к врачу.
Будет ли другим ребенок после ЭКО?
Негативные последствия ЭКО наступают не всегда. Не стоит опасаться, что они проявятся все и сразу. Чтобы исключить возможные риски, необходима тщательная диагностика состояния организма еще до процедуры.
Источник
