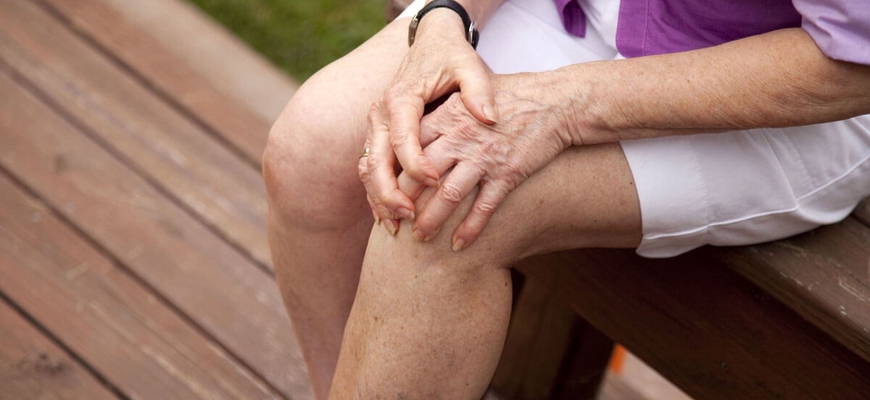
Витамины от болей в суставах и мышцах
Витамины от болей в суставах и мышцах – один из способов добиться крепкого здоровья. Появление болезненности в суставах может говорить о наличии таких заболеваний, как подагра, остеопороз, артрит или артроз. Для их лечения требуется комплексный подход – применение наружных и внутренних препаратов, обеспечение организма всеми минералами и витаминами.
Дополнительным помощником в борьбе с паталогическими изменениями тканей станет гель для суставов Пантогор. Это натуральный препарат, изготовленный из природных масел и вытяжек растений. У продукта нет аналогов. Пантогор наносится как в холодном, так и в горячем виде, максимально быстро восстанавливает поражённые ткани и снимает боль.
Каких элементов может не хватать
Говорить о нормальном функционировании суставной и хрящевой тканей не приходится, если есть дефицит следующих элементов с важнейшими функциями:
- ретинол − антиоксидантное воздействие и предотвращение разрушительных процессов в суставах. Укрепляет иммунитет, повышая его сопротивляемость к инфекциям, а также предотвращает разрушение хрящевой ткани;
- аскорбиновая кислота − синтез коллагена. Усиливает противостояние организма против вирусов и бактерий;
- витамины группы В − снятие боли. Повышают местный иммунитет и восстанавливают ткани;
- витамин Е − замедление процессов старения;
- селен – купирование любой по мощности боли, повышение регенерации суставов;
- медь − антибактериальное воздействие, снятие воспалительных процессов;
- хондроитин − восстановление соединительных тканей;
- глюкозамин − восстановление хрящей;
- кремний − улучшение структуры коллагена и повышение эластичности суставов.
Важность препаратов для костей и суставов
Витамины − полноценный лекарственный препарат для суставов. Из-за их недостатка развивается авитаминоз, снижается иммунитет и прогрессируют заболевания суставов. Особенно их прием актуален в следующих случаях:
- вместе с пищей поступает недостаточное количество витамин (ограничение в питании, диеты и т.д.);
- особое состояние организма – лактация, беременность, физические нагрузки и т.д.;
- наличие нарушений в процессе всасывания в пищеварительном тракте;
- хронические заболевания;
- нарушение биосинтеза микрофлоры кишечника.
Витамины принимают участие в окислительно-восстановительных реакциях, обменных и иммунных процессах. Они оказывают непосредственное влияние на состояние костной ткани и, если наблюдается их дефицит, следует подумать о приеме витаминных комплексов.
Полезные продукты для здоровья суставов и хрящевой ткани
В организм человека должны поступать все вышеперечисленные витамины. Найти их можно в следующих продуктах:
- зелень, фрукты, овощи, ягоды и шиповник − источник аскорбиновой кислоты и витаминов группы Р;
- злаки, бобовые, свинина, рыба, икра, творог, желток, лук − источник витаминов группы В;
- жирная рыба, рыбий жир, яичный желток, сливки, икра – источник витамина Д;
- печень, яйца, нерафинированное растительное масло, бобовые – содержат витамин Е.
Витаминно-минеральные комплексы
Специальные витаминно-минеральные комплексы, представленные в аптеке, восполняют дефицит витаминов и укрепляют связки и суставы. Самыми популярными средствами являются следующие:
- Артривит − восстанавливает кости и суставы, восполняет дефицит питательных веществ, улучшает гибкость сосудов и капилляров, регенерирует хрящевою ткань;
- Сустанорм − рекомендуется при наличии инфекционных артритов и подагре. Подходит для профилактики при серьезных физических и спортивных нагрузках;
- Коллаген Ультра – гель с коллагеном, из-за дефицита которого возникают воспалительные процессы в суставах. Это легко усваиваемая форма вещества подходит для укрепления суставного аппарата;
- Кальцемин − восполняет дефицит кальция, витамина Д3 и прочих микроэлементов. Укрепляет суставы и кости;
- Ортромол Артро Плюс − подходит спортсменам и пожилым людям. Является биологически активной добавкой. Рекомендуется после операций и травм;
- Антиоксикапс − дополнительный источник витаминов при наличии заболеваний желудочно-кишечного тракта, длительно заживающих ран, проблем с глазами и т.д.
Из-за нехватки витаминов начинают развиваться многие заболевания. По статистике, каждый 8 человек в России имеет заболевания суставных и хрящевых тканей и не лечит их. Обратитесь к врачу, если у вас возникли боли, отечность, чувство жжения, хруст в суставах. Доктор назначит все необходимые анализы и подберет наиболее подходящее лечение.
Видео: Какие витамины помогают лечить остеохондроз?
Источник
Как устранить мышечный спазм и предупредить его появление
Спазм различных групп мышц – очень распространенное, но не всегда безобидное явление. Важно знать о возможных причинах его возникновения, уметь принять адекватные меры по лечению и профилактике.
Что такое мышечный спазм, его виды и причины
Мышечная ткань расположена на всех участках тела, ее функция – обеспечивать движения. Сокращения скелетных мышц обеспечивают движения тела, а сокращения внутренних мышц приводят в движение органы – сердце и сосуды, пищеварительный тракт, дыхательную и мочеполовую систему.
В норме процесс сокращения мышц регулируется центральной нервной системой с участием волевого фактора человека. Например, при попадании пищи в желудок усиливается перистальтика, или при воздействии болевого фактора непроизвольно отдергивается рука. Сокращения усилием воли – это ходьба, выполнение физических упражнений, любого вида деятельности.
Когда отдельные группы мышц сокращаются без надобности, произвольно и без видимой причины – это и есть мышечный спазм, он сопровождается болевыми ощущениями. Его причины, хотя и не всегда видимы, но всегда есть, и их множество:
различные травмы, вызывающие болевые ощущения;
длительное вынужденное, неудобное положение тела, приводящее к перенапряжению одних мышц и к бездействию других;
избыточная физическая нагрузка;
обездвиженность, недостаток движений;
нарушение кровообращения – при варикозной болезни, атеросклерозе сосудов конечностей;
нарушения обмена веществ – при диабете, болезнях щитовидной железы;
расстройство водно-солевого баланса;
патология позвоночника с ущемлением нервных волокон;
болезни нервной системы;
болезни органов брюшной полости;
стресс, адреналиновый выброс;
высокая температура тела.
Самостоятельно определить причину мышечного спазма можно лишь в простых случаях, когда она очевидна, например, во время тренировки или после неудобного положения тела. В остальных случаях лучше обратиться к врачу.
Важно:причиной спазма мышц живота, а также внутрибрюшного спазма могут быть серьезные заболевания внутренних органов, поэтому обращение к врачу обязательно.
Что можно предпринять дома при мышечном спазме
В какой бы области тела ни возник мышечный спазм, первостепенная задача – создать ей покой, прекратить любые движения. Нужно принять удобное положение, лучше полусидя-полулежа, расслабиться. Часто через несколько минут мышечный спазм проходит самостоятельно без каких-либо дополнительных мер.
Если через несколько минут спазм не прошел, или опять появился после возобновления движений, нужно принять несложные меры, их алгоритм таков:
Сделать легкий разогревающий массаж больной области – ноги, руки, спины. Движения должны быть осторожными, от периферии к центру тела, чтобы усилить приток крови к больному участку.
Положить сухое тепло или холод на область мышцы. Если спазм не связан с травмой, нужно положить теплую грелку на 10-15 минут. Если же он наступил в ответ на травму, нужно приложить холод – грелку с холодной водой или пузырь со льдом.
Пить минерализованную воду или специальный напиток для спортсменов.
Сделать растяжку мышцы, если резкая боль уже прошла, очень осторожно с учетом области тела.
Как растянуть мышцы ноги
При судороге в икроножной мышце нужно стать прямо у стены, постепенно наклониться вперед, не отрывая пяток от пола. При умеренном чувстве тяги в икроножных мышцах повторите упражнение несколько раз, а если боль в мышце выражена, прекратите выполнение.
Если спазмы в голени и стопе, нужно сесть на стул, выпрямить ногу и потянуть пальцы стопы на себя, а затем в таком положении потянуть ногу вверх и на себя.
Когда судороги в области подколенной ямки, нужно сесть на пол, выпрямить ноги, затем с прямой спиной наклониться к стопам, обхватить их руками до ощущения натяжения под коленом.
Мышцы бедра можно также растянуть, сидя на полу, потягиванием на себя стопы, при этом не сгибая ногу в коленном суставе.
Растяжка мышц руки
Чаще спазмы возникают в предплечье, кисти. Нужно сесть удобно и положить руку на стол. Выполнять максимальные сгибания и разгибания в лучезапястном и локтевом суставах, помогая при этом здоровой рукой и задерживая руку в положении разгибания.
Растяжка мышц шеи, спины
При спазме шейных мышц нужно лечь на спину, согнуть и привести к груди колени. Затем медленно поднять голову, коснуться подбородком груди и пытаться дотянуться до согнутых колен.
Если болят мышцы спины или поясницы, нужно походить с высоким поднятием колен, затем лечь на спину и подтягивать колени к груди – поочередно, а затем оба колена вместе.
Важно:не следует выполнять упражнения на растяжку в случае выраженного спазма и боли, это может только ухудшить состояние.
Медикаментозное лечение мышечного спазма
Для расслабления мышц и снятия болевого синдрома применяются следующие группы препаратов:
Мышечные релаксанты: «Нотриксум», «Атракуриум-Ново», «Флексерил» и другие. Их применяют только при спазме скелетных мышц, по назначению и под контролем врача.
Спазмолитики: «Антиспазмодик», «Но-шпа», «Папаверин», «Спазмобрю» и другие. Они устраняют спазмы гладкой мускулатуры внутренних органов.
Группа НПВС — нестероидные противовоспалительные средства с обезболивающим эффектом: «Ибупрофен», «Напроксен», «Диклофенак», «Кетанов», «Вольтарен», «Пироксикам» и другие.
Несмотря на то, что все эти препараты продаются без рецепта, лучше, если их назначит врач. При спазмах и болях в животе нельзя принимать обезболивающие до осмотра врача, допускается только прием спазмолитиков. Еще один препарат, заслуживающий внимания — Папаверин.
Как предупредить появление мышечного спазма
Профилактика мышечных судорог, если они не связаны с серьезными заболеваниями, проста и доступна для каждого. Она включает разумный распорядок дня с регулярной, дозированной физической нагрузкой, полноценным отдыхом и питанием.
Рацион должен включать достаточное количество белка, клетчатки, витаминов и минералов, дефицит которых может привести к развитию спазмов различных видов мышц. В зимне-весенний период рекомендовано принимать минерально-витаминные комплексы. Количество питьевой воды также должно быть достаточным – от 1,5 до 3 л в сутки, в зависимости от времени года, вода лучше слабоминерализованная.
При повторяющихся спазмах и мышечных судорогах посещение врача обязательно.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Источник
Скелетно-мышечные боли
Рассмотрена проблема терапии миофасциальных болей и возможности применения высокодозированного инъекционного препарата нейротропных витаминов группы В у пациентов со скелетно-мышечными болями. Препарат оказывает нейротропное и обезболивающее действие.
The problem of myofascial pains therapy was considered, as well as the possibilities of application of high-dosed injection preparation of neurotropic B vitamins in patients suffering from skeletal-muscular pains. The preparation has a neurotropic and analgesic effect.
Скелетно-мышечные боли (СМБ) чрезвычайно распространены и составляют примерно треть от всех острых и хронических болевых синдромов. Их локализация очень разнообразна, но наиболее излюбленными местами являются поясничный и крестцовый отделы позвоночника, голени, надплечья и шея. При этом у половины пациентов со СМБ боли возникают сразу в нескольких областях одновременно [1]. СМБ могут возникнуть в любом возрасте, как у пожилых, так и у молодых, трудоспособных людей, нередко встречаются среди студентов и школьников. Страдающие болями пациенты испытывают постоянные ограничения двигательной активности, что резко снижает качество их жизни, ухудшается профессиональная и бытовая деятельность. Таким образом, боль является не только медицинской, но и социальной проблемой.
СМБ (миофасциальная) возникает вследствие дисфункции скелетной (поперечно-полосатой) мышечной ткани, связанной с перегрузкой мышцы и мышечным спазмом. Причины, лежащие в основе возникновения этого мышечного спазма, могут быть самыми разнообразными. Мышцы откликаются напряжением на любую патологическую импульсацию, являясь неспецифическим индикатором патологического процесса, поэтому миофасциальные боли так распространены. Данный тип болей может быть связан не только с патологией позвоночных сегментов или внепозвоночных структур (суставов, связочного аппарата и др.), но и с патологией внутренних органов. Последнее должно вызывать особую настороженность. Практически любая соматическая патология может сопровождаться миофасциальным болевым синдромом, т. к. болевые импульсы от пораженного органа приводят к защитному напряжению окружающих его мышц. Поэтому выявление причин возникновения миофасциальных болей всегда требует детального анализа: жалоб, анамнеза жизни и заболеваний пациента, данных общесоматического, неврологического, ортопедического и психического статуса. Только при исключении тяжелой соматической патологии, такой как опухоли и метастазы, абсцессы, инфекционные и прочие заболевания, можно говорить о «доброкачественных» СМБ.
Предпосылкой к развитию таких СМБ являются функциональные нарушения в опорно-двигательной системе и срыв компенсации естественных возрастных процессов старения. К факторам риска развития СМБ относят [1]:
- возраст;
- занятия тяжелым физическим трудом (особенно длительные статические нагрузки, подъем тяжестей, повороты туловища и вибрация);
- психосоциальные аспекты (монотонная работа, неудовлетворенность условиями труда);
- тревожно-депрессивные расстройства;
- ожирение;
- курение;
- наркоманию;
- выраженный сколиоз;
- головные боли в анамнезе.
Для СМБ характерны как острые, так и хронические болевые синдромы. Первично возникающая боль обычно бывает острой, резкой, интенсивной, она проходит при устранении раздражителя и восстановлении поврежденной ткани или органа. Эта боль выполняет защитную функцию, предупреждает организм об опасности и обеспечивает активацию систем, направленных на устранение повреждающего фактора. Однако боль не всегда возникает в ответ на повреждение: часто оно уже устранено, а боль остается, являясь уже не защитным, а повреждающим фактором в организме. Компонент такой «патологической боли» обязательно присутствует у пациентов с хроническими болевыми синдромами. Хроническая боль нередко становится самостоятельной болезнью, являясь единственным симптомом, длительно беспокоящим пациента, и зачастую ее причину определить так и не удается. Хроническими болями страдает в среднем 15–20% населения, и чаще всего эти боли связаны со скелетно-мышечными проблемами [2].
Кроме разделения боли по временному фактору на острую и хроническую, большое значение для дифференциальной диагностики и определения терапевтической тактики имеет выделение локальной, иррадиирующей и отраженной боли и определение механизмов ее развития (ноцицептивный, нейрогенный, дисфункциональный).
Локальная боль всегда ощущается в пораженной части тела или около нее. Обычно она связана с патологическим процессом, воздействующим на болевые рецепторы (ноцицепторы) кожи, мышц, сухожилий, связок, суставов и костей. Это — ноцицептивная (соматогенная, соматическая) боль. Главные механизмы такой боли — воспаление и мышечный спазм. Она чаще постоянна, но может менять свою интенсивность при движении и изменении положения тела, может быть острой или ноющей, тупой, часто носит разлитой характер. Ноцицептивная боль исчезает при восстановлении поврежденного органа или ткани и хорошо отвечает на терапию наркотическими анальгетиками.
Отраженная боль распространяется в пределах дерматомов, связанных с иннервацией поврежденных структур позвоночника или внутренних органов. Часто отраженная боль бывает обусловлена патологией внутренних органов (феномен Захарьина–Геда), например, при заболеваниях поджелудочной железы, аневризме аорты, ишемической болезни сердца, патологии желудочно-кишечного тракта (ЖКТ), почек, гинекологических заболеваниях. Интенсивность боли, возникшей в результате поражения внутренних органов, обычно не меняется при движениях в позвоночнике. Исчерпывающего объяснения механизмов отраженной боли до настоящего времени нет. Предполагается, что она формируется вследствие схождения (прямого или опосредованного) соматических и висцеральных афферентных аксонов на одних и тех же группах нейронов центральной нервной системы (ЦНС), на уровне заднего рога спинного мозга, в таламусе или чувствительной зоне коры.
Миофасциальный болевой синдром является вариантом ноцицептивной локальной боли, а также наиболее частой причиной отраженных болей. Источником болей считаются миофасциальные триггерные точки, которые могут образовываться в мышцах, фасциях или сухожилиях. Триггерная точка представляет собой локальную зону очень высокой чувствительности, при пальпации она ощущается как уплотнение или тяж. Надавливание на активную триггерную точку провоцирует резкую локальную боль с вздрагиванием (симптомом прыжка) и боль в удаленном от давления, но строго определенном месте (отраженную боль). Каждая такая точка имеет свои зоны отраженной боли. Отраженная боль обычно бывает тупой, ноющей, глубокой, может сопровождаться парестезией, ограничением движений и вынужденным положением в пояснице, руке или шее [3, 4].
Существуют следующие критерии диагностики миофасциального болевого синдрома [5]:
А. «Большие» критерии (должны присутствовать все 5 признаков):
- жалобы на региональную боль;
- пальпируемый «тугой» тяж в мышце;
- участок повышенной чувствительности в пределах «тугого» тяжа;
- характерный паттерн отраженной боли или парестезий;
- ограничение объема движений.
Б. «Малые» критерии (необходимо наличие одного из трех признаков):
- воспроизводимость боли или парестезии при пальпации триггерной точки;
- локальное сокращение заинтересованной мышцы при пальпации или при инъекции в триггерную точку;
- уменьшение боли при растяжении мышцы, или при лечебной блокаде, или уколе «сухой» иглой.
Очевидно, что миофасциальные синдромы могут формироваться в любых мышцах и обусловливать боли в самых различных частях тела. Излюбленными местами формирования триггерных точек являются мышцы головы и шеи, надплечий и нижней части спины, что приводит к развитию головных болей, прострелов в лопатку и шею, болей с иррадиацией в ягодицу, бедро, стопу и т. д., вынужденному положению, например кривошее.
Считается, что к образованию триггерной точки приводят повторяющиеся микротравмы или острая травма, нарушающая структуру и функцию мышечных фибрилл. Интенсивная или длительная физическая активность, особенно при нетренированных или «неразогретых» мышцах, приводит к увеличению напряжения и к образованию надрывов в местах прикрепления мышц, в мышечных волокнах и в их соединительнотканных оболочках. Появлению боли и тонического мышечного сокращения способствует рефлекторное напряжение при патологии позвоночника (дистрофические процессы в позвоночных сегментах, радикулопатии, аномалии развития) и заболеваниях внутренних органов, неоптимальный двигательный стереотип (нарушение осанки, позное перенапряжение), переохлаждение. Часто спазмированные мышцы становятся вторичным источником боли, который, в свою очередь, запускает длительный порочный круг «боль — мышечный спазм — боль» [1] и формирование хронического болевого синдрома.
Иррадиирующая боль возникает при поражении корешка или нерва, характеризуется большей интенсивностью и дистальным распространением в зону соответствующего дерматома. Эта боль носит нейрогенный характер (невропатическая боль), т. е. связана с повреждением или дисфункцией нервной системы, а не болевых рецепторов. К нейрогенному типу относят боли при моно- и полиневропатиях, тригеминальной невралгии, травме мозга и т. д. Такие боли обычно сопровождаются нарушением чувствительности, двигательными и вегетативными расстройствами (снижением кровотока, нарушением потоотделения в болевой области), часто вызывают эмоциональные нарушения. Характерно возникновение боли в ответ на слабые раздражения, в нормальных условиях не вызывающие боли (аллодиния). Нейрогенная боль невосприимчива к морфину и другим опиатам в обычных анальгетических дозах, что свидетельствует о различии механизмов нейрогенной и опиоид-чувствительной ноцицептивной боли [6]. Нейрогенные боли, возникающие при радикулопатии, практически всегда сопровождаются напряжением соответствующих мышц и миофасциальным болевым синдромом.
Отдельную группу болевых синдромов составляют дисфункциональные боли. В их основе лежит изменение функционального состояния отделов ЦНС, участвующих в контроле боли. Основное влияние на их возникновение оказывают эмоциональные, социальные и психологические факторы. Главное отличие от ноцицептивных и нейропатических болей — это невозможность выявить причину или органическое заболевание, объясняющее появление боли. Примерами таких болей являются фибромиалгия, головная боль напряжения и психогенная боль при соматоформных расстройствах [7]. Дисфункциональные боли обычно присутствуют в структуре любого хронического болевого синдрома и требуют отдельной специфической терапии.
Разумеется, большинство болей имеют смешанный характер, и определить наличие того или иного компонента необходимо для правильного подбора терапии.
Терапия СМБ
Терапия СМБ носит комплексный характер, в ней важны как фармакологические, так и нефармакологические методы [8].
Среди последних особенно рекомендуются воздействия, способствующие расслаблению спазмированных мышц: постизометрическая релаксация, массаж, мануальная терапия, иглоукалывание, чрескожная электростимуляция, лечебная физкультура [9]. Хороший эффект реабилитационных процедур, направленных на миорелаксацию, — еще одно доказательство того, что основой формирования СМБ является нарушение функционирования мышцы. Однако в период острых болей активных манипуляций лучше избегать и соблюдать покой и постельный режим, а физиопроцедуры начать в подострый период [10].
Из фармакологических методов терапии наиболее распространено применение миорелаксантов, нестероидных противовоспалительных препаратов (НПВП) и анальгетиков. Идея назначения миорелаксантов очевидна — снимая мышечное напряжение, мы устраняем причину боли и разрываем порочный круг «боль — мышечный спазм — боль». Применяются баклофен, толперизон, тетразепам, тизанидин, каждый из препаратов имеет свои особенности, например, тизанидин обладает довольно выраженным центральным анальгетическим действием, толперизон имеет анальгетические свойства, оказывает сосудорасширяющий эффект, что увеличивает приток крови к стенозированной мышце. Для устранения боли, особенно в острый период, широко назначаются разнообразные анальгетические средства (НПВП, метамизол натрий, парацетамол и др.), усиление их действия возможно с помощью добавления небольших доз антиконвульсантов, например карбамазепина.
Ноцицептивная боль хорошо поддается терапии НПВП. Благодаря комбинации анальгетических и противовоспалительных свойств, их успешно применяют для купирования острых болей при СМБ. Однако длительный прием может повлечь за собой ряд осложнений со стороны ЖКТ, органов кроветворения, почек. Поэтому при выборе анальгетика следует руководствоваться не только эффективностью, но и безопасностью препарата. Например, при лечении пациентов с язвенной болезнью, диабетической или другой нефропатией не следует злоупотреблять назначением НПВП. В последнее время в практику все больше входят селективные НПВП, ингибиторы циклооксигеназы (ЦОГ) 2, например Амелотекс (мелоксикам). Главные терапевтические эффекты НПВП — анальгетический, противовоспалительный и жаропонижающий — основаны на снижении синтеза простагландинов из арахидоновой кислоты посредством ингибирования фермента ЦОГ. ЦОГ существует в двух формах: ЦОГ-1 постоянно присутствует во всех тканях, ЦОГ-2 синтезируется на фоне воспаления. Большинство НПВП и ненаркотических анальгетиков ингибируют оба вида ЦОГ. Блокирование ЦОГ-1 обусловливает большинство нежелательных лекарственных реакций. В РФ в настоящее время зарегистрировано три группы селективных ингибиторов ЦОГ-2: производные сульфонанилидов — нимесулид; представители коксибов — целекоксиб, валдекоксиб; производные оксикамов — Амелотекс (мелоксикам).
Амелотекс занимает промежуточное положение между неселективными и высокоселективными НПВП. Препарат избирательно блокирует ЦОГ-2 в зоне воспаления и в гораздо меньшей степени блокирует ЦОГ-1, таким образом синтез простагландина, защищающего слизистую оболочку ЖКТ, остается сохранным. Отличительной особенностью действия Амелотекса является его «хондронейтральность», в отличие от других НПВП он не оказывает негативного влияния на хрящ, что важно учитывать в терапии больных с остеоартрозом и остеохондрозом. Результаты клинических испытаний показали, что мелоксикам обладает оптимальным соотношением эффективности и безопасности [11]. Он характеризуется длительным действием (период полувыведения около 20 ч), что делает его удобным для лечения хронических болевых синдромов. Амелотекс имеет три формы выпуска: парентеральную для терапии обострений СМБ, пероральную для более длительного приема и безрецептурный гель для наружного применения, который особенно актуален для терапии локальных болевых синдромов [12].
При местном применении НПВП-содержащих препаратов вероятность развития нежелательных реакций снижается. Местные формы НПВП более безопасны по сравнению с таблетированными, кроме того, их использование позволяет снизить дозу препаратов, принимаемых перорально и парентерально [13]. При местном применении гель Амелотекс уменьшает или устраняет боли в области нанесения геля, в т. ч. в суставах в покое и при движении. Способствует увеличению объема движений. Местно также применяются мази и гели с другими анальгетическими средствами, перцовый пластырь, горчичники. Хороший эффект оказывают компрессы с диметилсульфоксидом, прокаином, НПВП и гидрокортизоном.
Большой эффективностью в устранении миофасциальных триггерных точек обладают инвазивные методы воздействия — проведение блокад в триггерные точки. Инъекции могут содержать анальгетик (новокаиновые блокады), НПВП, кортикостероиды, ботулотоксин или быть безмедикаментозными — «сухой иглой» [9, 14]. После прокалывания триггерной точки основные симптомы (локальная и отраженная боль, «симптом прыжка») исчезают и мышечный тяж расслабляется. Схожим эффектом обладает ишемическая компрессия триггерной точки пальцем (акупрессура) — по мере уменьшения боли давление на точку увеличивают, время давления индивидуально в каждом случае.
Для усиления анальгетического эффекта НПВП рекомендуется применять в комбинации с витаминами группы В, поскольку витамины этой группы способны потенцировать действие НПВП, и, кроме того, сами обладают анальгетической активностью. Витамины группы В участвуют во множестве метаболических процессов в организме, синтезе нуклеотидов, метаболизме фолиевой кислоты, синтезе катехоламинов, они нормализуют обменные процессы, необходимые для нормального кроветворения и развития эпителиальных клеток. Известно также об активном нейротропном действии витаминов группы В, необходимых для синтеза миелиновой оболочки нервов, проведения нервных импульсов и осуществления синаптической передачи, т. е. для нормального функционирования центральной и периферической нервной системы. Таким образом, витамины группы В эффективны как при ноцицептивной, так и при невропатической боли.
Сегодня на российском рынке имеется комбинированный инъекционный препарат КомплигамВ. Это высокодозированный инъекционный раствор нейротропных витаминов: В1, В6 и В12, в состав которого входит лидокаин. За счет такого сочетания препарат оказывает сразу и нейротропное, и выраженное обезболивающее действие. Надо заметить, что присутствие лидокаина делает инъекции препарата КомплигамВ гораздо менее болезненными, чем инъекции обычных витаминов группы В. КомплигамВ можно использовать в комплексной терапии как хронических, так и острых СМБ, сочетая с НПВП. Комбинация Амелотекс + КомплигамВ позволяет усилить анальгетический эффект, сократить длительность обострения заболевания и сроки приема НПВП [15]. Последнее очень важно, поскольку дает возможность уменьшить вероятность возникновения нежелательных лекарственных реакций, особенно у больных, входящих в группу повышенного риска (пациенты с язвенной болезнью, гематологическими заболеваниями). Такое комбинированное лечение превосходит по эффективности и безопасности терапию неселективными НПВП, например диклофенаком, что было продемонстрировано в клинических испытаниях [16].
Поскольку пациенты со СМБ могут иметь в составе болевого синдрома невропатический и дисфункциональный компоненты, необходимо помнить, что эти боли имеют отличный от ноцицептивных механизм развития, их отличительной чертой является слабая откликаемость на терапию ненаркотическими анальгетиками и НПВП. В данном случае потенцирование анальгетического эффекта и выраженное нейропротективное действие КомплигамВ могут оказаться очень полезными. В комплексной терапии хронических невропатических и дисфункциональных болей широко применяются препараты, действующие на ЦНС: трициклические антидепрессанты и селективные ингибиторы обратного захвата серотонина, либо серотонина и адреналина; антиконвульсанты; опиоидные анальгетики; небольшие дозы нейролептиков. Возможно применение антагонистов NMDA-рецепторов, например амантадина, который также положительно влияет на такие симптомы, как аллодиния и гипералгезия. Локализованные боли могут отвечать на терапию препаратами местного действия, содержащими биологически активные вещества стручкового перца.
Важным моментом в терапии болевого синдрома является не только его эффективное купирование, но и предотвращение дальнейшего развития патологического процесса, принятие мер, направленных на восстановление структурного и функционального повреждения. Для уменьшения выраженности и предотвращения дальнейшего развития заболевания применяют хондропротекторы и нейротропные витамины, в первую очередь витамины группы В. Применение препарата КомплигамВ в профилактических целях в качестве нейропротектора вполне оправдано у пациентов, склонных к СМБ.
Литература
- Подчуфарова Е. В. Скелетно-мышечные боли в спине // РМЖ. 2005; 12: 836–841.
- Воробьева О. В. Хронические болевые синдромы в клинике нервных болезней: вопросы долговременной аналгезии // Справочник поликлинического врача. 2006; 6.
- Алексеев В. В., Баринов А. Н., Кукушкин М. Л. с соавт. Боль. Руководство для студентов и врачей. Под ред. Яхно Н. Н. М.: МЕДпресс-информ, 2010. С. 303.
- Пилипович А. А., Данилов Ал. Б. Миофасциальный болевой синдром: от патогенеза к лечению // РМЖ. Болевой синдром. 2012; 29–32.
- Данилов А. Б. Боль в спине. Избранные лекции по неврологии II / Под ред. В. Л. Голубева. М., 2012. С. 179–193.
- Данилов А. Б. Нейропатическая боль. Избранные лекции по неврологии / Под ред. Голубева В. Л. М., 2006. С. 208–223.
- Данилов А. Б., Данилов Ал. Б. Управляй болью. Биопсихосоциальный подход. М.: АММ ПРЕСС, 2012. С. 582.
- Пилипович А. А., Данилов Ал. Б. Дифференцпрованный подход к терапии боли: роль нестероидных противовоспалительных препаратов // РМЖ. Болевой синдром. 2013; 18–21.
- Özkan F., Özkan N. Ç., Erkorkmaz Ü. Trigger point injection therapy in the management of myofascial temporomandibular pain // A?RI. 2011; 23: 119–125.
- Hong C. Z. Treatment of myofascial pain syndrome // Curr Pain Headache Rep. 2006; 10: 345–349.
- Подчуфарова Е. В. Хроническая скелетно-мышечная боль в спине // Неврология. Приложение Consilium medicum. 2010; 1: 46–53.
- Амелотекс. Инструкция по применению. www.sotex.ru.
- Годзенко А. А., Бадокин В. В. Локальная терапия миофасциального болевого синдрома // РМЖ. Ревматология. 2007; 26: 1998–2003.
- Lavelle E. D., Lavelle W., Smith H. S. Myofascial trigger points // Med Clin North Am. 2007; 91: 229–239.
- Гутянский О. Г. Применение препаратов Амелотекс и Комплигам В в поликлинической практике у больных с болевым синдромом в области спины // РМЖ. Неврология. 2010; 6: 1–4.
- Логинова Г. В. Клиническая эффективность применения препаратов Амелотекс и КомплигамВ при вертеброгенной люмбоишалгии // Трудный пациент. 2010; 3: 35–38.
Н. В. Латышева 1 , кандидат медицинских наук
А. А. Пилипович, кандидат медицинских наук
А. Б. Данилов, доктор медицинских наук, профессор
ГБОУ ВПО Первый МГМУ имени И. М. Сеченова МЗ РФ, Москва
Источник