Инвалидность при болезни Паркинсона
МСЭ и инвалидность при болезни Паркинсона
Болезнь Паркинсона зачастую диагностируется у людей пожилого и старческого возраста. Мужчины более подвержены заболеванию, чем женщины. Ведущими симптомами, позволяющими специалисту поставить диагноз, служат резкое снижение двигательной активности (гипокинезия), дрожание рук, головы (тремор), скованность мышц (ригидность), функциональные расстройства вестибулярного аппарата (неустойчивость). Наряду с этими симптомами могут наблюдаться нарушения памяти, депрессия, апатия.
Трудоспособность больного паркинсонизмом
Людям, страдающим от болезни Паркинсона, может быть присвоена группа инвалидности, однако иногда поданные пациентом данные даже не рассматриваются медицинской комиссией. В таком случае больной признается трудоспособным. К этой категории относятся пациенты, находящиеся на начальном этапе развития заболевания, с незначительной выраженностью симптомов, а также те, кто получил работу с учетом своего заболевания. В трудовых договорах таких людей отдельно оговаривается пункты связанные с прогрессированием заболевания и содержащие алгоритм действия сотрудника и работодателя при резком ухудшении состояния здоровья работника.
Показания для прохождения МСЭ
Стремительное прогрессирование болезни (переход между стадиями недуга занимает менее 2х лет), усугубление тяжести симптомов (например, усиления тремора, частые головокружения, ухудшения кратковременной памяти), низкая эффективность лекарственных средств, используемых в терапевтических схемах, дают пациенту право подать пакет документов на медико-социальную экспертизу для получения группы инвалидности.
Критерии для определения группы инвалидности при болезни Паркинсона
Эти показатели оцениваются с помощью двух информативных шкал. Стадию болезни, на которой в определенный момент времени находится больной, определяют с помощью шкалы Хен-Яра. На ней присутствуют 5 стадий и одна нулевая, означающая, что человек здоров.
Активность больного, его способность к самообслуживанию, уровень ограничения физической активности оценивают по шкале Шваба-Ингланда. Она состоит из 11 уровней, показатели выражены в процентах. На первом уровне, соответствующем 100%, больной не испытывает трудностей при выполнении привычных действий, может сам себя обслужить. Далее до пятого уровня (50%) отмечается замедление скорости выполнения задач больным. С шестого по восьмой уровень отмечается невозможность больного самостоятельно выполнять поставленные несложные задания. Последние уровни характеризуют полное отсутствие активности пациента и его зависимость от ухаживающих. Показатели данных шкал являются решающими факторами при присвоении больному группы инвалидности. Группу могут присвоить как бессрочно, так и сроком на 1-2 года.
Источник
Инвалидность при болезни Паркинсона

Кто считается трудоспособным при болезни Паркинсона
Не всем пациентам с болезнью Паркинсона оформляют группу инвалидности. После установления диагноза больные проходят медико-социальную комиссию (МСЭ), которая оценивает физические возможности пациента по самостоятельному передвижению, самообслуживанию, трудоспособности. Эти показатели определяют социальную адаптацию и способность к профессиональной деятельности.
Трудоспособными считают:
- больных с начальной стадией болезни, медленным прогрессирование клинических проявлений, которые адаптированы в обществе, не утратили возможности передвижения без посторонней помощи, самостоятельно обслуживают себя в быту, могут быть трудоустроены и работать полный рабочий день;
- пациенты, трудоустроенные с учетом физических и психических ограничений в связи с болезнью Паркинсона.
Пациенты, которые занимаются физическим трудом и не могут справляться с профессиональными обязанностями, должны быть переведены на облегченный труд.
Показания для прохождения МСЭ
Прогрессирование болезни Паркинсона приводит к нарушению двигательной активности и нарушению трудоспособности. Пациенты, которые не могут продолжать профессиональную деятельность, даже при условии облегченных условий труда, нуждаются в оформлении группы инвалидности.
Критерии для прохождения МСЭ:
- невозможность самостоятельно передвигаться, использование при ходьбе дополнительных приспособлений (трости, ходунков, инвалидной коляски);
- частичная или полная утрата возможности самообслуживания в быту;
- социальная дезадаптация, в том числе, вследствие психических нарушений;
- устойчивость заболевания к проводимому лечению.
После осмотра пациента и ознакомления с его медицинской документацией МСЭ выносит решение о присвоении 1, 2 или 3 группы инвалидности.
Критерии определения группы инвалидности
Для оформления группы инвалидности при болезни Паркинсона используют диагностические тесты:
- шкала Хена-Яра – оценивает тяжесть течения заболевания, стадию развития патологии, степень нарушения двигательных функций, выражается в баллах (1-5 баллов);
- шкала Шваба-Ингланда – оценивает способность пациента к самообслуживанию в быту, выражается в процентах (0-100%).
Кроме тестовых результатов, МСЭ учитывает общее состояние больного, выраженность клинических признаков, стадию заболевания, степень утраты трудоспособности и нарушения психической деятельности.
Характеристика групп инвалидности при паркинсонизме.
- Первая группа – тяжелое нарушение физической и психической деятельности. Обездвиживание пациента, психические отклонения, полная утрата к самообслуживанию в быту. Оценка по шкале Хена-Яра – 4-5 балла, по шкале Шваба-Ингланда – 0-30%.
- Вторая группа – нарушение физических функций средней степени тяжести, больной передвигается при помощи дополнительных приспособлений (трости, ходунков). В быту пациент нуждается в помощи родственников или социальных работников. Трудоспособность утрачена. Оценка по шкале Хена-Яра – 3-4 балла, по шкале Шваба-Ингланда – 30-60%.
- Третья группа – двигательная активность нарушена незначительно, психические функции в норме, сохранена способность к самообслуживанию. Трудоспособность возможна при создании облегченных или специальных условий труда. Оценка по шкале Хена-Яра – 2-3 балла, по шкале Шваба-Ингланда – 60-90%.
Для прохождения МСЭ необходимы результаты диагностических обследований: ЭКГ, КТ, МРТ, лабораторных анализов. На руках следует иметь заключение психиатра, терапевта, невропатолога, при необходимости других узких специалистов.
Источник
Стандарты лечения болезни Паркинсона
Статья основана на положениях «Протокола ведения пациентов с болезнью Паркинсона», разработанного группой экспертов, в которую вошли ведущие отечественные специалисты по болезни Паркинсона (БП), и утвержденного Минздравсоцразвития РФ в 2005 г. Положения Протокола основаны на анализе в соответствии с принципами доказательной медицины контролируемых исследований, проведенных в нашей стране и за рубежом [1, 2, 4–7, 9–11, 13, 15], и в целом соответствуют недавно опубликованным рекомендациям по лечению БП Европейской федерации неврологических обществ [8] и Американской академии неврологии [12, 14, 16]. Текст Протокола опубликован в журнале «Проблемы стандартизации в здравоохранении» [3]. В Протоколе используется следующая шкала убедительности доказательств данных: А — доказательства убедительны (есть веские доказательства предлагаемому утверждению), B — относительная убедительность доказательств (есть достаточно доказательств в пользу того, чтобы рекомендовать данное предложение), C — достаточных доказательств нет (имеющиеся доказательства недостаточны для вынесения рекомендаций, но они могут быть даны с учетом иных обстоятельств).
Начальный этап лечения
Общие принципы. Поскольку на данный момент нейропротекторный потенциал ни одного средства при БП убедительно не доказан, лечение основывается главным образом на симптоматическом действии противопаркинсонических средств, которые принято назначать в том случае, когда хотя бы одно из проявлений заболевания приводит к ограничению жизнедеятельности пациента.
Лечение начинается с монотерапии. Если препарат оказался неэффективным (нет регресса симптоматики в течение месяца после достижения оптимальной дозы) или плохо переносится, его заменяют средством той же или другой фармакологической группы. При выборе препарата и его дозы следует стремиться не к полному устранению симптомов, а к существенному улучшению функций, позволяющему поддерживать бытовую и профессиональную активность. При частичном эффекте (недостаточное улучшение функций) к принимаемому препарату последовательно добавляют лекарственные средства иной фармакологической группы.
Принципы выбора противопаркинсонического препарата. Выбор препарата на начальном этапе лечения проводят с учетом возраста, выраженности двигательного дефекта, трудового статуса, состояния нейропсихологических функций, наличия сопутствующих соматических заболеваний, индивидуальной чувствительности пациента. Помимо достижения оптимального симптоматического контроля, выбор препарата определяется необходимостью отсрочить момент развития моторных флуктуаций и дискинезий (табл.).
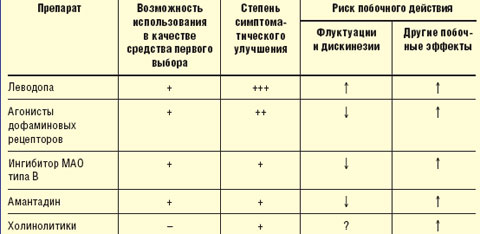 |
| Таблица Выбор препарата для начального лечения болезни Паркинсона |
У лиц моложе 50 лет при умеренной выраженности двигательных нарушений в отсутствие выраженных когнитивных нарушений назначают один из следующих препаратов: агонист дофаминовых рецепторов, ингибитор моноаминооксидазы (МАО) типа В (селегилин), амантадин, антихолинергические средства (тригексифенидил, бипериден).
Лечение предпочтительнее начинать с одного из агонистов дофаминовых рецепторов, которые хотя и не позволяют достичь того же уровня симптоматического контроля, как препараты леводопы, способны обеспечить поддержание уровня жизнедеятельности пациентов в течение длительного времени, отсрочить назначение леводопы и тем самым развитие осложнений долгосрочной терапии леводопой (уровень А). Индивидуальную эффективную дозу препаратов подбирают путем медленного титрования, стремясь получить адекватный эффект, необходимый для продолжения профессиональной деятельности, и избежать побочного действия (уровень С). Неэрголиновые агонисты (пирибедил, прамипексол) ввиду более благоприятного профиля побочных эффектов предпочтительнее, чем эрголиновые (бромокриптин).
Лечение пирибедилом начинают с дозы 50 мг 1 раз в день (днем или вечером — после основного приема пищи), в дальнейшем суточную дозу увеличивают на 50 мг 1–2 раза в неделю — до достижения необходимого эффекта, но не выше 250 мг/сут (50 мг 5 раз в день). Лечение прамипексолом начинают с дозы 0,125 мг 3 раза в день (после еды), затем еженедельно дозу последовательно увеличивают до 0,25 мг 3 раза в день, 0,5 мг 3 раза в день, при недостаточном эффекте — до 1 мг 3 раза в день и 1,5 мг 3 раза в день (максимальная доза — 4,5 мг/сут). Лечение бромокриптином начинают с дозы 2,5 мг 3 раза в день, в дальнейшем ее еженедельно последовательно увеличивают до 5 мг 3 раза в день, 7,5 мг 3 раза в день, 10 мг 3 раза в день, 10 мг 4 раза в день (максимальная доза — 40 мг/сут). При появлении тошноты в период титрования назначают домперидон. При неэффективности или плохой переносимости одного из агонистов дофаминовых рецепторов может быть испробован другой агонист дофаминовых рецепторов или препарат другой фармакологической группы (уровень С).
Антихолинергические средства показаны при наличии выраженного тремора покоя и сохранности нейропсихологических функций (уровень С). Хотя у этой категории лиц они могут применяться в качестве средств первого выбора, более целесообразно их добавление к агонисту дофаминовых рецепторов, если последний не обеспечивает достаточного подавления тремора. Лечение тригексифенидилом начинают с дозы 1 мг 2 раза в день, в дальнейшем дозу не чаще чем 1 раз в неделю последовательно увеличивают до 2 мг 2 раза в день, 2 мг 3 раза в день, 2 мг 4 раза в день (максимальная доза — 10 мг/сут). Лечение бипериденом начинают с дозы 1 мг 2 раза в день, в дальнейшем дозу не чаще чем 1 раз в неделю последовательно увеличивают до 2 мг 2 раза в день, 2 мг 3 раза в день, 2 мг 4 раза в день (максимальная доза — 10 мг/сут).
Лечение амантадином начинают с дозы 100 мг 2 раза в день, при недостаточном эффекте она может быть увеличена до 100 мг 3 раза в день, в дальнейшем — до 100 мг 4–5 раз в день (максимальная доза — 500 мг/сут). Лечение селегилином начинают с дозы 5 мг утром, через 1 нед ее увеличивают до 5 мг 2 раза в день.
Если указанные препараты и их комбинация в максимально переносимых дозах не обеспечивают адекватного состояния двигательных функций и социальной адаптации больных, назначают препарат, содержащий леводопу (стандартный препарат или препарат с замедленным высвобождением) в минимальной эффективной дозе (уровень А).
У лиц в возрасте 50–70 лет при умеренном двигательном дефекте и относительной сохранности нейропсихологических функций лечение начинают с одного из агонистов дофаминовых рецепторов. Если максимальные переносимые дозы одного из этих препаратов не обеспечивают достаточного функционального улучшения, к нему последовательно добавляют по указанным выше схемам один из следующих препаратов: селегилин, амантадин или холинолитик (при наличии тремора покоя). Больным после 65 лет тригексифенидил и другие антихолинергические средства не следует назначать из-за риска ухудшения познавательных функций и других побочных эффектов (уровень В). При недостаточной эффективности к комбинации из двух-трех указанных выше препаратов добавляют средство, содержащее леводопу, в минимальной эффективной дозе (200–400 мг/сут).
У лиц в возрасте 50–70 лет при выраженном двигательном дефекте, ограничивающем трудоспособность и/или возможность самообслуживания, а также при наличии выраженных когнитивных нарушений и необходимости получения быстрого эффекта, лечение начинают с препаратов, содержащих леводопу. Для лечения могут быть использованы как стандартные препараты, так и препараты с замедленным высвобождением. Если небольшие дозы леводопы (200–400 мг/сут) не обеспечивают необходимого улучшения, к ним последовательно добавляют по указанным выше схемам следующие препараты: агонист дофаминовых рецепторов, амантадин, селегилин.
У лиц старше 70 лет лечение следует начинать со средств, содержащих леводопу. Для лечения могут применяться как стандартные препараты, содержащие леводопу, так и препараты с замедленным высвобождением (уровень В).
Другие меры. Поскольку дофаминергические препараты у больных с глаукомой могут повысить внутриглазное давление, перед их назначением у всех пациентов старше 40 лет следует измерить внутриглазное давление. В дальнейшем его измерение проводят после подбора противопаркинсонической терапии (обычно на втором месяце лечения) либо при появлении жалоб на ухудшение зрения. Больным с запорами и другими проявлениями нарушения моторики желудочно-кишечного тракта показана диета с высоким содержанием пищевых волокон (уровень С); при снижении массы тела показана диета с повышенным содержанием белковых продуктов, а также продуктов, богатых витаминами и микроэлементами (уровень С); для подбора диеты назначается консультация врача-диетолога.
При ограничении подвижности и наличии скелетно-мышечных болей показано проведение лечебной физкультуры, включающей упражнение на растяжение мышц, поддержание гибкости и тренировку координации движений (уровень С), физиотерапии (уровень С), рефлексотерапии (уровень С); в связи с этим назначаются консультации врача лечебной физкультуры, физиотерапевта, рефлексотерапевта. Больному рекомендуется посильная двигательная активность с ежедневными занятиями лечебной гимнастикой, по показаниям — занятия с логопедом. В зависимости от тяжести двигательных расстройств больной может продолжать прежнюю работу, перейти на более легкую, изменить условия работы (неполный рабочий день). При стойкой утрате трудоспособности больному определяется группа инвалидности (вопросы трудоспособности определяются МСЭК).
Алгоритм лечения БП представлен на рисунке.
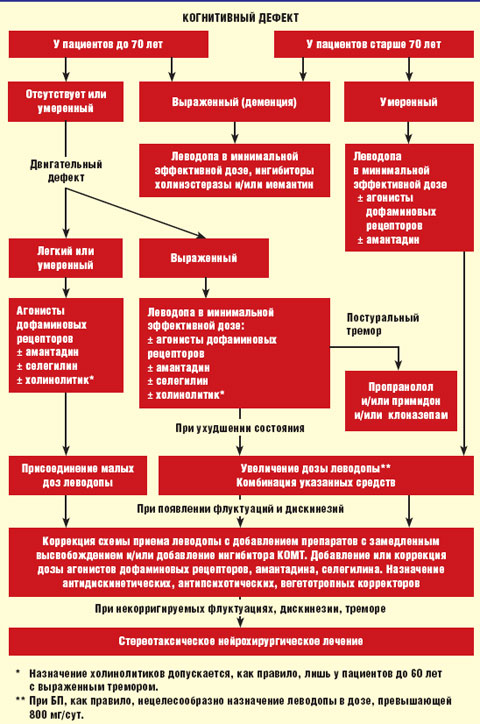 |
| Рисунок. Алгоритм лечения болезни Паркинсона |
Дальнейшая терапия при стабильной реакции на противопаркинсонические средства
Общие принципы лечения. Индивидуальную эффективную дозу препаратов подбирают путем медленного титрования, стремясь получить адекватный эффект, необходимый для продолжения профессиональной деятельности или поддержания повседневной активности, и избежать побочного действия. При необходимости для усиления эффекта противопаркинсонической терапии проводятся следующие мероприятия.
- Увеличение дозы принимаемого препарата — при необходимости до максимального рекомендуемого уровня.
- Замена препарата, не оказавшего терапевтического эффекта в максимальной дозе или вызвавшего неприемлемое побочное действие даже в минимальной терапевтической дозе, препаратом из той же или другой фармакологической группы. Замена препарата одной группы на препарат другой группы (например, холинолитика, амантадина или селегилина на агонист дофаминовых рецепторов) производится путем постепенной отмены принимавшегося ранее препарата с параллельным титрованием дозы вновь назначенного средства до получения эффекта. Во избежание рикошетного усиления симптоматики следует избегать внезапной отмены любого противопаркинсонического препарата, даже если он не оказывал видимого эффекта. Замена принимаемого препарата на иной препарат этой же группы (например, одного агониста дофаминовых рецепторов на другой либо препарата леводопы с одним ингибитором ДОФА-декарбоксилазы — например, карбидопой, на препарат леводопы с другим ингибитором ДОФА-декарбоксилазы (например, бенсеразидом — или наоборот).
- Добавление к ранее назначенному средству, оказавшему частичный эффект, препарата другой группы с переходом от монотерапии к комбинированной терапии (например, к агонисту дофаминовых рецепторов можно добавить малые дозы леводопы — или наоборот).
- Назначение дополнительных средств, воздействующих на отдельные симптомы (например, дрожание или депрессию).
Особенности лечения больных с тремором. При выраженном дрожательном гиперкинезе, нарушающем функции конечностей, особенно если он имеет постурально-кинетический компонент, к противопаркинсоническим средствам при отсутствии противопоказаний добавляют пропранолол (уровень В). Лечение пропранололом начинают с дозы 10 мг 3 раза в день. В дальнейшем дозу последовательно увеличивают не чаще чем 1 раз в неделю до 20 мг 3 раза в день, 40 мг 3 раза в день, 40 мг 4 раза в день (максимально до 320 мг/сут в 3–4 приема). При наличии противопоказаний к применению пропранолола (брадиаритмия, сахарный диабет, заболевания периферических сосудов), непереносимости или неэффективности препарата назначают примидон (уровень С). Первоначально препарат назначают в дозе 31,25 мг на ночь, затем дозу последовательно увеличивают 1 раз в 7–10 дней до 62,5 мг на ночь, 125 мг на ночь, 250 мг на ночь (максимально до 750 мг/сут в 2–4 приема или однократно на ночь).
Если пропранолол вызвал недостаточное улучшение, то к нему добавляют примидон в указанных дозах (уровень С). Клоназепам может быть добавлен к пропранололу или примидону при наличии выраженного кинетического компонента тремора (уровень С). Клоназепам первоначально назначают в дозе 0,5 мг на ночь, затем 1 раз в 7–10 дней дозу последовательно увеличивают до 0,5 мг 2 раза в день, 1 мг 2 раза в день, 2 мг 2 раза в день, пока не будет достигнуто существенное ослабление дрожания. При выраженном треморе может быть также использован клозапин в дозе 12,5–50 мг/сут (уровень В).
Особенности лечения больных с аффективными нарушениями. При наличии аффективных нарушений назначается консультация врача-психотерапевта для решения вопроса о целесообразности проведения аутогенной тренировки или других методов психотерапии. При наличии депрессии у больных без выраженных нарушений познавательных функций лечение следует начинать с одного из агонистов дофаминовых рецепторов (прамипексол, пирибедил), способных корригировать легкую депрессивную симптоматику, или их сочетания с малыми дозами леводопы (уровень В). При выраженной депрессивной симптоматике после консультации с психиатром показано назначение одного из следующих антидепрессантов: амитриптилин (25–150 мг на ночь), имипрамин (50–150 мг/сут), циталопрам (20–40 мг/сут), флуоксетин (20–40 мг/сут), сертралин (50–100 мг/сут), пароксетин (10–20 мг/сут), миртазапин (7,5–30 мг/сут), венлафаксин (75–225 мг/сут). После получения лечебного эффекта продолжительность назначения антидепрессанта в эффективной дозе должна быть не менее 6 мес (уровень С).
Продолжение читайте в следующем номере.
О. С. Левин, доктор медицинских наук, профессор
РМАПО, Центр экстрапирамидных заболеваний, Москва
Источник


