Характеристика состояния здоровья населения РФ
Состояние здоровья населения Российской Федерации уже не первый год характеризуется довольно устойчивым сохранением низкого уровня рождаемости, высокими показателями общей смертности и отрицательным приростом населения. Это свидетельствует о том, что медико-демографические процессы приобрели в настоящее время характер и масштабы, угрожающие национальной безопасности страны, что и обусловливает внимание к ним не только органов власти, но и широкой общественности. Проблема охраны и укрепления здоровья населения становится важнейшей задачей обеспечения социально-экономического благополучия страны. Высокими остаются показатели распространенности неинфекционных заболеваний, а также заболеваемости такими опасными инфекциями, как туберкулез, ВИЧ, гепатиты В и С и др.
Приоритетный национальный проект в сфере здравоохранения – первый этап системных преобразований в отрасли, необходимых для укрепления здоровья населения, снижения уровня заболеваемости, инвалидности, смертности, улучшения демографической ситуации. Его реализация вызывает большой интерес у руководителей органов управления здравоохранением и медицинских учреждений, практических врачей и научных работников. С целью развития доступного, качественного и технически совершенного здравоохранения в рамках реализации национального проекта «Здоровье» выделены три основных направления: повышение приоритетности первичной медико-санитарной помощи; усиление профилактической направленности здравоохранения, расширение доступности высокотехнологичной помощи.
Здоровье населения отражает не только всю сложность общественных, экономических, культурных и медико-биологических особенностей жизни, определяющих закономерности формирования здоровья различных групп населения, но и степень доступности и качество получаемой гражданами медицинской помощи. К основным особенностям здоровья населения Российской Федерации в современных условиях, возможно, отнести такие проблемы, как:
— высокая смертность населения;
— ухудшение здоровья населения (высокая заболеваемость, хронизация, инвалидизация);
— низкая ожидаемая продолжительность предстоящей жизни;
— выраженная тенденция постарения населения страны.
Число умерших в России превышает число родившихся, что с каждым годом все в меньшей степени компенсируется внешним миграционным притоком населения. Вследствие естественной убыли число россиян за последнее десятилетие уменьшилось.
В России продолжает отмечаться снижение числа родившихся и увеличение числа умерших. В целом по стране число умерших превышает число родившихся в 1,5-2 раза. Превышение умерших над родившимися имеет устойчивый и долговременный характер в подавляющем большинстве субъектов Российской Федерации.
Медико-демографические показатели свидетельствуют о замедлении прироста населения в России. В последние годы в большинстве городов страны отмечается отрицательный прирост (рождаемость около 10 на 1000 жителей) населения России. Выражен процесс снижения рождаемости, преобладает ориентация на однодетную семью (в Санкт-Петербурге уровень рождаемости около 9 на 1000 населения). В Европейских странах уровень рождаемости также низкий, а в Юго-Восточной Азии – более 15 на 1000 жителей и более.
В России показатель смертности населения составляет около 15‰ (в Санкт-Петербурге – 16,0‰). Младенческая смертность снижается, однако, недостаточными темпами. В России младенческая смертность в 1,5–2 раза выше, чем в экономически развитых странах, и составила до 12 на 1000 родившихся живыми (в Санкт-Петербурге около 6‰). Материнская смертность составила около 30-40 случаев на100000 родившихся.
Ожидаемая продолжительность предстоящей жизни в Российской Федерации составило около 67 лет (для обоих полов), в то время как в Японии этот показатель достиг почти 82 лет, во Франции, Испании, Германии, Греции, США – достиг 78 лет.
Ожидаемая продолжительность предстоящей жизни мужчин составляет до 62 лет, у женщин до 74 лет. При анализе смертности трудоспособного населения России особую тревогу вызывает прирост смертельных исходов от таких классов предотвратимых причин, как болезни органов пищеварения, некоторые инфекционные и паразитарные болезни, болезни органов дыхания и др. В структуре причин смерти преобладают болезни системы кровообращения (56,0%), травмы и отравления (14,0%) и новообразования (13,0%) и др.
Заболеваемость населения России и ее структура примерно сходны с известными за рубежом, однако смертельные исходы наступают примерно на 10-12 лет раньше. Среди причин этих ранних потерь выделяют еще ограниченные возможности медицинских технологий, снижение их доступности, позднее обращение за медицинской помощью.
Продолжается рост общей зарегистрированной заболеваемости, темп прироста данного показателя достигает 2,0 %. Наибольшее увеличение показателя отмечается по болезням системы кровообращения – 8,0%, далее идут болезни костно-мышечной системы и соединительной ткани – 3,0%, болезни эндокринной системы, расстройства питания, нарушения обмена веществ, болезни мочеполовой системы, врожденные аномалии (пороки развития), хромосомные нарушения, болезни нервной системы, новообразования и др.
Заболеваемость злокачественными новообразованиями составляет до 300,0 и более на 100 тыс. населения. Наиболее часто встречающимися злокачественными новообразованиями являются опухоли трахеи, бронхов, легкого (12,0% от числа новых случаев рака), молочной железы (10,0%), желудка (10,0%). Высокие показатели заболеваемости туберкулезом в различных регионах России (около 150-200 случаев на 100 тыс. населения).
Отмечается некоторое снижение выявления частоты новых случаев ВИЧ-инфекции, однако ситуация в стране остается напряженной. За год в России регистрируется до 30 000 случаев ВИЧ-инфекции, при этом 80,0% составляют лица в возрасте от 15 до 30 лет, более трети – женщины. Высокие показатели остаются в Санкт-Петербурге.
В состоянии психического здоровья населения Российской Федерации в основном сохранились тенденции предыдущих лет: рост общей заболеваемости, особенно по расстройствам непсихотического характера; увеличение контингента больных, имеющих инвалидность.

Вместе с тем, снизилась первичная заболеваемость психическими расстройствами в целом, в том числе по группам непсихотических психических расстройств и умственной отсталости, а возросла первичная заболеваемость психозами и состояниями слабоумия, особенно заметно увеличилась заболеваемость сосудистой деменцией и другими формами старческого слабоумия.
На протяжении последних лет общество несет потери из-за несчастных случаев. В России зарегистрировано за год до 13 млн. травм, отравлений и др. внешних причин, из них 76,0% пострадавших составили взрослые и 24,0% – дети и подростки.
Основными причинами инвалидности являются болезни системы кровообращения (48,0%), злокачественные новообразования (12,0%), болезни костно-мышечной и соединительной ткани (7,0%). Общая численность инвалидов составляет до 12,0 млн. человек, из них 700 тыс. – это дети–инвалиды. Показатели первичного выхода на инвалидность составляет около 100-150 случаев на 10000 взрослого населения.
Приведенные показатели здоровья населения свидетельствуют о том, что хронические неинфекционные болезни являются ведущими в структуре заболеваемости и смертности населения и зависят в первую очередь от факторов риска образа жизни.
Состояние здоровья трудоспособного населения страны характеризуется высокими показателями общей заболеваемости, заболеваемости с временной и стойкой утратой трудоспособности и преждевременной смертности.
Задачи снижения частоты обострений и осложнений хронических заболеваний решается посредством проведения иммунизации населения, обеспеченности населения высокотехнологичной медицинской помощью, проведения дополнительной диспансеризации, а также проведения дополнительных медицинских осмотров работников, занятых на работах с вредными или опасными факторами.
Основная цель дополнительной диспансеризации – активное выявление и эффективное лечение заболеваний, являющихся основными причинами смертности и инвалидизации трудоспособного населения.
Источник
Здравоохранение России: 2018–2024гг
В Послании Президента РФ Федеральному Собранию поставлена общенациональная цель – увеличить продолжительность жизни населения с нынешних 73 до 78 лет к 2024 г. Это сверхзадача для российского здравоохранения, решение которой немыслимо без консолидации усилий всего общества: государства, бизнеса, самих граждан. Для этого сначала необходимо провести объективный анализ текущего состояния здоровья населения и оценить, какие факторы на него влияют и в какой степени. Затем обеспечить созидательную мощь: определить приоритеты, сформулировать стратегические задачи и контрольные показатели, рассчитать необходимые ресурсы. И действовать – точно и быстро, ведь до достижения цели осталось всего 6 лет!
Главные проблемы в состоянии здоровья населения РФ
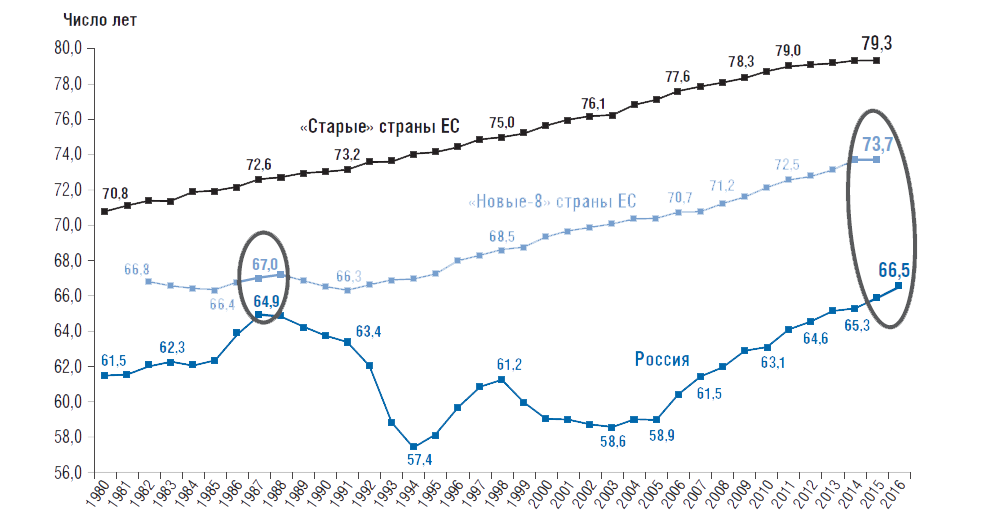
Главный показатель оценки состояния здоровья – это ожидаемая продолжительность жизни при рождении (ОПЖ). Он рассчитывается на основании повозрастных коэффициентов смертности. Сегодня ОПЖ в России на 6 лет ниже, чем в «новых-8» странах ЕС, имеющих близкий с РФ уровень экономического развития, а в 1987г. эта разница составляла меньше 1 года.
Самая большая проблема – высокая смертность граждан трудоспособного возраста. Она в 3,4 раза выше в расчете на 100 тыс. населения, чем в странах ЕС (расчеты академика РАН А.Г. Аганбегяна). Научные данные свидетельствуют, что в половине случаев это напрямую или косвенно связано с избыточным потреблением алкоголя и табакокурением. Российские мужчины живут на 10,6 года меньше, чем женщины, и на 7,2 года меньше, чем мужчины в «новых-8» странах ЕС. Кстати, в 1987г. эта разница была только 2 года (рис. 1)
Рисунок 1. Ожидаемая продолжительность жизни мужчин, число лет
«Новые-8» страны ЕС включают Чехию, Эстонию, Венгрию, Латвию, Литву, Польшу, Словакию, Словению. Источники: Росстат; ЕМИСС; база данных ВОЗ «Здоровье для всех».
Рисунок 2. Смертность детей в возрасте от 0 до 14 лет в 2015 г. или последнем возможном (на 100 тыс. населения соответствующего возраста)
«Новые-8» страны ЕС включают Чехию, Эстонию, Венгрию, Латвию, Литву, Польшу, Словакию, Словению. Источник: база данных Всемирного банка.
Четвертая проблема – крайне неудовлетворительные показатели смертности от инфекционных болезней. СКС от них в 4 раза выше, чем в «новых-8» странах ЕС, а от туберкулеза – в 8 раз выше (СКС рассчитан по мировому стандарту). Более того, смертность от инфекционных заболеваний за последние 4 года (с 2012 по 2016 г.) выросла на 8%. Причем этот рост произошел за счет смертей от ВИЧ – в 2 раза и от вирусных гепатитов – в 1,4 раза.
Пятая проблема – существенная разница в состоянии здоровья между сельскими и городскими жителями. На селе живут на 1,9 года меньше, чем в городе. В 1995 г. эта разница была почти в 3 раза ниже и составляла 0,7 года.
Какие факторы влияют на состояние здоровья населения РФ
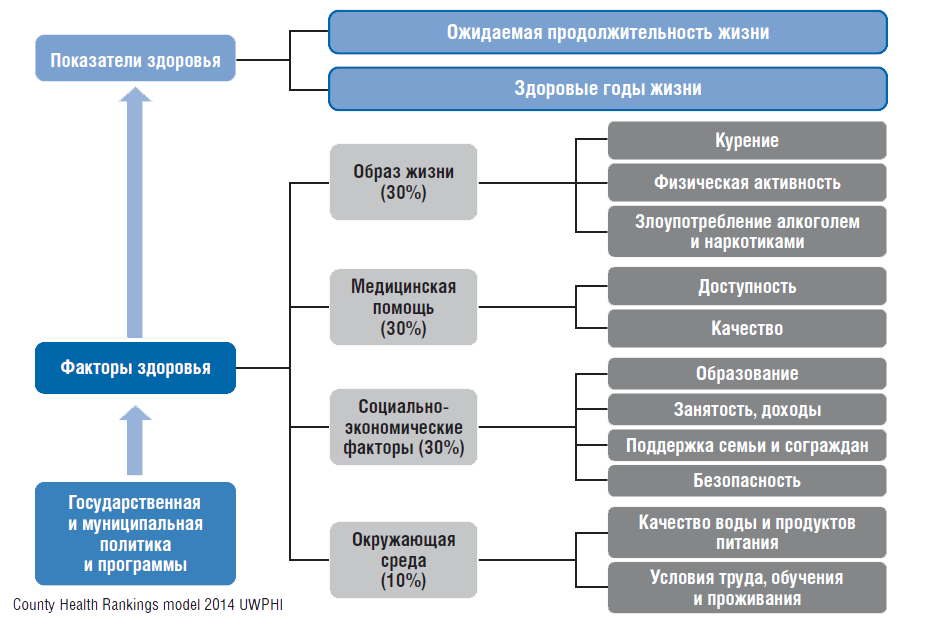
На здоровье населения влияют социально-экономические факторы, образ жизни, условия внешней среды, доступность и качество медицинской помощи (зависящие от уровня финансирования и эффективности работы системы здравоохранения) (рис. 3).
Рисунок 3. Факторы, влияющие на здоровье населения
При оценке воздействия системы здравоохранения на здоровье граждан следует иметь в виду, что в странах, где она хорошо финансируется, влияние будет меньшим по сравнению со странами, где есть резервы роста в этом направлении. Например, в РФ увеличение финансирования и повышение эффективности деятельности системы здравоохранения в большей степени повлияют на улучшение здоровья населения, чем это произойдет в странах ЕС. Это было доказано на примере реализации ПНП «Здоровье» в 2005–2012 гг. и других целевых программ, инициированных руководством страны в этот период.
Исследования ВШОУЗ показали, что для РФ в 2011–2015 гг. доли влияния факторов здоровья распределялись следующим образом: темп роста ВВП определял ОПЖ на 30%, снижение потребления алкоголя – на 35%, увеличение государственного финансирования здравоохранения – на 35%. К сожалению, сегодня напряжение и недовольство здравоохранением среди населения очень высоко. Так, по опросам ВЦИОМ, здравоохранение – это третья по важности проблема, которая беспокоит граждан (после отсутствия роста заработных плат и стагнации экономики). С одной стороны, такое отношение связано с завышенными ожиданиями в части доступности медицинской помощи и недопониманием гражданами существующих ограничений в системе здравоохранения. С другой – с 2012 по 2016 г. в результате непродуманных реформ произошло сокращение мощностей государственной системы здравоохранения, и, как следствие, снизилась ее пропускная способность, т.е. возможность оказать бесплатную медицинскую помощь реально уменьшилась.
Все это крайне отрицательно сказалось на процессе взаимодействия пациентов и врачей, последние стали заложниками неверных решений. Так, с 2012 по 2016 г. число больных в РФ увеличилось на 2% (+4,2 млн человек), а обеспеченность врачами сократилась на 4%. И это при том, что уже в 2012 г. большинство российских врачей работали с существенной перегрузкой (коэффициент совместительства составлял не менее 1,5).
В результате обеспеченность врачами в РФ сегодня установилась на уровне стран ЕС, и это при большем потоке больных и существенно бо’льших расстояниях. Обеспеченность стационарными койками за 2012–2016 гг. в РФ также сократилась на 13%. Как следствие, сократилось число посещений амбулаторно-поликлинических учреждений (на 12%) и госпитализацций (на 13%).
Дефицит кадровых и материально-технических ресурсов во многом обусловлен недофинансированием. В 2016 г. государственные расходы на здравоохранение в РФ составили 3,1 трлн руб., или 3,6% ВВП. В «новых-8» странах ЕС эта доля в 1,4 раза выше – 5,0% ВВП. Недостаточная ресурсная обеспеченность российского здравоохранения усугубляется неэффективным управлением. Оно проявляется в том, что в отрасли не выделены приоритеты, действует противоречивая нормативная база, сами нормативные требования зачастую не обеспечены необходимыми ресурсами, статистические данные противоречивы или закрыты, не проводится объективный системный анализ деятельности, как следствие, не принимаются правильные решения.
Так, требования обязательных порядков не согласованы с методическими документами, прилагаемыми к Программе государственных гарантий. Требования стандартов медицинской помощи и порядков ее оказания зачастую не обеспечены ресурсами, а соответственно, не выполнимы. При этом на соответствие требованиям порядков и стандартов проводятся многочисленные проверки контрольно-надзорных органов, но эффективность этих проверок под большим вопросом. Более того, сами контрольные мероприятия и критерии для проверок множатся. Так, в приказе Минздрава России от 10.05.2017 № 203н «Об утверждении критериев оценки качества медицинской помощи» определено около 2400 показателей.
В развитых странах для контроля медорганизаций обычно применяются не более 30–50 результирующих показателей.
Приоритеты в системе охраны здоровья граждан
Из анализа, очевидно, вытекают приоритетные направления для действий по охране здоровья населения РФ. На ближайшие годы ими должны стать охрана здоровья российских мужчин трудоспособного возраста, российских детей и подростков, а также ликвидация различий в состоянии здоровья городских и сельских жителей.
Для этого необходимо реализовать 2 стратегических направления.
1. Добиться снижения потребления алкоголя и табака среди населения. Реализация этого направления должна стать зоной ответственности глав регионов и муниципальных образований. Для этого необходимо срочно приступить к разработке и реализации национальной, региональных и муниципальных комплексных межведомственных программ по снижению распространенности потребления алкоголя и табакокурения, особенно среди молодежи. К его реализации необходимо также подключить работодателей.
2. Повышение доступности и качества бесплатной медицинской помощи. Это зона ответственности министра здравоохранения РФ и руководителей региональных органов управления здравоохранением.
И здесь тоже важны приоритеты, одновременно развивать все не получится – просто не хватит ресурсов.
Приоритет 1. Развитие первичного звена здравоохранения
Очевидно, что главным при- оритетом должна стать медицинская помощь, к которой население обращается чаще всего. Например, поликлиники граждане России посещают почти 1,5 млрд раз в год. Лекарства в амбулаторных условиях потребляют практически все. Значит, чтобы повлиять на доступность медицинской помощи и настроения людей, надо развивать первичное звено и поэтапно распространить бесплатное лекарственное обеспечение на все категории населения (а не только на тех, кто имеет специальные льготы, как сейчас).
Особый акцент необходимо сделать на развитии педиатрической службы, а также на охране здоровья женщин репродуктивного возраста в первичном звене. Это тем более важно, поскольку вместе с другими мерами будет спо- собствовать преодолению последствий катастрофического снижения рождаемости, которое вызвано снижением числа женщин детородного возраста и ухудшением социально-экономических условий. Огромная роль в охране здоровья граждан трудоспособного возраста принадлежит работодателям. На всех крупных производствах (от 1000 чел.) должны быть созданы (восстановлены) медико-санитарные части, которые обеспечат оказание первичной медико-санитарной помощи этой группе населения – так, как это было в СССР и как сегодня обстоит во многих развитых странах.
Для обеспечения доступной и квалифицированной помощи в первичном звене нужны дополнительные кадры (минимум на 50% больше врачей, чем имеем сейчас, а среднего медицинского персонала – в 2 раза больше). Сегодня врачам первичного звена приходится мириться с огромными переработками, чтобы обеспечить приемлемый уровень заработной платы. Большинство из них не имеют возможности постоянно повышать квалификацию. Поэтому, возлагая новые задачи на первичное звено, именно на этом уровне необходимо увеличить обеспеченность медицинскими кадрами и создать благоприятные условия для труда медицинских работников.
Приоритет 2. Ускоренное повышение квалификации медицинских кадров
Только введения системы аккредитации (или проведения заключительного экзамена на оценку соответствия компетенций выпускников медицинских вузов определенному уровню) явно недостаточно, чтобы повысить качество их подготовки. Потребуются обеспечивающие меры – повышение оплаты труда и квалификации профессорско-преподавательского состава вузов и медицинских училищ, существенное улучшение их материально-технической базы. Далее, для того чтобы врачи и медицинские сестры могли повышать квалификацию непрерывно (что является критическим требованием для повышения качества медицинской помощи), необходимо создать соответствующие условия.
У медработника должен быть минимум 1 выделенный день в месяц для повышения квалификации, медорганизация должна иметь средства для командирования сотрудников на образовательные мероприятия. Сами программы подготовки и непрерывного медицинского образования должны удовлетворять высоким требованиям и быть аккредитованы. В медорганизациях также должны быть созданы условия – это электронные медицинские библиотеки на рабочих местах врачей с доступом к системам поддержки принятия клинических решений, медицинским словарям, справочникам и другим образовательным и информационным ресурсам.
Приоритет 3. Создание современной службы скорой медицинской помощи с четким зонированием, этапностью, материально-техническим оснащением (оборудование, связь, средства медицинской эвакуации и санитарного транспорта), преемственностью на всех этапах и обучением кадров
Приоритет 4. Развитие центральных районных больниц и межмуниципальных центров
Особый акцент необходимо сделать на обеспечении кадрами и материально-техническими ресурсами ЦРБ и их структурных подразделений (ФАП, врачебные амбулатории) – оплота сельской медицины.
Приоритет 5. В связи с ростом доли населения старше пенсионного возраста (на 3 млн с 2017 по 2025г.) для этой категории граждан потребуется организация медико-социальной службы и реабилитации на дому
Приоритет 6. Потребуется разработать целевую программу по снижению смертности от онкологических заболеваний
Причем акцент в ней должен быть сделан на раннем выявлении новообразований, особенно в молодых возрастах, и на увеличении доступности бесплатной лекарственной терапии и других видов лечения.
Приоритет 7. Потребуется разработать целевую программу по снижению смертности и распространенности инфекционных заболеваний
Для реализации каждого названного приоритетного направления необходимо применить проектный подход: назначить ответственных исполнителей для управления с федерального уровня до регионального, а также определить необходимые ресурсы и обозначить целевые индикаторы для контроля. Дальнейшее увеличение расходов на такие виды помощи, как экстракорпоральное оплодотворение или интенсивное выхаживание маловесных младенцев, которые исчисляются только несколькими тысячами пациентов, придется отложить до лучших времен.
Условия для достижения ОПЖ, равной 78 годам, к 2024г.
Их три: снижение потребления алкоголя и табакокурения, увеличение финансирования здравоохранения и эффективное расходование средств отрасли.
Расчеты ВШОУЗ показали, что при выполнении базовых условий (снижение потребления алкоголя на 40%, рост ВВП на 1,5% ежегодно, как запланировано прогнозами Минэкономразвития) для достижения к 2024 г. ОПЖ, равной 78 годам, государственные расходы на здравоохранение должны поэтапно вырасти в 1,4–1,5 раза в ценах 2016 г. (в 2 раза в текущих ценах).
Эти средства должны пойти на реализацию вышеназванных приоритетов. Следует отметить, что увеличение государственного финансирования здравоохранения – это необходимое условие достижения целей, но далеко не достаточное. Дополнительные средства только в том случае дадут ожидаемый результат, если оперативное управление ими будет эффективным. Даже обоснованные приоритеты не приведут к результату, если руководящие кадры не будут владеть современными управленческими технологиями.
Сегодня здравоохранением РФ руководят врачи. Но успешно управлять лечением одного пациента еще не означает, что также успешно можно управлять потоками сотен и тысяч больных, проходящих лечение в медицинских учреждениях, или десятками миллионов пациентов на уровне системы здравоохранения страны.
Обучение руководящих кадров придется срочно поднять на принципиально новый уровень. Сегодня состояние российского здравоохранения таково, что у отрасли нет запасов прочности, чтобы новые руководители учились на рабочих местах методом проб и ошибок.
Что касается определения выбора конкретных технологий лечения (например, будем ли лечить с помощью робототехники, теми или иными инновационными лекарствами, использовать методы персонифицированной медицины и т.п.), это счетные вопросы, которые можно определить с помощью медико-экономического анализа.
В завершение следует отметить, что успех в лечении пациентов будет достигнут только в том случае, когда мы восстановим доверие и взаимное уважение между врачами и пациентами. Это важнейшая управленческая задача, и для ее решения в обществе необходимо культивировать уважение к медицинским работникам, их тяжелому и высокоответственному труду, а со стороны системы здравоохранения мы должны гарантировать пациентам качественную и безопасную медицинскую помощь.
Источник
..png)